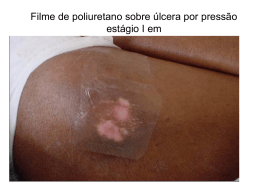
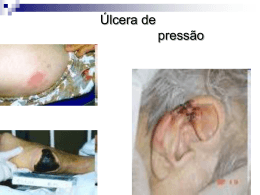
ÚLCERA POR PRESSÃO Úlceras por pressão (UP) É a terminologia internacionalmente usada para o que já foi: escara, úlcera ou ferida de decúbito ferida de pressão Úlcera POR pressão vem sendo usada internacionalmente, em função da pressão ser o fator etiológico de maior significado para o aparecimento destas lesões. Úlceras por pressão (UP) UP é definida como uma área localizada de morte celular, que se desenvolve quando um tecido mole é comprimido entre uma proeminência óssea e uma superfície dura por um prolongado período de tempo. Úlceras por pressão (UP) O custo da internação de um paciente que desenvolve úlcera de pressão nos Estados Unidos gira em torno de U$ 37.000; ao passo que a mesma internação sem a presença da úlcera de pressão custaria U$ 14.000 (ALLMAN, 2001). Úlceras por pressão (UP) O desenvolvimento da úlcera de pressão em doentes hospitalizados tem sido apresentado como um dos indicadores da qualidade da assistência prestada pela equipe ou sinônimo da deficiência na qualidade da assistência de enfermagem prestada (STANLEY & FOER , 2000). Fatores de risco da up Entre os fatores de risco os mais comuns são: Perfusão tecidual insuficiente; Idade avançada; Imobilidade; Nível de consciência alterado; Redução da percepção sensorial e da sensibilidade; FATORES DE RISCO DA UP Medicamentos (sedação); Umidade excessiva; Desidratação; Imobilidade (fraturas, hemiplegia e ou tetraplegia) FATORES DE RISCO DA UP Desnutrição, caquexia ou obesidade Doenças crônicas, como DM Má circulação, úlcera prévia Uso prolongado de corticóide FATORES DE RISCO DA UP Imunossupressão Incontinência Uso de drogas (anticoagulantes, quimioterápicos) Fricção e cisalhamento • Fricção: Ocorre quando duas superfícies entram em atrito. A causa mais comum é quando o paciente é arrastado sobre a cama, ao invés de ser levantado (Dealey, 1996). • Cisalhamento Causado por interação da gravidade e da superfície, que exercem forças paralelas na pele. Enquanto a gravidade empurra o corpo para baixo, há resistência do paciente sobre a superfície da cama ou cadeira. ÁREAS DE INCIDÊNCIA DE ÚLCERAS POR PRESSÃO: PREVENÇÃO DA UP A prevenção está basicamente vinculada a qualidade dos cuidados prestados pela equipe de saúde aos pacientes, com o objetivo de prevenir a ocorrência das mesmas. A prevenção está associada a uma habilidade clínica de avaliar o risco, e assim, programar as condutas preventivas. • Esta avaliação deve ser individualizada. • Aliviar a pressão das áreas de proeminências ósseas (as áreas de maior susceptibilidade a formação da úlcera por pressão) com o uso de coxins. • Escala de mudança de decúbito •Inspecionar a pele a cada mudança de decúbito para identificar precocemente alguma possível área de eritema. • Manter a superfície seca e lisa (manter os lençóis esticados). • Hidratar a pele (pele ressecada tem maior probabilidade de surgimento lesão). • Evitar exposição da pele a excesso de umidade; • Evitar substâncias irritantes a pele. • Limpar a pele com água e sabão neutro, evitando força e fricção. • Usar colchão para alívio de pressão: piramidal, ciclado, gel, ar, água (promove alívio das áreas de pressão). • Não massagear áreas hiperemiadas • Proteger regiões de maior incidência de UP, inclusive usar dispositivos aliviadores de pressão • Estimular ingesta hídrica. • Avaliar o estado nutricional do paciente (oferecer suporte nutricional). Segundo o (IBANUTI, 2001), 50% dos indivíduos hospitalizados no Brasil em hospitais gerais possuem desnutrição. Recomendação de dieta hipercalórica. Estadiamento de Feridas (National Pressure Ulcer Advisory Panel): • Estágio I - Edema + eritema da pele ainda intacta. • Estágio II - Escarificação da pele. • Estágio III - Dano da espessura total da pele, indo até o músculo sem atravessá-lo. • Estágio IV - Destruição de todos os tecidos, inclusive o muscular e o ósseo. Estágio I Coloração Dor ou prurido Presença de eritema não esbranquiçado, com pele intacta. Em pacientes com pele escura, a descoloração da pele, calor, edema, endurecimento Podem ser indicadores de lesão neste estágio. Estágio II É uma perda parcial da pele, envolvendo epiderme, derme, ou ambos. A úlcera é superficial e apresenta-se clinicamente como um abrasão, uma bolha ou uma cratera rasa. Estágio III Perda de toda espessura da pele com envolvimento do tecido subcutâneo podendo se estender à fáscia. A úlcera se apresenta clinicamente como uma cratera profunda. Estágio IV Se estende ao tecido muscular, osso ou estruturas periarticulares (tendão). Sistema de estadiamento por cores: • Negra ou cinza chumbo: Presença de áreas com tecido necrótico. • Amarela: Presença de tecido esponjoso amarelado (leucocitose exacerbada no leito do ferimento). • Vermelha: Tecido em franco processo de granulação, sem áreas desvitalizadas. • Rosa: Feridas já reepitelizadas, em fase de maturação. Sistema de estadiamento de acordo com o tipo de tecido atingido: • Espessura parcial superficial: • Espessura parcial profunda: Envolve apenas perda de epitélio (abrasão, escoriação). Envolve perda de epitélio e derme. • Espessura total: Envolve perda das camadas da pele, podendo expor até a fáscia muscular. Não se faz estadiamento de úlcera por pressão com tecido necrosado ESCALAS PARA AVALIAÇÃO DO RISCO PARA ÚLCERA POR PRESSÃO Escala de Norton Escala de Gosnell Escala de Waterlow Escala de Braden Escala de Norton A escala consiste de cinco fatores de risco: condição física, estado mental, atividade, mobilidade e incontinência. Cada um dos fatores de risco é dividido em vários níveis, e cada nível é pontuado numa escala de 1 a 4, com uma ou duas palavras descritivas para cada nível. Escala de Norton - Total de 14 pontos ou menos “Correndo Risco” Condições Físicas Boa 4 Condições Mentais Alerta Atividades Mobilidade Continência 4 Deambula 4 Plena 4 Boa 4 Discretamente limitada 3 Ocasional 3 Muito limitada 2 Freqüente 2 Razoável 3 Apático 3 Deambula com ajuda 3 Ruim 2 Confuso 2 Senta em uma cadeira 2 Muito Ruim 1 Torporoso 1 Permanece no leito Imóvel 1 1 Total:_________ Total:_________ Total:___________ Total:______ Urinária e Fecal 1 Total:______ Escala de Braden A contagem de pontos baixa, indica uma baixa habilidade funcional, estando o indivíduo em alto risco para desenvolver a úlcera de pressão. A pontuação pode ir de 4 a 23. Pacientes adultos hospitalizados, com uma contagem =/< que 16 pontos, são considerados de risco. Uma pontuação de 16 é considerada risco mínimo; de 13 a 14, risco moderado; de 12 ou menos, risco elevado. Avaliação do grau de risco - Escala de Braden* Percepção Sensorial 1.Totalmente limitado 2. Muito limitado 3.Levemente limitado 4.Nenhuma limitação Umidade 1.Excessiva 2. Muita 3.Ocasional 4.Rara Atividade 1.Acamado 2. Confinado a cadeira 3.Deambula ocasionalmente 4.Deambula freqüentemente 1.Imóvel 2. Muito limitado 3.Discreta limitação 4.Sem limitação 1.Deficiente 2. Inadequada 3.Adequada 4.Excelente 2. Problema potencial 3.Sem problema aparente Mobilidade Nutrição Fricção e 1.Problema Cisalhamento Total: Risco Brando 15 a 16 ( ) Risco Moderado de 12 a 14 ( ) -------------Risco Severo abaixo de 11 ( ) Escala de Waterlow Ela classifica em: “de risco”, “alto risco” e “risco muito alto” Os últimos 04 fatores são considerados de risco especial. Cartão de Pontuação de Waterlow Tipo de pele Mobilidade Saudável 0 Total 0 Fina - folha de papel 1 Nervoso 1 Débito Continência Neurológico MS. paraplegia 4-6 Riscos Cirurgia Especiais grande porte Medicação Má Nutrição ou trauma Tecidual Normal 0 Caquexia terminal 8 Ortopédica abaixo cintura, espinha dorsal 5 Esteróides 4 Incontinência Ocasional 1 Insuficiência cardíaca 5 Na mesa de operação: >2 horas 5 Citotóxicos 4 Seca 1 Apático 2 Catéter Incontinência 2 Doença vascular periférica 5 Edematosa 1 Restrita 3 Incontinência Dupla 3 Anemia 2 Viscosa Descorada 2 Inerte/Tração 4 Preso à cadeira de rodas 5 Quebradiça 3 Médio risco > 10 pontos Alto risco > 15 pontos Fumo 1 Antiinflamatório 4 Escala de Gosnell A escala de Gosnell está constituída também de cinco fatores de risco: estado mental, continência, mobilidade, atividade e nutrição, contendo três ou mais palavras ou sentenças descritivas para cada fator de risco. A faixa de pontuação possível para a escala de Gosnell varia de 5 a 20; Escala de Avaliação de Risco de Gosnell Identidade Idade, Sexo, Altura, Peso Diagnóstico Médico Diagnóstico de Enfermagem Data de Admissão Data de Saída *Complete todas as categorias com 24 horas de admissão e todos os outros dias em diante. Estado Mental Continência Mobilidade Atividade Alerta 1 Completamente Completa controlada 1 1 Apático 2 Usualmente controlada 2 Ligeiramente limitada Minimamente controlada 3 Muito Limitada 3 Limitado a cadeira 3 Ausência de controle 4 Imóvel 4 Acamado 4 Confuso 3 Torporoso 4 Deambulante 1 Caminha com assistência 2 2 Nutrição Total de Pontos Boa 1 Regular 2 Pobre 3 Inconsciente 5 Aparência Geral da Pele Cor Sinais Vitais Data Umidade Temperatura Textura 1. Pálida 1. Seco 1. Baixa 1. Lisa 2. Manchada 2. Úmido 2. Muito baixa 2. Aspera 3. Oleoso 3. Quente 3. Delgada/ Transparente 4. Outro 4. Elevada 4. Escamosa Balanço 3. Rósea Fluído Dieta de 24 horas 4.Acinzentada Intervenções 5. Rubra 5. Grosseira 6. Cianótica 6. Outra 7. Ictérica Temp. Pulso F.Resp. P.A. Entrada Saída 8. Outro Sim Não Descreve Reavaliação Uma úlcera limpa e com fluxo sanguíneo adequado deve mostrar melhora em 2 a 4 semanas. Sinais de Piora: Aumento do exsudato ou edema Perda da granulação Surgimento de EXSUDATO PURULENTO Febre Mapa de Cicatrização: PUSH Pressure Ulcer Scale for Healing Comprimento x Largura Quantidade de Exsudato Tipo de Tecido Nome: ___________________________________________________________________________________ Localização da úlcera: _________________________________________________ Data: ____ / ____ / ___ INSTRUÇÕES: Observe e meça a úlcera de pressão. Caracterize a úlcera no que respeita à área de superfície, exsudado e tipo de tecido. Faça um registo do subtotal de cada uma destas características da úlcera. Some os subtotais para obter a pontuação total. A comparação das pontuações totais calculadas durante um período dá uma indicação do melhoramento ou deterioração da cicatização da úlcera de pressão: 0 2 0 CM COMP. X LARG. QUANT. 0 DE NENHUM EXSUDATO TIPO DE 0 TECIDO TECIDO CICATRIZADO 1 2 <0,3 CM 6 2 3,1 – 4,0 CM 1 ESCASSO 2 2 0,3 – 0,6 CM 7 2 4,1 – 8,0 CM 2 MODERADO 3 2 0,7 – 1,0 CM 8 2 8,1 – 12 CM 3 ABUNDANTE 4 5 2 2 1,1 – 2,0 CM 2,1 – 3,0 CM 9 10 2 2 12,1 - 24 CM >24 CM 1 2 3 4 TECIDO DE TECIDO DE TECIDO NECRÓTICO EPITELIZAÇÃO GRANULAÇÃO DESVITALIZADO SUBTOTAL SUBTOTAL SUBTOTAL TOTAL Comprimento x largura: Meça o maior comprimento (no sentido da cabeça para os pés) e a maior largura (do sentido de um lado para o outro) usando uma régua em centímetros. Multiplique estas duas medidas (comprimento x largura) para obter uma área de superfície estimada em centímetros quadrados (cm2). Atenção: Não tente adivinhar! Use sempre uma régua em centímetros e utilize sempre o mesmo método de cada vez que a úlcera for medida. Quantidade de exsudato: Avalie a quantidade de exsudato (drenagem) presente após a remoção da cobertura e antes de aplicação de qualquer agente tópico na úlcera. Quantifique a exsudado (drenagem) como nenhum, escasso, moderado ou abundante. Tipo de tecido: Refere-se aos tipos de tecido presentes no leito da ferida (úlcera). Pontue com “4” se houver algum tipo de tecido necrótico. Pontue com “3” se houver alguma quantidade de tecido desvitalizado e se não houver tecido necrótico. Pontue com “2” se a ferida estiver limpa e contiver tecido de granulação. A ferida superficial que está em re-epitelização é pontuada com “1”. Quando a ferida estiver cicatrizada, pontue com “0”. 4 – Tecido necrótico (dura): tecido negro, castanho ou castanho-claro que adere firmemente ao leito da ferida ou aos bordos e que pode estar mais firme ou mole do que a pele circundante. 3 – Tecido desvitalizado: tecido amarelo ou branco que adere ao leito da ferida em fios ou camadas espessas ou com muco. 2 – Tecido de granulação: tecido cor-de-rosa ou vermelhovivo com um aspecto brilhante, úmida e granulosa. 1 – Tecido epitelial: para úlceras superficiais, novo tecido cor-de-rosa ou brilhante (pele) que cresce a partir dos bordos ou como ilhas na superfície da úlcera. 0 – Tecido cicatrizado/reepitelizado: a ferida está completamente coberta de epitélio (pele nova). Limpeza • Remoção de debris, matéria estranha, excesso de exsudato e resíduos de agentes tópicos. • A divisão celular no organismo humano ocorre a temperatura fisiológica de 37º C. • Após a limpeza : Leva de 30 a 40 minutos para retornar a temperatura • Após 3 a 4 horas para atingir a velocidade normal de divisão celular ( atividade mitótica) Conclusão: Durante a limpeza é importante manter a temperatura em torno de 37º C. o que exige o uso de solução salina isotônica aquecida. Estudo feito por Myers (1982) em 420 pacientes LIMPEZA... Remoção de debris Preservar tecidos viáveis Minimizar a colonização da ferida Reduzir o número de microrganismos PADRÕES DE HIGIENE ► Manter assepsia completa; ► Retirar ornamentos das mãos e braços; ► Assepsia das mãos 30 segundos antes e depois do tratamento da ferida!!! Curativo -É um processo que inclui limpeza, debridamento e seleção da cobertura ideal para uma ferida. O CURATIVO DEVE ... Manter o meio úmido: – Estímulo para aumento de mitoses – Reduz a dor – Aumento da velocidade de cicatrização – Promoção da epitelização. Otimizar o volume de exsudato: – Evitar a maceração da pele adjacente. Manter atoxicidade e ser estéril: – Redução da resposta inflamatória; – Prevenção de infecções; – Prevenção de possíveis danos à reação tecidual; Manter a termorregulação - Aproximadamente 37° C - Aumenta a atividade das células de defesa e do número de mitoses; TERAPIA TÓPICA LIMPEZA DA FERIDA ESCOLHA DO MÉTODO DEBRIDAMENTO COBERTURA UTILIZADA. DE COBERTURA - É o produto utilizado sobre a ferida visando a manutenção da umidade, sua proteção, oclusão, compressão e tratamento. MEIO ÚMIDO -É essencial para facilitar o debridamento autolítico, migração células epiteliais, liberação de fatores de crescimento, diminuição da dor, trocas sem traumas. Vantagens do Meio Úmido Previne o ressecamento Evita a formação de crosta Aumenta a re-epitelização Aumenta o reparo tecidual Diminui a inflamação Promove debridamento autolítico Diminui a dor Barreira contra bactéria Benefícios psicológicos – conforto e aparência Fácil uso Custo MEIO SECO - Dificulta a migração de células epiteliais, resseca o leito aumentando a dor, provocando traumas nas trocas, além de dispersar sobre a ferida partículas secas contidas nas gazes. CARACTERÍSTICAS IDEAIS DOS DISPOSITIVOS REMOVER O EXCESSO DE EXSUDAÇÃO O excesso de umidade macera o tecido circundante FORNECER ISOLAMENTO TÉRMICO Temperatura constante estimula a atividade celular; A ferida demora 40 minutos para voltar a temperatura normal e três horas para a atividade mitótica retornar a sua velocidade normal ( Meyers, 1982) SER IMPERMEÁVEL A BACTÉRIAS O curativo deve criar uma barreira ESTAR ISENTO DE PARTÍCULAS E TÓXICOS CONTAMINANTES Partículas de gaze prolongam a reação inflamatória PERMITIR A RETIRADA SEM TRAUMA DEBRIDAMENTO Também denominado desbridamento; Definição: “ Remoção do material estranho ou tecido desvitalizado de lesão traumática ou crônica, infectada ou não, até expor-se o tecido saudável” DEBRIDAMENTO... É importante que se saiba que tipo de ferida debridar, feridas isquêmicas com necrose seca são contra indicadas para este tipo de procedimento!!!! Feridas de MMII com perfusão duvidosa ou ausente, até que o estado vascular seja melhorado. CUIDADO!!! O tecido inviável... ...Dificulta o fornecimento de sangue (oxigenação e nutrição dos tecidos); Atua como meio de cultura de bactérias; Inibe a ação dos leucócitos em controlar microorganismos invasores; Aumenta a possibilidade de infecção. Inibe a migração de células epiteliais, interrompendo o processo de cicatrização; Impede a atuação de substâncias antibacterianas administradas por via tópica; A presença deste tecido pode esconder a extensão e possível penetração da ferida. e removendo o tecido necrótico... Reduz o risco de infecção; Mantém o tecido viável; Quando Debridar: • Quando apresentar: Tecido desvitalizado, necrose de coagulação e presença de crosta preta ou escura. • Necrose de liquefação - Tecido amarelado, esverdeado e ou quando a lesão apresentar infecção e ou presença de secreção purulenta. MÉTODOS DE DEBRIDAMENTO MÉTODO CIRÚRGICO MÉTODO AUTOLÍTICO MÉTODO ENZIMÁTICO MÉTODO MECÂNICO Debridamento Cirúrgico É a remoção do tecido necrótico através da utilização de instrumental cirúrgico:bisturi, tesoura e outros. Técnicas: - Cover: Com uma lâmina de bisturi inicia se o descolamento pelas bordas. O tecido sai em forma de tampa. - Square (jogo da velha) escarificação: Com uma lâmina de bisturi faz-se pequenos quadrados no tecido necrótico, também usada para facilitar a penetração de substâncias debridantes. - Slice: Com uma lâmina de bisturi ou tesoura de Íris remove-se em fatias a necrose de coagulação ou liquefação que se apresenta na ferida de forma desordenada. Debridamento por autólise: É o debridamento realizado pelo organismo; É facilitado pelo meio úmido, onde ocorre a digestão das células mortas pelas próprias enzimas presentes no leito da lesão. Debridamento Enzimático Aplicação tópica de enzimas proteolíticas diretamente no tecido necrótico. Não é totalmente o seletivo, podendo ser doloroso. - Colagenase - Papaína Debridamento Mecânico: Aplicação de força mecânica diretamente sobre o tecido necrótico a fim de facilitar sua remoção e facilitar a ação das coberturas no local. Fricção com gaze ou esponja estéril Esfregar a gaze ou esponja durante 2 a 3 minutos do centro para as bordas sem tocar nas áreas com tecido de granulação. Indicação: Lesões pequenas com áreas de necrose de liquefação. Pode ser doloroso para o paciente. NA REMOÇÃO TECIDUAL COM INSTRUMENTAL CORTANTE • • • • • • Tecido subcutâneo: Camada gordurosa. Fáscia: Branca e brilhante que contém músculo. Músculo: Tecido vermelho escuro. Osso: Tecido branco, duro e resistente ao toque. Cartilagens: Recobre os ossos nas articulações sinuviais. Ligamentos: 2 tipos - Branco e fibroso (colágeno) + frequente. Não é elástico. - Amarelo e elástico – menos frequente • Tendões: Tecido branco e brilhante, move-se de acordo com a musculação adjacente. • Vasos sanguíneos: São constituídos por artérias, veias e capilares. Cuidados com a lesão após o debridamento • Lavar com solução isotônica aquecida para remoção total de resíduos. • Em caso de sangramento fazer compressão local por 5 minutos. • O uso de Alginato de Cálcio em pó ou em placa não aderente podem ser usados com grande eficiência. • Proteger o local com uma cobertura que mantenha o leito da lesão úmido. COMPETÊNCIA O Enfermeiro especialista tem respaldo para executar tais procedimentos desde que: Domínio da técnica a ser executada. Habilidade em manejar o material cortante. Conhecimento das estruturas anatômicas. Avaliação prévia do cliente a ser submetido a tal procedimento. Está acabando...
Baixar