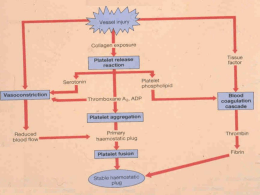
Síndrome hemolítico-urêmica atípica Pediatria – HRAS/HMIB Escola Superior de Ciências da Saúde/SES/DF Interna: Fernanda Arantes Alves Coordenação: Luciana Sugai www.paulomargotto.com.br Brasília, 26 de maio de 2013 Identificação: LWBG, 1 ano e 3 meses, masculino, 11,4 kg, natural e procedente do Paranoá. Informante: mãe (boa informante) QP: “Febre há 6 dias” HDA: Mãe refere que há 6 dias criança iniciou quadro de febre de 39-39,5°C, 4 picos/dia, que passava com paracetamol. Há 5 dias evoluiu com tosse seca associada a dispnéia. Há 4 dias buscou atendimento no posto de saúde local sendo prescrito amoxicilina 46mg/kg/dia, associado a ibuprofeno 6 gotas de 8/8h e paracetamol 10 gotas de 6/6h. Evoluiu sem melhora do quadro, evoluindo há 1 dia com hiporexia e gemência, por este motivo buscou este serviço. Antecedentes Fisiológicos e Patológicos: Nascido de parto cesáreo, por DCP, a termo, AIG, pesou 2500g. Comprimento: 51cm. PC: 35cm. APGAR: 9/10. Não recebeu leite materno. Foi iniciado leite de vaca integral com 1 semana de vida. Evoluiu sem intercorrências até o momento. Trata-se da primeira internação hospitalar da criança. Nega alergias medicamentosas, transfusões prévias ou cirurgias. Vacinação em dia. Desenvolvimento neuropsicomotor adequado. História Familiar: Pai: leucemia em tratamento Mãe: Asma Avó materna: DM + HAS. História Social: Paciente reside com os pais em casa de alvenaria com 4 cômodos, com saneamento básico e água encanada. A família ingere água filtrada. Menor não reside com animais. Nega tabagismo passivo. REG, gemente, reativo, taquipneico, hidratado, corado, acianótico, anictérico, afebril. FR: 48 irpm, FC: 120 bpm Pele e fâneros: sem petéquias, manchas ou lesões. Oroscopia e otoscopia: sem alterações. AR: MV +, diminuído em 1/3 inferior de HTD, com creptos em ambos hemotóraces, com predomínio a D. Sopro tubário audível em dorso do HTD, broncofonia na mesma topografia, sibilos no final da expiração. TSC presente, apresenta também BAN. Saturação de O2 SCN a 1L/min: 89% Saturação de O2 sob máscara a 8L/min: 94% ACV: RCR, em 2T, BCNF, sem sopros. ABD: plano, depressível, normotenso, indolor, sem massas ou visceromegalias palpáveis. RHA + e normais. Traube livre. AME: boa perfusão de extremidades, sem edemas. Pulsos palpáveis e cheios. SNC: sem sinais de irritação meníngea. Febre Tosse Dispnéia Hiporexia Gemência Ausência de Aleitamento Materno Exclusivo MV diminuído, crepitações, sopro tubário, TSC, BAN, dessaturação Rx de tórax: Presença de consolidação em base de HTE, retrocardíaca e infiltrado em terço médio de hemitórax direito. Hemograma: Não realizado na admissão Dieta Oral para idade HV 100% do Holliday Penicilina Cristalina 200.000UI/Kg/Dia 4/4 h O2 sob máscara 8l/min Sintomáticos Paciente persistiu com picos febris (38-39 C), com piora da taquidispneia. Exames laboratoriais: TGO: 670 U/L; TGP: 120 U/L Hemograma: Hb: 8,0 g/dL; Ht: 21,3 %; Leucócitos: 10600 (N: 43,0 %, bastões: 10,0 %, L: 46,0 %); Plaquetas: 138000 Morfologia Hemácias: Policromasia (++); Microcitose (++) VHS: 140 mm/hora Trocado ATB para ceftriaxona Solicitado sorologias para dengue Solicitado bolsa de concentrado de hemácias Paciente apresentou 1 episódio de convulsão tônico-clônica na enfermaria, que cedeu ao uso de diazepam. Apresentou 1 episódio de epistaxe moderarada. Evoluiu com palidez cutâneo-mucosa, oligúria e edema generalizado. Novos exames laboratoriais: Ca 8.6/Cl 88/Creat 3.1/Ureia 217/Mg 2.5/K 5.9/ Na 114/PT 4.5/Alb 2.4/Glob 2.2/TGO 565/ TGP 103 Hb: 8; Ht: 21%, Plaquetas: 30000 Pneumonia Aumento de transaminases Anemia Hemograma com desvio à E Convulsão Epistaxe Palidez Oligúria Edema generalizado Uremia Hipercalemia Hiponatremia Plaquetopenia Paciente foi intubado (rebaixamento do nível de consciência) Realizado hemotransfusão (plaquetas e hemácias) Iniciado furosemida e hidratação venosa Encaminhado à UTI pediátrica para suporte ventilatório e dialítico Púrpura trombocitopênica idiopática PTI induzida por drogas PTI induzida por infecções virais Púrpura trombocitopênica trombótica Síndrome hemolítico-urêmica Coagulação intravascular disseminada Plaquetopenia autoimune por anticorpos IgG Período inferior a 6 meses Pico de incidência: 2 – 6 anos 90% com resolução espontânea (maioria com recuperação até 6 semanas) 2-3 semanas após infecção viral respiratória ou exantemática Manifestações de sangramento grave não são comuns Quadro clínico: Sangramento cutâneo-mucoso (petéquias, equimoses, gengivorragia, epistaxe, melena) Sangramento no SNC (plaquetas<10000) Tratamento: Plaquetas >30000: orientações Plaquetas <30000: prednisona (2mg/kg/dia) por 4 a 6 sem. Casos refratários: imunoglobulina polivalente venosa ou imunoglobulina anti-D Principais drogas implicadas: Quinidina, sulfonamidas, ampicilina, penicilina, diurético tiazídico, furosemida, fenitoína, metildopa, digitálicos, valproato, heparina, carbamazepina, ranitidina, AAS, procainamida Manifestações hemorrágicas graves (bolhas hemorrágicas em membranas mucosas, petéquias e equimoses Tratamento: suspensão da droga (em casos graves, imunoglobulina) Agentes: dengue, CMV, Epstein-Baar, parvovírus B19, caxumba e rubéola Mecanismos: Reação cruzada dos anticorpos virais Deposição do complexo antígeno-anticorpo na superfície das plaquetas Invasão viral dos megacariócitos na medula Partículas virais inibindo a trombopoiese Hemofagocitose induzida por vírus Oclusão trombótica disseminada da microcirculação Injúria endotelial ativação de plaquetas Depósitos hialinos subendoteliais (trombos não constituídos de fibrina) Anemia hemolítica microangiopática (esquizócitos) + trombocitopenia + sintomas neurológicos + febre + insuficiência renal Mulheres (2:1), idade entre 20-40 anos Sinais de hemólise: reticulocitose, policromatofilia, aumento de LDH, elevação de BI, queda de haptoglobina Hemólise microangiopática: esquizócitos Provas de coagulação (TAP e TTPA) normais Aumento de PDF Diagnóstico: clínico (biópsia de pele, gengiva ou medula óssea) Tratamento: plasmaférese Causa mais comum de IRA intrínseca em <4 anos 7-10 dias após gastroenterite invasiva (disenteria), causada pela E. coli O157:H7 (verotoxina) Outras causas: Shigella, infecções bacterianas e virais Pico etário: 2-4 anos Lesão endotelial glomerular hiperativação plaquetária e do sistema de coagulação local Grupo heterogêneo de doenças que se distinguem clinicamente por não apresentarem diarréia ou produção de toxinas (10% dos casos) Agentes: pneumococo, coxsackie, HIV, EpsteinBaar, influenzae Pior prognóstico em comparação à SHU típica (maior risco de sequela renal permanente) Tríade clínica: IRA oligúrica, trombocitopenia, anemia hemolítica microangiopática Curso autolimitado (7-21 dias) Tratamento: diálise Desordem adquirida da hemostasia relacionada a sepse bacteriana por gram negativos, complicações obstétricas, neoplasias, trauma, grandes queimaduras, hemólise intravascular Liberação ou exposição de fator tecidual formação de trombos de fibrina (consumo de plaquetas e fatores de coagulação) Anemia hemolítica microangiopática Relacionado a SIRS Pacientes graves com fatores de risco Hipofibrinogenemia Aumento de PDF Alargamento de TAP e TTPA Trombocitopenia Anemia hemolítica com esquizócitos Alta morbimortalidade Tratamento: Reposição de plaquetas, plasma fresco e crioprecipitado Controle da doença de base Heparina em baixas doses (controverso) Paciente respondeu satisfatoriamente apenas com suporte dialítico, com melhora completa do quadro respiratório e retorno gradual da função renal. Hipótese Diagnóstica: Síndrome HemolíticoUrêmica atípica Harrison internal medicine, 17th edition, 2008 Nelson textbook of pediatrics, 18th edition, 2007 Hematology: Basic principles and practice, 5th edition, 2008
Baixar