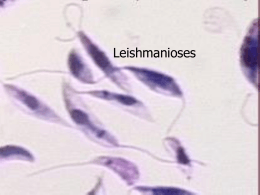
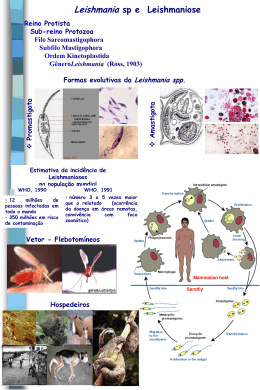
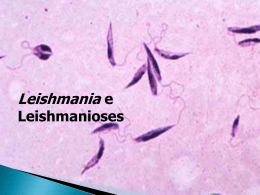
Escola Superior da Amazônia – ESAMAZ Curso Superior de Farmácia Parasitologia Leishmaniose Tegumentar Americana Professor MSc. Eduardo Arruda Histórico Primeiro século d.C.; Ásia Central: Lesões conhecidas como “Botão do Oriente”; Américas: Lesões de pele e deformidades faciais no período pré- Inca (Perú e Equador); 1º observar: Cunnigham em 1885; Ross (1903): Gênero Leishmania; Histórico Brasil: A leishimaniose era conhecida desde 1855 por Cerqueira; 1908: Construção da estrada de ferro Noroeste do Brasil (Bauru) – Diversos casos “Úlcera de Bauru”; Gaspar Viana (1911): Leishmania braziliensis; 1920: Transmissão envolvendo o flebotomíneo do gênero Lutzomya. Introdução Zoonose; Homem e diversas espécies silvestres e domésticas; Enfermidade da pele e das mucosas; Lesões únicas ou multiplas; Lesões agressivas na mucosa. Introdução OMS (1990): 12 milhões de casos (tegumentar + visceral); 350 milhões de pessoas em áreas de risco; De cada 2 milhões de casos, apenas 600.000 são notificados; Notificação obrigatória em 32 dos 88 países com Leishmaniose; 76 países são subdesenvolvidos ou em desenvolvimento. Classificação Taxonômica Antigamente: Aspecto clínico; Leishmania donovani: agente da leishmaniose visceral ou calazar; Leishmania tropica: agente da leishmaniose cutânea ou botão do oriente; Leishmania braziliensis: agente da leishmaniose cutaneomucosa ou úlcera de Bauru; Classificação Taxonômica 1987: Laison & Shaw; Analisaram aspectos epidemiológicos, biológicos, distribuição geográfica etc.; Parasitam o homem em 2 sub-gêneros: Subgênero Leishmania (Saf' Janova, 1982); Subgênero Viannia (Lainson e Shaw, 1987). Principais espécies do gênero Leishmania (Lainson & Shaw, 1987): Subgênero Leishmania L. (Leishmania) donovani*** L. (L.) infantum*** L. (L.) chagasi*** L. (L.) archibaldi L. (L.) tropica** L. (L.) aethiopica** L. (L.) major** L. (L.) gerbilli L. (L.) maxicana L. (L.) amazonensis* L. (L.) venezuelensis L. (L.) enriettii L. (L.) aristidesi L. (L.) pifanoi L. (L.) hertigi L. (L.) deanei Subgênero Viannia L. (Viannia) braziliensis* L. (V.) guyanensis* L. (V.) panamensis L. (V.) peruviana L. (V.) lainsoni* L. (V.) naiffi* L. (V.) shawi* L. (V.) colombiensis L. (V.) lindenberg * determinantes da Leishmaniose Tegumentar Americana no Brasil; ** determinantes da Leishmaniose Tegumentar do Velho Mundo; *** determinantes da Leishmaniose Visceral; Morfologia Formas Amastigotas: Ovoídes ou esféricas; 1,5 – 6,5 mm (dependendo da espécie); Encontradas parasitando células do sistema nononuclear fagocitário do hospedeiro vertebrado. Morfologia Formas Promastigotas: Formas alongada com flagelo; 16 – 40 mm C / 1,5 – 3,0 mm L; Flagelo frequentemente é maior que o corpo; Vivem livre no tubo digestivo do flebotomíneo. Morfologia Formas Paramastigotas: Forma intermediária; Forma oval ou arredondada com pequeno flagelo; 5,0 – 10 mm C / 4,0 – 6,0 mm L; Vivem aderidos ao epitélio do trato digestivo do vetor pelo flagelo. Ciclo Biológico Hospedeiro Invertebrado: Insetos do gênero Lutzomya; 500 espécies – 30 são vetores da doença; Brasil:birigui, mosquito- palha e tatuquira; Lutzomya whitmani; Lutzomya wellcomei; Lutzomya pessoai; Lutzomya intermedia; Lutzomya flaviscutellata Outros. Ciclo Biológico Hospedeiro Vertebrado: Roedores; Edentados (tatu, tamanduá, preguiça etc.); Masurpiais (gambá); Canídeos; Primatas (incluíndo o homem). Reservatórios da doença! Ciclo Biológico No Vetor: A fêmea pica o vertebrado (repasto sanguíneo) > sangue com macrófagos parasitados com amastigotas > macrófago se rompe > amastigotas > divisão binária > promastigotas > divisão binária > o sangue é digerido entre 3 – 4 dias > libera as promastigotas. Ciclo Biológico No Vetor: Sub gênero Viannia: promastigotas > intestino > paramastigotas > aderidas pelo flagelo > divisão binária > promastigotas infectantes (formas metacíclicas) > estômago > faringe. Sub gênero Leishmania: promastigotas > estômago > paramastigotas > divisão binária > esôfago e faringe > promastigotas infectantes (metacíclicas); O ciclo dura de 3 – 5 dias dependendo da espécie. Ciclo Biológico No Vertebrado: A fêmea pica o vertebrado (repasto sanguíneo) > inocula as formas promastigotas > 04 – 08 horas > fagocitados pelos macrófagos > a saliva do inseto possui substâncias imunodepressoras, o que facilita o ciclo > promastigotas > amastigotas > divisão binária > rompe o macrófago > libera as amastigotas > macrófagos (processo inflamatório). Patogenia Período de incubação: 02 semanas – 03 meses; A lesão inicial no sítio da infecção; Regride espontaneamente, permanece estacionária ou evolui para um nódulo dérmico chamado “histiocitoma”; Forma- se uma reação inflamatória do tipo tuberculóide; Necrose com formação de uma lesão úlcerocrostosa; Patogenia Após a perda da crosta, forma- se uma pequena úlcera com bordas salientes e fundo recoberto por exsudado seroso ou seropurulento; Lesão progride para uma típica úlcera leishimaniótica (circular, bordos altos – moldura, fundo de cor vermelho intensa); Após tratamento: cicatriz característica (despigmentada, com leve depressão e fibrose). Patogenia Leishmaniose Cutânea: Formação de úlceras únicas ou múltiplas; Podem evoluir para formas vegetantes verrugosas; Parasitos na borda da lesão; Leishmaniose cutâneo disseminada: AIDS; Espécies no Brasil: L.braziliensis: Úlcera de Bauru, com lesões únicas ou em pequeno número, de grande dimensões (forma de cratera). Responsável pela forma cutânea mais destrutiva. Patogenia Leishmaniose Cutânea: L.guyanensis: Úlcera única em forma de “cratera de Lua” ou pode ocorrer disseminação (metástases linfáticas). Podendo ocorrer formas verrugosas vegetativas; L.amazonensis: Úlceras simples e limitadas. Não é um parasito comum do homem; L.laisonsi: Úlcera única. Forma descoberta no estado do Pará. Patogenia Leishmaniose Cutaneomucosa: Conhecida por espúndia e nariz de anta; L.braziliensis; Inicia com a lesão cutânea; Após meses ou anos, provoca destruição das mucosas e cartilagens; Nariz, faringe, boca e laringe; Lesão primária ou disseminação hematogênica; L.guyanensis (raros casos na Amazônia). Patogenia Leishmaniose Cutânea Difusa: Lesões não ulceradas por toda a pele com grande número de amastigotas; Envolve amplas áreas da pele com numerosas erupções papulares; Migração dos macrófagos ou disseminação linfática; Imunodeprimidos; Não responde ao tratamento; Brasil: L.amazonensis. Epidemiologia Zoonose; Homem penetra nas áreas onde a doença ocorre; Noroeste da Índia e Paquistão, Oriente Médio, sul da Rússia, litoral dos países do Mediterrâneo, norte, oeste e centro da África; Nas Américas: México, América Central e América do Sul (exceto o Chile); Epidemiologia Brasil: Em todos os estados, com maior incidência na região Norte; Profilaxia Proteção individual: uso de repelentes e mosquiteiro; Não construir casas a uma distância menor que 500 metros; Não penetrar na mata. Diagnóstico Clínico: Através das características da lesão e anamnese do paciente (área endêmica). Diagnóstico Laboratorial: Pesquisa do Parasito: Exame direto de esfregaços corados: biópsia ou curetagem da borda da lesão; Exames histopatológicos; Cultura. Imunológicos: Teste de Montenegro: inoculação intradérmica de um antígeno (promastigotas mortas) / reações positivas: nódulo ou pápula. Diagnóstico Imunológicos: Reação de Imunofluorescência Indireta (RIFI): Pesquisa de Anticorpos. Biologia molecular: PCR: pesquisa do DNA do parasito. Tratamento da leishmaniose É feito com: Antimoniais trivalentes – dos quais o mais recomendado é a glucantime ou antimoniato de meglumine, por via intramuscular. Taxa de cura em torno de 70%; Pentamidinas – menos eficazes e mais tóxicas que glucantime, como 2a opção, via intramuscular; porém são Indicadas na infecção por L. guianensis; Anfotericina intravenosa; B – administrada gota a gota, por via Azitromicina – Via oral, sem efeitos colaterais e capaz de curar 85% dos casos.
Baixar