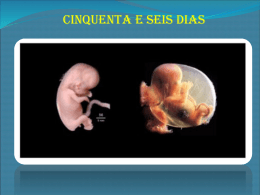
Apresentação É com grande satisfação que apresentamos aos colegas tocoginecologistas o nosso manual de Assistência pré-natal. Este manual é fruto de um imenso trabalho de toda a nossa equipe e tem por objetivo uma uniformização das nossas condutas, seguindo consensos, visando a melhoria do nosso atendimento prénatal. Prefácio Muitas novidades têm sido incorporadas aos nossos conhecimentos médicos nos últimos anos, o que vem dificultando ao clínico o acompanhamento desta evolução. A elaboração de um manual de orientação obstétrica do ponto de vista prático é uma idéia louvável. Nos países desenvolvidos os índices de mortalidade materna e perinatal são muito baixos. No Brasil, apesar das desigualdades sociais, da miséria e da fome, também houve redução significativa desses índices, graças aos conhecimentos atuais sobre a etiopatogenia das doenças que podem acometer o binômio mãe-feto, assim como do surgimento de técnicas de avaliação do bem-estar fetal e da melhoria dos serviços de neonatologia. A participação multidisciplinar dos autores que enriquecem esta obra faz com que a mesma contemple de forma precisa e atualizada os mais importantes temas que compõem a obstetrícia moderna. O presente trabalho, que não tem a pretensão de ser um tratado, permite ao clínico ter à sua disposição um resumo atualizado, de fácil leitura, e organizado de modo lógico, a preservar o tempo precioso do profissional. Valdir Pessoa de Brito Professor adjunto do Departamento de Obstetrícia da Universidade Federal do Piauí - UFPI Agradecimentos: Agradecemos ao Dr. José Cerqueira Dantas pelo esforço e incentivo contínuos à melhoria do nosso trabalho. Índice 01 - Assistência básica pré-natal.............................................. 09 02 - Ultrasonografia em obstetrícia........................................... 15 03 - Avaliação da vitalidade fetal.............................................. 23 04 - Abortamento habitual........................................................ 39 05 - Hiperemese gravídica........................................................ 45 06 - Gemelaridade................................................................... 49 07 - Trabalho de parto prematuro............................................. 53 08 - Gestação prolongada........................................................ 59 09 - Doença hemolítica perinatal............................................... 63 10 - Doença hipertensiva específica da gestação....................... 69 11 - Crescimento intra-uterino retardado....................................81 12 - Oligoidrâmnio................................................................... 91 13 - Polidrâmnio...................................................................... 95 14 - Rotura prematura das membranas..................................... 99 15 - Hemorragias da primeira metade da gravidez.....................103 16 - Hemorragias da segunda metade da gravidez................... 115 17 - Diabetes......................................................................... 131 18 - Anemias......................................................................... 141 19 - Patologias da tireóide...................................................... 149 20 - Tromboembolismo.......................................................... 155 21 - Infecção urinária na gestação........................................... 159 22 - Toxoplasmose................................................................. 163 2 3 - Doenças sexualmente transmissíveis................................ 169 24 - HIV + Gestação............................................................ 183 25 - Gravidez ectópica........................................................... 193 26 - Óbito fetal...................................................................... 199 27 - Síndrome antifosfolípede + Gravidez............................... 203 Assistência básica pré-natal • Dra. Maria do Carmo Paraíba Barros A assistência pré-natal visa proporcionar higidez ao organismo materno, orientando os hábitos de vida, dieta, atividade fisica, etc., que constituem a higiene pré-natal; preparando para a maternidade e incentivando o aleitamento materno; diagnosticando e tratando doenças preexistentes e que complicam ou agravam a gestação e o parto, e profilaticamente, diagnosticando e tratando alterações próprias da gravidez. Consulta Pré-Natal • Primeira consulta pré-natal no 1º trimestre; • Consultas mensais até a 34ª semana; • Consultas num intervalo de 2 semanas até a 38ª semana; • Consultas semanais até a 42ª semana; • Número mínimo de 6 consultas. Anamnese e Exame Clínico 1. História Clínica • Identificação • História Familiar • História Patológica Pregressa • História Ginecológica • História Obstétrica • História Obstétrica atual Assistência básica pré-natal 9 2. Exame Clínico • Geral • Gineco-obstétrico Exames Laboratoriais • Tipagem sanguínea Se gestante Rh (-), Du (-) Parceiro Rh (+) COOMBS INDIRETO ou desconhecido (-) (+) Repetir Mensal ver protocolo de isoimunização • Glicemia de jejum - TOTG, solicitar entre 24 e 28 semanas (se antecedentes de fetos macrossômicos, polidrâmnio, abortamentos repetidos, anomalias congênitas, diabetes gestacional, morte perinatal inexplicada, história familiar de diabetes, macrossomia e ou polidrâmnia na gestação atual) • Hemograma - Hgb > 8 mg/dl e < 11 mg/dl: Solicitar parasitológico de fezes - Hgb < 8: Anemia grave 10 ver protocolo de anemias Assistência básica pré-natal • VDRL - Positivo: Controle de DST - Negativo: Repetir no 3º trimestre • HIV1e2 Se reagente Ver protocolo de AIDS na gestação • Sorologia para Toxoplasmose IgG e IgM - IgG(+) IgM(-) Infecção passada: pré-natal normal - IgG(+) IgM(+) Ver protocolo de toxoplasmose e gestação - IgG(-) IgM(+) Ver protocolo de toxoplasmose e gestação - IgG(-) IgM(-) Repetir no 3º trimestre • Sumário de urina - Proteinúria (traços): repetir c/ 15 dias - Piúria: Urocultura - Bacteriúria: tratar • Colpocitologia oncótica - Realizar nas pacientes cujo último exame tenha ocorrido há mais de um ano. • Ultra-sonografia obstétrica 1º trimestre: 10-14 - sem - Determinar idade gestacional Assistência básica pré-natal 11 - Avaliar translucência nucal - Determinar número de fetos 2º trimestre: 24-28 sem - Avaliar morfologia fetal - Localização placentária - Avaliar crescimento fetal - US Morfológico (se houver fator de risco, ex. suspeita de anomalia congênita em US de rotina, gestações complicadas por polidrâmnio, oligoidrâmnio, CIUR, gestante c/ idade avançada, c/ lúpus eritematoso sistêmico, c/ casamento cosanguíneo, exposta à infecção, expostas à teratógenos no 1º trimestre, com história familiar de anomalias congênitas ou com filho anterior com anomalia congênita, diabéticas pré gestacional. 3º trimestre: 34-36 sem - Avaliar crescimento fetal e volume de líquido amniótico - Doppler (se houver fator de risco, p ex.: CIUR, DHEG, Diabete, etc) Exames Especiais (se houver fator de risco) • Sorologia para Rubéola - IgG(+) IgM(-) infecção passada: pré-natal normal - IgG(-) IgM(+) pré-natal de alto risco - IgG(+) IgM(+) pré-natal de alto risco - IgG(-) IgM(-) realizar imunização no puerpério 12 Assistência básica pré-natal • Sorologia para Citomegalovírus - IgG(-) IgM(-) paciente susceptível - IgG(+) IgM(-) - IgG(+) IgM(+) paciente imune primo-infecção(?), infecção recorrente(?) • Sorologia para Hepatite B - HbsAg(+) pré-natal de alto risco • Avaliação da vitalidade fetal - na gravidez de alto risco Ações Complementares: • Imunização (antitetânica) • Encaminhamento para outras clínicas (Nutricionista, Odontólogo, Endocrinologista, etc.) Assistência básica pré-natal 13 Ultrassonografia em obstetrícia • Dr. Henrique Andrade Júnior • Dr. José Ozanan Vilarinho Santos M undialmente tida como rotina obrigatória no acompanhamento pré-natal e, sempre que possível, realizada no 1º, 2o e 3º trimestres (arnauldfonsêca, a.l.). É o método de investigação complementar mais utilizado em obstetrícia, não invasivo e sem efeitos colaterais ou teratogênicos descritos até o momento. U.s. na gestação de 1o trimestre: Principais objetivos: 1- Localização do saco gestacional e datar a gestação O saco gestacional pode ser visualizado a partir de 4 semanas pela u.s. transvaginal e a partir de 5 semanas pela via transabdominal. O CCN é o “padrão ouro” na avaliação da i.g., podendo ser utilizado entre 6 – 14 semanas. * CCN: desvio padrão +/- 3 dias até a 9a semana e +/- 5 dias até a 12a semana. * após a implantação o sg cresce 1 a 2 mm/dia em média. 2 - Identificação da gestação anembrionada, múltipla, ectópica e a ntg A vesícula vitelina deve ser visualizada quando sg > 8 mm e o embrião quando sg > 16 mm (outros autores consideram 11 e 18 mm, respectivamente). O sg deve ser visibilizado no interior do útero quando os níveis séricos de Beta HCG são = 1.000 mUI/ml; a vv quando = 7.200 mUI/ml e o embrião, com batimentos cardíacos, quando = 10.800 mUI/ml. Ultrassonografia em obstetrícia 15 3 - Avaliação da vitalidade ovular (perfil biofísico do embrião) Fornece dados preditivos acerca do prognóstico da gestação. Deverá ser realizado entre 5 – 12 semanas. 4 - Avaliação do colo uterino (pesquisar IIC) Achados compatíveis com ICC: - colo < 3.0 cm (longitudinal) - colo > 2.0 cm (transversal) - canal cervical > 8 mm de diâmetro - prolapso da bolsa (sinal do “dedo de luva”) 5 - Diagnóstico de malformações fetais maiores Acrania, anencefalia, higroma cístico, etc. 6 - Rastreamento de marcadores sonográficos de cariopatia fetal O marcador ultrassonográfico mais precoce e melhor estudado para detecção da síndrome de Down é a translucência nucal (TN). A TN é um acúmulo de líquido ao nível da nuca, observado em todos os fetos entre 10 e 14 semanas de gestação. Seu aumento está associado a risco mais elevado para síndrome de Down e outras anomalias cromossômicas do que o risco basal estimado para idade materna. Na prática clínica diária, tem sido comum considerar a TN normal quando sua medida é menos que 2.5 a 3.0 mm entre 10 – 14 semanas de gestação. Vias de acesso • A usg no 1º trimestre deve ser preferencialmente realizada por via transvaginal pelas seguintes vantagens: - utilização de transdutores de alta frequência com melhor resolução da imagem. - estruturas embrionárias são observadas aproximadamente uma semana antes quando comparada à via transabdominal. - tem como única contra-indicação a recusa da paciente. - é especialmente útil em pacientes obesas, com útero retrovertido e com cirurgias pélvicas anteriores (aderências). 16 Ultrassonografia em obstetrícia U.s. na gestação de 2o trimestre: Principais objetivos: 1 - Avaliação morfológica fetal: Todo o exame realizado nesta fase deve avaliar, obrigatoriamente, as seguintes estruturas: Calota craniana, cérebro, órbitas, lábios, perfil facial, tórax, coração fetal (incluindo a visão de 4 câmaras e vias de saída, arco aórtico e arco ductal), diafragma, estômago, rins, intestinos delgado e grosso, bexiga, inserção do cordão umbilical no abdome e integridade da parede abdominal, coluna vertebral em cortes coronal, transversal e sagital, além de todos os membros (incluindo dígitos, se possível) e genitália externa. Para as pacientes com risco elevado para anomalias congênitas, além da avaliação anatômica descrita acima, seria realizada biometria detalhada de todas estruturas anatômicas do organismo fetal, incluindo todos os ossos longos, e mapeamento por doppler colorido do aparelho cardiovascular fetal (ultra-som morfológico fetal com doppler colorido). 2 - Estimativa da idade gestacional • Desvio-padrão +/- 1-2 semanas. • De preferência utilizar 4 parâmetros (DBP; F; CC; CA). 3 - Estudo da placenta e sua inserção Vias de acesso • Transabdominal. • Transvaginal (casos selecionados). Oportunidade do exame • 20 – 26 semanas. Ultrassonografia em obstetrícia 17 * caso a paciente só tenha oportunidade de realizar uma ultrassonografia na gestação, esta deverá ser realizada entre 20 – 22 semanas. U.s. na gestação de 3o trimestre: Principais objetivos: 1 - Avaliação do crescimento fetal Para o diagnóstico correto dos distúrbios do crescimento é imperativo o conhecimento da idade gestacional do feto. Quando a gestação é bem datada, torna-se relativamente simples o diagnóstico da restrição de crescimento intra-uterino (RCIU) ou macrossomia fetal através da comparação das medidas biométricas fetais a normogramas populacionais. A circunferência abdominal (CA) espelha o peso fetal, sendo o principal parâmetro a ser analisado para este propósito. A relação F/CA x 100 (valor normal = 22 +/- 2) apresenta boa especificidade para detectar fetos com alterações do seu crescimento. 2 - Avaliação sonográfica da maturidade fetal Grannum e cols. mostraram existir excelente correlação entre a maturidade fetal e a placenta grau III. Os graus I e II apresentam fetos maduros numa proporção que varia de 66 a 88%. O núcleo de ossificação da epífise distal do fêmur aparece por volta da 32ª a 33ª semana de gestação, enquanto o da tíbia, na 36ª semana e o do úmero, na 38ª semana. A medida do núcleo de ossificação da epífise distal do fêmur acima de 6 mm tem sido usada para indicar a maturidade fetal. A visualização de grumos no líquido amniótico é considerada um marcador muito subjetivo e impreciso. 18 Ultrassonografia em obstetrícia 3 - Avaliação do volume de líquido amniótico Utilizamos o índice de Phellan para avaliação do volume de líquido amniótico. V.n. = 80 – 180 mm. Oligohidrâmnios = < 80 mm. Polidrâmnios = > 180 mm. 4 - Avaliação da placenta (maturidade e inserção) Grau 0: a placa basal não é identificada e o parênquima é homogêneo. Grau I: a placa basal começa a ser identificada por linhas ecogênicas e o parênquima apresenta pontos de maior ecogenicidade. Grau II: a placa basal é bem evidente e septações ecogênicas aparecem cruzando o parênquima placentário a partir da placa basal em direção à placa corial. Grau III: ocorre a formação de verdadeiros cotilédones, que podem variar em tamanho e número. 5 - Estática fetal 6 - Avaliação da vitalidade fetal Perfil hemodinâmico fetal. Avalia-se a relação entre os índices de resistência nas artérias cerebral média fetal (ACM) e umbilical (AU), devendose obter valor > 1.0. (IR ACM / IR AU > 1.0) Perfil biofísico fetal Indicações: Na gestação de alto risco. Rastrear sofrimento fetal descompensado. Ultrassonografia em obstetrícia 19 Oportunidade do exame: A partir de 28 semanas Doppler colorido na gestação 1º trimestre Avaliação da vitalidade ovular. Avaliação do fluxo retro-placentário. Avaliação do fluxo das artérias uterinas. Avaliação do corpo lúteo gravídico. Auxiliar no diagnóstico de gestação patológica (NTG, prenhez ectópica, restos ovulares, etc.). Oportunidade do exame: 10 – 14 semanas. 2o trimestre: Avaliação da 2a onda de migração trofoblástica (fator prognóstico para DHEG). É considerado fator prognóstico positivo para DHEG a presença de incisuras bilaterais. Oportunidade do exame: 20 – 26 semanas. 3o trimestre; Avaliação da vitalidade fetal (perfil hemodinâmico fetal). Avaliar posição do cordão umbilical. Oportunidade do exame: A partir de 28 semanas. 20 Ultrassonografia em obstetrícia U.s. tridimensional: O U.S.-3 D. por nós utilizado ainda emprega imagens estáticas para processar sua configuração tridimensional, fator limitante de sua utilização. A perspectiva de U.S.-3 D. em tempo real dota-o de um potencial futuro significativo. Acredita-se que seu objetivo principal será o de complementar ou até mesmo substituir o U.S. bidimensional na análise morfológica fetal. Oportunidade do exame: A partir de 26 – 28 semanas. Ultrassonografia em obstetrícia 21 Avaliação da Vitalidade Fetal • Dra. Micheline Monte de Carvalho A pesar das gestações de risco elevado determinarem maior chance de problemas ao feto, também na população de grávidas normais ocorre mortalidade e morbidade perinatal. Portanto, nessa população obstétrica, que constitui 80-90% das mulheres no pré-natal, também deve ser feita uma avaliação do bem-estar fetal. Há vários métodos para se avaliar a vitalidade fetal durante a gestação: clínicos, biofísicos e bioquímicos. Neste capítulo serão analisados os dois primeiros. I - Métodos Clínicos 1. PERCEPÇÃO MATERNA DOS MOVIMENTOS CORPORAIS FETAIS • Os movimentos corporais do feto se iniciam a partir da 8ª semana, observados pelo ultra-som, porém só são percebidos pela mãe a partir da 18ª a 20ª semana, e daí em diante ela é capaz de detectar 80-90% dos movimentos fetais. • Têm-se demonstrado haver boa correlação entre a diminuição dos movimentos fetais percebidos pela mãe e a presença de comprometimento do bem-estar fetal. • Deve ser lembrado que os movimentos corporais do feto são muito variáveis, de acordo com a atividade materna, ritmo circadiano (observa-se maior movimentação no início da noite), uso de álcool e fumo, uso de drogas sedativas (benzodiazepínicos, barbitúricos, narcóticos) e sono fetal. • Durante o sono fisiológico fetal não se percebem movimentos por 20 minutos, em média, podendo o feto permanecer sem cinética por até 75 minutos. Avaliação da vitalidade fetal 23 • A simples informação por parte da grávida normal da boa cinética fetal, em todas as consultas do pré-natal basta como método avaliador do bem-estar do concepto. Nos casos em que a mulher perceba redução dos movimentos, aí sim ela deve ser orientada no sentido de contá-los. • Contagem diária dos movimentos corporais fetais: Este método procura tornar mais objetiva a avaliação da vitalidade fetal. Existem várias maneiras para a execução da contagem diária, porém as mais utilizadas são: a) Anotar o intervalo de tempo necessário para a percepção de dez movimentos. Deve ser realizado em condições relativamente constantes (à noite, após o jantar e sempre em decúbito lateral esquerdo-DLE ou em posição semisentada). A maioria das gestantes os percebe dentro de 20 minutos, porém o que deve ser considerado como sinal de alerta é o aumento de 50% ou mais no intervalo de tempo necessário para a percepção dos mesmos, de um dia para o outro; e valores menores que 10 movimentos em 12h representam hipóxia fetal. b) Registro dos movimentos fetais durante 1h, três vezes ao dia, após as refeições, em posição de DLE ou semi-sentada (semi-Fowler). Valores maiores que seis movimentos em 1h corresponde a fetos em boas condições, e menos de 3 movimentos/h é considerado sinal de alarme. • É bastante conhecido o sinal de alarme de Sadovsky que representa a ausência de percepção dos movimentos fetais pela mãe por 12h, e traduz comprometimento fetal grave, estando associado a padrão patológico de cardiotocografla em 60%, óbito neonatal em 60% e natimortalidade em 30% dos casos. • Na presença de qualquer um dos sinais de alerta o comprometimento fetal deve ser confirmado através de outras provas de vitalidade. 24 Avaliação da vitalidade fetal 2. MONITORIZAÇÃO CLÍNICA DA FREQÜÊNCIA CARDÍACA FETAL (FCF) • É feita através de sonar Doppler, preferivelmente com mostrador digital, em locais onde não se dispõem da cardiotocografla (CTG). • Consiste em: Determinação da FCF de repouso durante 1 minuto; e verificar a presença de aceleração transitória (>15 bpm) após movimentação fetal e/ou contração uterina materna. • Na ausência de aceleração transitória (ou de movimentação fetal), realiza-se a mudança de decúbito materno com a finalidade de “acordar” o feto. Se continuar sem reatividade faz-se estimulação mecânica (através de 10 movimentos de lateralidade sobre o pólo cefálico fetal). • Na ausência de resposta com a estimulação mecânica, faz-se estimulação vibro-acústica com buzina Kobo de bicicleta, acionando-a por 2-3 segundos sobre o pólo cefálico fetal. Valoriza-se como sinal de reatividade fetal após estímulo sonoro o aumento da FCF em 20bpm, com duração de três minutos ou mais. Pode-se repetir o estímulo com intervalos de 1 minuto por no máximo três vezes. • Durante o trabalho de parto a monitorização da FCF deve ser feita de forma intermitente, antes, durante e por pelo menos 30 segundos após a contração. O Colégio Americano de Ginecologia e Obstetrícia recomenda: - Pacientes de baixo risco registro da FCF a cada 30 minutos na fase ativa e a cada 15 minutos durante o segundo estágio do trabalho de parto. - Pacientes de alto risco registro da FCF a cada 15 minutos na fase ativa e a cada 5 minutos durante o segundo estágio do trabalho de parto. - É considerado sinal de alarme: FCF entre as contrações inferior a l00bpm; Avaliação da vitalidade fetal 25 - FCF inferior a l00bpm 30 segundos após uma contração; - Taquicardia (FCF>l60bpm) durante três ou mais contrações. OBS: A propedêutica clínica de avaliação de vitalidade fetal deve ser empregada rotineiramente na gestação normal, em virtude de ser simples, de custo baixíssimo, acessível a grande maioria das grávidas, não-invasiva e eficaz. Somente quando esgotados os recursos clínicos, e na suspeita de sofrimento fetal, é que o obstetra deve utilizar outros métodos (biofísicos ou bioquímicos) para a confirmação do sofrimento fetal. II - Metodos Biofísicos 1. CARDIOTOCOGRAFIA (CTG) 1.1. Conceito: Registro contínuo e simultâneo da FCF, contratilidade uterina e movimentação fetal, no período anteparto ou intra-parto, podendo ser de repouso ou de esforço. Possibilita a avaliação da integridade dos mecanismos do SNC envolvidos no controle da FC e da cinética fetal. 1.2. Vantagens: É um método simples, inócuo, sem contra-indicações, com boa acurácia, que permite uma análise imediata dos resultados com facilidade de repetição se necessário. 1.3. Indicações: É indicada em todas as gestações de alto risco, como: gravidez prolongada, idade materna avançada (> 35anos), isoimunização, gêmeos discordantes, diminuição da movimentação fetal confirmada pelos métodos clínicos, suspeita de CIUR, placenta prévia com sangramento, antecedentes de óbito fetal intra-útero, e gestantes portadoras de quaisquer intercorrências clínicas, tais como diabetes, hipertensão arterial crônica, DHEG, anemia falciforme ou qualquer outra anemia grave, doenças do colágeno, cardiopatia cianótica materna, tireoideopatias, enfermidades renais crônicas etc. 26 Avaliação da vitalidade fetal 1.4. Realização do exame: • Época de realização: após 26-28 semanas de gestação. • Periodicidade: variável (de horas até 7 dias entre os exames, dependerá do resultado do teste e da patologia de base materna e/ou fetal). • Método: Deve ser realizado com a paciente em posição semi-sentada (semi-Fowler), após período de repouso, alimentada e sem ter fumado ou tomado medicação até 1h antes do exame, e também deve ser feito medição da pressão arterial antes de iniciar o exame. O exame tem duração mínima de 20 minutos, podendo ser prorrogado por mais 20 minutos após estimulação mecânica e, se necessário, estimulação vibroacústica, semelhantes às descritas no tópico anterior. 1.5. Elementos analisados na CTG: 1.5.1. Freqüência cardíaca (FC) - Freqüência cardíaca basal (Linha de base) • Normal = 120-l60bpm • Taquicardia: FC >l60bpm ou > 30 bpm acima da linha de base por mais de 10 minutos. Etiologia: hipóxia fetal precoce, febre materna, medicamentos (simpaticomiméticos, anti-colinérgicos), infecção amniótica, anemia fetal, hipotireoidismo materno, insuficiência ou disritmia cardíaca fetal. Significado clínico: Habitualmente benigna quando associada à febre materna, e intranqüilizadora quando associada a desacelerações tardias, perda da variabilidade ou desacelerações variáveis graves. • Bradicardia: FC < l20bpm ou > 30bpm abaixo da linha de base por mais de 10 minutos. - Etiologia: hipóxia fetal tardia, medicamentos (beta-bloqueadores), hipotensão materna, anestésicos, prolapso de cordão, hipotermia, disritmia cardíaca fetal, hipoglicemia materna prolongada e bloqueio Avaliação da vitalidade fetal 27 cardíaco congênito fetal. - Significado clínico: indica sofrimento fetal profundo (terminal) quando está associado à perda da variabilidade ou desacelerações tardias. Quando houver boa variabilidade associada deve-se pensar em outras causas benignas. • Variabilidade: resulta de uma interação contínua entre os sistemas simpático e parassimpático, e uma boa variabilidade se demonstra por flutuações da FCF basal entre 10-25bpm. - Aumento da variabilidade (>25bpm): Tem significado indeterminado, e pode estar presente após estimulação fetal ou como um mecanismo compensatório na fase inicial de uma hipóxia leve. - Redução da variabilidade: Comprimida se entre 5-l0bpm e lisa se menor que 5bpm. - Etiologia: Hipóxia grave, medicamentos (narcóticos, barbitúricos, tranqüilizantes e anestésicos), sono fetal, malformações do SNC, prematuridade extrema e disritmia cardíaca fetal. - Significado clínico: Quando devido a sono fetal desaparece habitualmente em 20-30 minutos. Descartada as outras causas é sinal de sofrimento fetal grave, principalmente se associado a desacelerações tardias. • Aceleração transitória: aumento da FCF acima de 15bpm com duração mínima de 15 segundos; deve-se com maior freqüência às contrações uterinas e movimentação fetal. Desacelerações: - Desaceleração precoce (DIP I): uniforme, é imagem em espelho da contração uterina (o ponto mais baixo da desaceleração coincide com o pico da contração), com retorno à linha de base coincidente com o final da contração. Não tem significado patológico, pois não está associado a hipóxia fetal. 28 Avaliação da vitalidade fetal Fisiopatologia: Contração uterina Compressão do pólo cefálico Hipertensão intra-craniana Redução do fluxo sanguíneo cerebral Hipóxia local Resposta vagal Desaceleração - Desaceleração tardia (DIP II): Tem início tardio, geralmente seu início coincide com o pico da contração uterina, e com recuperação lenta a linha de base (>20 segundos após o final da contração). É decorrente da presença de insuficiência úteroplacentária, porém pode ser vista quando há hiperestimulação uterina ou hipotensão supina materna. DIP II de qualquer magnitude quando são persistentes e incorrigíveis deve ser considerada como sinal preocupante. Quando se associa a taquicardia e/ou variabilidade reduzida ou ausente pode ser um sinal de comprometimento fetal grave. Fisiopatologia: Contração uterina Cessa a circulação útero-placentária Utilização de 02 do espaço interviloso P02 normal Não há hipóxia Ausência de desaceleração Avaliação da vitalidade fetal PO2 reduzida Hipóxia Desaceleração 29 • Desaceleração variável (umbilical): se produz em qualquer momento da contração uterina, variando de intensidade e duração. São as desacelerações mais freqüentemente vistas durante o parto, e se caracteriza por uma queda rápida da freqüência cardíaca associada a um retorno também rápido à linha de base. Fisiopatologia: Contração uterina Compressão do cordão umbilical Hipóxia temporária Hipertensão arterial fetal Estímulo dos baro e quimiorreceptores Desaceleração - Classificação: •Leve desaceleração com queda de menos de 20bpm com duração menor que 30 segundos. • Moderada desaceleração com queda de 20-40bpm com duração entre 30 e 60 segundos. • Grave desaceleração com queda maior que 60bpm e duração maior que 60 segundos. - A compressão transitória do cordão se associa a acidose respiratória, que se corrige rapidamente quando se libera a compressão do cordão. - As desacelerações transitórias que não duram mais que 30-45 segundos, que tem retorno rápido à linha de base e com variabilidade normal, são tranqüilizadoras e não necessitam intervenção. - O “overshoot”, ou aceleração transitória suave na FCF antes do retorna a linha de base, indica que houve um stress hipóxico significativo, e geralmente é associado à redução ou ausência da variabilidade. 30 Avaliação da vitalidade fetal - Na presença de DIP variável grave persistente e incorrigível devese realizar interrupção da gestação. - As desacelerações prolongadas (duração maior que 60-90 segundos) associam-se com maior freqüência a prolapso de cordão e geralmente estão associadas à perda da variabilidade e taquicardia de rebote. Ocasionalmente, aparecem após um período de DIP II. Se persistente pode produzir bradicardia terminal de 30-60bpm precedendo o OF. 1.5.2. Movimentos corporais fetais: • Deve-se avaliar o número e tipo, se isolados ou múltiplos. 1.5.3. Contrações uterinas: • Deve-se avaliar a freqüência (normal >2 minutos entre as contrações), duração (normal <90 segundos) e intensidade (normal <l00mmHg). 1.6. Padrões cardiotocográficos: 1.6.1. Padrão Normal (Reativo) • Linha de base entre 120-l60bpm; • Variabilidade ondulatória (10-25bpm); • Duas acelerações transitórias em 20 minutos; • Desacelerações ausentes ou do tipo precoce ou variável leve; • Este padrão indica presença de bem-estar fetal com especificidade de quase 100%. OBS: 1. Fetos que reagem após estimulação vibro-acústica tem o mesmo significado de bem-estar fetal que os que reagem espontaneamente. 2.Fetos que não reagem à estimulação podem ser de maior risco para conseqüências perinatais ruins. 1.6.2. Padrão Subnormal (suspeito) • Taquicardia; • Variabilidade reduzida; Avaliação da vitalidade fetal 31 • Acelerações transitórias insuficientes, isto é, menos de duas acelerações em 20 minutos ou hipoacelerações (< 15 bpm e < 15 segundos de duração), mesmo após estimulação mecânica e vibroacústica; • DIP III persistente de intensidade leve ou moderada. • Este padrão pode ser autolimitado ou precursor de padrões patológicos, sendo 80% destes fetos hígidos, portanto este padrão é o responsável por um elevado número de falso positivo. É, no entanto prudente, frente a este resultado, repetir o exame com 12h ou realizar um perfil biofísico fetal. 1.6.3. Padrão Patológico • DIP III grave; • DIP II de qualquer magnitude; • Qualquer DIP prolongada (depois de afastada hipotensão supina); • Ausência de variabilidade; • Bradicardia grave. OBS.: Este padrão é indicativo de resolução imediata da gestação, com mortalidade perinatal de 55%. 32 Avaliação da vitalidade fetal CTG Normal Repetir semanal ou conforme o caso Subnormal Patológica Repetir com 12h ou PBF Subnormal Avaliar caso a caso → Resolução da gestação 2. PERFIL BIOFÍSICO FETAL 2.1. Conceito: Avaliação do bem-estar fetal e integridade do SNC fetal através de análise de variáveis biofísicas ultra-sonográficas e cardiotocográficas. 2.2. Parâmetros avaliados: São analisados quatro parâmetros que quando alterados indicam sofrimento fetal agudo (movimentos corporais e respiratórios, tônus fetal e reatividade a cardiotocografia), e um que indica sofrimento fetal crônico (volume de líquido amniótico). 2.3. Realização do exame: • Época de realização: a partir de 26-28 semanas de gestação. • Periodicidade: variável (de horas até 7 dias entre os exames, dependerá do resultado do teste e da patologia de base materna e/ ou fetal). • Método: É realizado através da análise cardiotocográfica por 20 minutos e avaliação dos outros parâmetros através de ultra-sonografia por 30 minutos. A cada um destes parâmetros atribui-se a pontuação zero (anormal) ou dois (normal). A interpretação e conduta dependem do escore obtido pela somatória das pontuações. Avaliação da vitalidade fetal 33 OBS:1.Durante o comprometimento hipóxico fetal observa-se inicialmente alteração na reatividade fetal (CTG) seguida de diminuição dos movimentos respiratórios, movimentos corporais e por fim redução do tônus fetal. 2.A hipoglicemia materna e o uso de cigarro ou narcóticos podem provocar diminuição dos movimentos respiratórios. Variáveis Movimentocorpéreofetal Nota 0 3 ou + movimentos corporais ou < 3 + movimentos em 30 minutos de membros em 30 minutos Movimentos respiratório fetal 1 ou + movimentos com duração de 30 segundos em 30 minutos Ausência de movimentos ou movimentos < 30 segundos em 30 minutos Tônus fetal 1 ou + movimentos de flexão/ extensão de membros ou abertura/ fechamento mão em 30 minutos Ausência de movimentos ou movimentos insatisfatórios. Volume de líquido amniótico 1 bolsão > 2 cm Bolsão < 2 cm Cardiotocografiaanteparto 34 Nota 2 2 aceleração transitórias de 15bpm/ 15 segundos em 20 minutos Aceleração insatisfatória e/ou < 2 aceleração em 20 minutos Avaliação da vitalidade fetal 3. DOPPLER 3.1. Comentários: • Consiste na medida da velocidade do fluxo sanguíneo; • Na gravidez essa medida pode ser realizada através de três leitos vasculares principais: materno (vasos uterinos), placentário (vasos umbilicais) e fetal (aorta, veia cava inferior, ducto venoso e artérias cerebrais). • Na tentativa de se medir a dinâmica da circulação feto-placentária, bem como a resistência ao fluxo, utilizam-se mais freqüentemente três índices básicos: IR (índice de resistência), IP (índice de pulsatilidade) e relação A/B (sístole/diástole). Alguns estudos têm evidenciado que o IR tem melhor eficácia diagnóstica em predizer o comprometimento fetal. 3.2. Indicações: • Está indicado em todas as gestantes que apresentem fatores de risco para desenvolverem insuficiência útero-placentária e CIUR, tais como, Avaliação da vitalidade fetal 35 hipertensão arterial crônica, DHEG, doenças do colágeno, diabetes com vasculopatia, dentre outras que estejam associadas a vasculopatia, assim como, na gestação gemelar, principalmente se houver presença de crescimento discordante entre os gêmeos. • Nas demais complicaçôes clínicas e obstétricas, onde não haja presença de doença vascular, o doppler não oferece vantagens em relação às outras técnicas de avaliação de vitalidade descritas anteriormente, pois a hipóxia não altera o fluxo na artéria umbilical, porque este reflete apenas patologia placentária e não asfixia fetal. • Em adição, o uso do doppler da artéria umbilical para screening em pacientes de baixo risco não tem mostrado ser preditivo para conseqüências perinatais ruins. 3.3. Artérias Uterinas: • Durante o lº trimestre a artéria uterina normalmente demonstra um fluxo de alta resistência, o que é representado por um baixo fluxo diastólico e presença de uma incisura proto-diastólica. • No final do 2º trimestre, quando é completada a 2ª onda de migração trofoblástica, ocorre uma redução da resistência vascular, representada por aumento do componente diastólico e perda da incisura. • A persistência da incisura proto-diastólica após a 26ª semana de gestação e relação A/B >2,6 são anormais e considerados de maior risco para o desenvolvimento de DHEG e CIUR. 3.4. Artéria Umbilical: • Avalia a função placentária; quando normal demonstra um fluxo de baixa resistência, representado por um elevado fluxo diastólico, o qual tende a aumentar no transcorrer da gestação. • Na insuficiência útero-placentária observa-se um aumento da resistência na artéria umbilical, demonstrada por redução do fluxo 36 Avaliação da vitalidade fetal diastólico, podendo este, em situações extremas, está ausente (diástole zero) ou reverso (diástole reversa). 3.5. Circulação Arterial Fetal: • O vaso mais estudado atualmente é a artéria cerebral média, a qual normalmente é um vaso de alta resistência, porém durante um fenômeno hipóxico ocorre uma redistribuição do fluxo para órgãos alvo (coração, cérebro e supra-renal), com vasodilatação para esses órgãos e vasoconstrição para os demais, conseqüentemente observase uma redução da resistência na artéria cerebral média. • Portanto índices abaixo do percentil 5 da curva de normalidade para a idade gestacional e uma relação IR umbilical/IR cerebral> 1 são indicativos de centralização fetal. 3.6. Circulação Venosa Fetal: • Os vasos mais estudados são a veia cava inferior (VCI), ducto venoso e veia umbilical. • Mudanças na circulação venosa fetal indica falência do mecanismo circulatório compensatório, implicando em falência cardíaca direita secundária a aumento da pós-carga. • Sinais de falência cardíaca: aumento do fluxo reverso na VCI, presença de fluxo reverso no ducto venoso e pulsação na veia umbilical. • O ducto venoso nos últimos tempos tem sido alvo de muitos estudos, sendo indicado como um parâmetro intermediário entre as alterações doppler velocimétricas, que surgem precocemente durante o comprometimento fetal, e as alterações cardiotocográficas que são relativamente tardias, e atualmente muitos centros consideram o momento em que ocorre alteração no ducto venoso como a época ideal para a resolução da gestação. Avaliação da vitalidade fetal 37 3.7. História Natural do Comprometimento Fetal: Insuficiência útero-placentária Redução do número de arteríolas funcionantes nas vilosidades terciárias Aumento da resistência na artéria umbilical Redistribuição do fluxo sanguíneo fetal Diminuição da resistência na artéria cerebral média Centralização Fetal Diástole zero na artéria umbilical Diástole reversa na artéria umbilical Ducto venoso com fluxo reverso 38 Avaliação da vitalidade fetal Abortamento habitual • Dra. Maria do Perpétuo Socorro S. Martins Costa É a perda espontânea e sucessiva de três ou mais conceptos antes da vigésima segunda semana de gestação ou pesando menos de 500g. É também chamado de abortamento recorrente, recidivante, de repetição, múltiplo ou seqüencial. Incidência- 0,5 - 3% Classificação: • Precoce- quando ocorre até a 12ª semana da gestação • Tardio- quando ocorre entre a 13ª e a 22ª semana. •Fatores etiopatogênicos: Genéticos Endócrinos Imunológicos Anatômicos Infecciosos Desconhecidos •Fatores genéticos / cromossômicos Dos fatores cromossômicos, a alteração mais freqüentemente relacionadas com abortamento habitual é a translocação balanceada nos pais, mais na mulher do que no homem, e não balanceada no aborto.O mosaicismo e a inversão pericêntrica são eventos raros. O diagnóstico se faz através do estudo do cariótipo e bandeamento Abortamento habitual 39 cromossômico dos pais e do material do aborto, também deve ser realizada o estudo histopatológico do material do aborto. O tratamento, na dependência do diagnóstico, se faz com doação de oócitos ou de espermatozóides, fertilização in vitro e por último o aconselhamento genético. • Fatores endócrinos O principal fator endócrino que leva a abortamento habitual é a insuficiência lútea (20 a 25%) que leva a abortamento precoce, entre a quarta e a oitava semana. O diagnóstico se faz com a dosagem de progesterona plasmática no vigésimo terceiro dia do ciclo menstrual e com biópsia do endométrio na mesma época. A dosagem da progesterona plasmática menor que 10 ng/ml, associada á biópsia do endométrio com diferença de dois ou mais dias entre a datação cronológica e a histológica sugere insuficiência lútea. O tratamento se faz através do uso da progesterona manipulada, na forma de supositório vaginal, 25mg, 2 x ao dia, do início da gravidez até a 12ª semana. Outras formas de tratamento seria a progesterona injetável intramuscular (progesterona injetável) ou progesterona oral micronizada (utrogestan) 100 mg, 4 x ao dia, até a 12ª semana. • Fatores imunológicos Dentre os possíveis mecanismos imunológicos sobressaem a auto imunidade e a aloimunidade, que se classificam assim. Auto Imune: - anticoagulante lúpico - Anticorpo anticardiolipina Aloimune - no sistema aloimune ,a compatibilidade do casal para dois ou mais alelos do sistema hla (antígenos leucocitários humanos) pode ser causa de abortamento habitual primário . A resposta imunológica é regulada 40 Abortamento habitual por genes do complexo maior de histocompatibilidade (cmg), localizado no cromossomo 6. O sistema mais envolvido é da classe 2, ou seja, o hla-d (DP, DQ e DR), cujos antígenos se localizam nos linfócitos CD4.O sistema da classe 1, hla-a (a,b e c), hla-g tem um menor envolvimento. As classes 1 e 2 de antígenos cmh determinam a compatibilidade imunológica tecidual. O diagnóstico do fator aloimune se baseia na tipagem do hla do casal e na detecção in vitro do fator bloqueador da mulher (cultura mista de linfócitos). Nos fatores imunológicos auto imunes fazemos o rastreamento pré natal com coagulograma, TTPA e anticoagulante lúpico. O tratamento da síndrome antifosfolipídica materna se faz com heparina subcutânea (liquemine), 10000 UI 12/12h e ácido acetilsalicílico(aspirina) oral, 100 mg/dia até a 36 sem. No sistema aloimune, o tratamento consiste na imunização materna com linfócitos do próprio marido ou, com melhor resultado, utilizando linfócitos de doadores pela via subcutânea, intradérmica, intramuscular ou endovenosa. • Fatores anatômicos Malformações uterinas As malformações uterinas tem incidência de 1 a 6%. Todas elas (útero unicorno, bicorno, didelfo, septado) aumentam a taxa de abortamentos, sendo a do útero septado a que mais aumenta . O diagnóstico se faz através da histerosalpingografia,que algumas vezes se completa com a histeroscopia, laparoscopia, ultra sonografia e ressonância magnética. Recomenda-se também a avaliação urológica, pois em 1/3 dos casos há associação de anomalias renais. O tratamento durante a gravidez consiste no repouso relativo, abstinência sexual, uterolíticos e progesterona. O tratamento cirúrgico, fora da gravidez, consiste na ressecção histeroscópica de septos uterinos e de metroplastias para alguns casos de úteros bicorno e didelfo. Abortamento habitual 41 Sinéquias intra – uterinas O diagnóstico se faz através da histerosalpingografia ou pela histeroscopia. O tratamento se faz através do debridamento das sinéquias com tesoura, guiado pela histeroscopia. Introduz-se o DIU por três ciclos menstruais ou balão com 3 ml na sonda de foley número 8 por 10 dias. Emprega-se estrogênio conjugado (premarin), 1.25 mg/dia,durante os dias 1 a 21 do ciclo menstrual,associado a acetato de medroxiprogesterona entre os dias 12 e 21. Mioma uterino O mioma submucoso é diagnosticado pela ultrasonografia ou histeroscopia fora da gestação. O tratamento se faz através da miomectomia submucosa por via histerocópica e só é indicada após exclusão de todos os outros fatores de abortamento habitual. Incompetência ínstmo cervical É a principal causa de aborto habitual tardio. O diagnóstico se faz pela história clínica, exame obstétrico e ultra sonografia transvaginal. O tratamento consiste na cerclagem cervical entre a 13ª e 16ª sem da gestação pela técnica de Mc Donald modificada por Pontes, com fio de seda numero 2. Recomenda-se a abstinência sexual por toda a gestação, repouso relativo, uterolíticos e ou progesterona em casos de contrações uterinas precoces. A retirada dos pontos da cerclagem deve ser feita entre 37 e 38 sem de gestação . A via de parto é a vaginal,e a cesária é indicação obstétrica. • Fatores infecciosos Pesquisar infecções ( rubéola, toxoplasmose, clamídia, micoplasma e citomegalovírus) 42 Abortamento habitual Pesquisar micoplasma hominis e ureaplasma urealyticum através de culturas. Confirmado a toxoplasmose fazer tratamento(ver capítulo sobre o assunto) Os micoplasmas são tratados com doxiciclina 100mg 2x ao dia por 14 dias na ausência de gravidez, ou com estearato de eritromicina 500 mg de 6/6h vo por 14 dias, na presença de gravidez. Abortamento habitual 43 Hiperemese gravídica • Dra. Ana Cláudia Louçana Costa Araújo D efinição Hiperemese gravídica é caracterizada por vômitos incontroláveis, durante o período gestacional, provocando desidratação com repercussões sistêmicas, notadamente no fígado. Etiologia Nenhuma das hipóteses propostas para explicar a etiologia da hiperemese gravídica consegue, isoladamente, cumprir este objetivo. Parece haver uma somatória de fatores atuando, observando-se a manifestação em pessoas com maior sensibilidade para apresentar vômitos. Entre as teorias etiopatogênicas orgânicas da hiperemese gravídica, as que conseguem maiores taxas de concordância são: o relaxamento fisiológico da musculatura lisa do estômago, a presença de elevados níveis de estrógeno e progesterona na circulação e da gonadotrofina coriônica. Outras existem como a desnutrição seletiva (vitamina A) e o hipopituitarismo, mas não são satisfatórias. Paralelamente, a teoria psicogênica tem seus adeptos. O fato desta síndrome ocorrer com maior frequência entre adolescentes e em mulheres com gestação não programada dá realce especial a esta teoria, mas não responde a todos os preceitos exigidos. Portanto, parece que a hiperemese gravídica tem gênese multifatorial. Gestantes com maior predisposição • Gravidez gemelar • Neoplasia trofoblástica gestacional • Adolescentes • Gestações não programadas • Primigestas Hiperemese gravídica 45 Diagnóstico clínico Na anamnese destaca-se a presença de vômitos com produção excessiva de saliva e com sintomas ligados à expoliação de água e solutos. Casos mais extremos são referidos icterícia, hematêmese, confusão mental e extrema fraqueza. Em alguns casos, queixas de hipertireoidismo. O exame físico detecta sinais objetivos de desitratação, olhos encovados, hálito cetônico, icterícia e até febre. O exame físico especial deve ser acurado principalmente de houver manifestações do sistema nervoso e/ ou de hipertireoidismo. Diagnóstico laboratorial • Hemograma • Sódio, potássio, glicemia • Enzimas hepáticas • Bilirrubinas • Proteínas totais e frações • Uréia e creatinina • Função tireoidiana Casos mais graves ou com hematêmese é necessário exame endoscópio do esôfago, estômago e duodeno. Diagnóstico diferencial • Obstrução intestinal • Pancreatite • Litíase biliar • Úlcera péptica • Meningite • Hipertireoidismo 46 Hiperemese gravídica Conduta O manuseio da hiperemese gravídica é primariamente de suporte, repondo as perdas e viabilizando formas de evitá-las. Como ocorre geralmente no 1º trimestre gestacional a avaliação fetal se restringe apenas às medidas que aferem seu desenvolvimento. Na fase aguda a conduta é: Internação da paciente • Hidratação e reposição energética com glicose hipertônica; • Reposição de sódio e potássio de acordo com os exames laboratoriais; • Dieta zero até cessar completamente a sensação de náuseas. A partir daí, introduzir dieta fracionada (6-8 vezes/dia), evitando alimentos mornos, ácidos ou gordurosos. Dê preferência para chás e alimentos secos. Progressivamente tentar adequar a dieta para repor as perdas proteicas; • Evitar estímulos da parte posterior da cavidade oral durante escovação dentária; • Não levantar antes de alimentar-se, evitando esforço físico com hipoglicemia; • Não havendo melhora pode haver necessidade de nutrição enteral ou até parenteral. Para esta decisão, discutir o caso com especialistas da área. Neste momento talvez seja prudente o exame endoscópico. Medicamentos na êmese gravídica Antieméticos • Reguladores da motilidade gástrica: metoclopramida (plasil, eucil) 10 mg (cp) Vo, 4/4 h. • Anti-histamínicos (bloquadores h1): dimenidrato (dramin) 50mg (cp) vo, 6/6 h. Caso persistam os sintomas, suspender estas drogas e introduzir: Hiperemese gravídica 47 Sedativos • fenotiazídicos - levomepromazina (neozine) 3 mg (solução 4% - 3 gotas) vo 8/8 h Medicamentos hiperemese gravídica Metoclopramida 1 amp 2 ml 10 mg IM ou EV 8/8 hs Neozine (mesma dose anterior) Tratamento complementar • psicoterapia; 48 Hiperemese gravídica Gemelidade • Dra. Maria Liduína Meneses B. Chaves 1 - Diagnóstico O diagnóstico da gemelidade pode ser aventado a partir da anamnese, tanto através dos fatores predisponentes para sua instalação, quanto pela presença de sinais e sintomas gravídicos e locais exacerbados principalmente quando se tem a frente a altura uterina discordante da idade gestacional, sinais específicos como os de Pinard, Hergott, Mauriceau, e Arnoux. Porém, o diagnostico de certeza vem através da ultrassonografia . 2 - Evolução e assistência pré-natal - devido as complicações próprias que esta entidade traz, a gemelidade deve ser seguida por uma equipe multiprofissional em consultas quinzenais ou semanais quando necessário, visando o diagnóstico precoce e o tratamento das complicações, com o intuito de minimizar a prematuridade. Assim, o controle de ganho de peso deve ser rigoroso, visando não só o prejuízo estético, mas também a associação com a doença hipertensiva específica da gestação ( três a cinco vezes mais frequente) e o diabetes gestacional. Além dos rotineiros exames laboratoriais, o controle hematológico através de taxas de hemoglobina e hematócrito deve ser mensal. Da mesma forma, mensalmente deverão ser realizados exames de urina tipo I, urocultura para tratamento de bacteriúria assintomática. Com intuito diagnóstico e evolutivo, a ultrassonografia deve ser seriada mensal e com exame morfológico realizado entre 18 e 22 semanas de gestação. A partir de 28 semanas a vigilância da prematuridade deve ser intensificada, tanto através da avaliação da reatividade uterina, quanto das modificações do colo uterino, observando-se quinzenalmente sua posição, Gemelaridade 49 esvaecimento e dilatação. Neste mesmo período a vitalidade fetal é assegurada através da cardiotocografia, perfil biofísico, avaliação do líquido amniótico e dopplerfluxometria. Outros fatores, como vaginites, vaginoses, cervicites, devem ser rastreados e tratados adequadamente. Caso ocorra alguma das intercorrências discutidas que possam comprometer o termo da gestação, a paciente deverá ser mantida em repouso associado a antiespasmódicos. Quando necessário, o uso de uterolíticos está indicado para manter a quiescência do miométrio . * periodilidade das consultas: - mensal até 24 semanas - quinzenal até 34 semanas - semanal até o parto - a corticoterapia fica restrita aos casos de ameaça de parto prematuro entre 28 a 34 semanas de gestação. Com estes cuidados temos conseguido ultrapassar a 37ª semana de gestação em 70% dos casos. 3 - Assistência ao Parto e Puerpério A gemelidade caracteriza-se por hiperdistensão da fibra uterina e portanto, todo tipo de distocia pode estar presente, bem como a hipoinvoluçao uterina puerperal ou atonia. Assim, a gestante deverá ter seu trabalho de parto conduzido com o auxílio de ocitócito endovenoso, coordenando a contratilidade uterina e a monitoração fetal contínua. Nascido o primeiro gemelar procede-se ao clampeamento do cordão, a amniotomia da segunda bolsa (quando presente) e observa-se ativamente a evolução por um prazo máximo de 10 minutos. Caso ocorra insinuação e boa evolução neste prazo procede-se a assistência ao parto normal como no primeiro gemelar. Não ocorrendo a insinuação esperada ou se apresentação do segundo gemelar for córmica ou pélvica procede-se a versão interna e extração pélvica antes 50 Gemelaridade que ocorra enluvamento fetal por útero contraído. Nas situações em que este evento for inevitável a fim de evitar uma cesariana no segundo gemelar, devese lançar mão de anestésicos inalatórios que promovem relaxamento uterino, permitindo a realização de manobras obstétricas. É importante lembrar que a analgesia do trabalho de parto é imperativa. Deve ser realizado antibioticoprofilaxia: cefalotina ou cefazolina 1g ev após clampeamento do cordão I - gestação de termo (37 semanas ou mais) ambos cefálicos ou primeiro, gemelar cefálico- parto vaginal. Primeiro gemelar não cefálico, parto cesariana. A cesária está indicada nas seguintes situações: cesariana anterior intercorrências obstétricas ( sofrimento fetal, DPP placenta prévia etc) quando o primeiro gemelar for menor que o segundo, com uma diferença de peso igual ou superior a 200g. II - gestação pré-termo ou fetos viáveis menores que 1500g-parto cesariana. III - presença de mais de 2 fetos viáveis - cesariana. No puerpério deve-se manter ocitócito por 24h pós parto para evitar hipotonia uterina. Gemelaridade 51 Trabalho de parto prematuro • Dra. Maria do Perpétuo Socorro S. Martins Costa 1 - Definição Definimos como parto pré termo todo aquele que ocorre entre 22 e 36 semanas e 06 dias de gravidez. 2 – Incidência A incidência encontra-se em torno de 10 a 15%. Nos países industrializados situa-se entre 5 a 7%. 3 - Etiologia Na etiologia do trabalho de parto pré termo incluem-se fatores maternos, como complicações médicas ou obstétricas (gemelidade, partos prematuros anteriores, placenta prévia, amniorrexe prematura, polidrâmnio, infecção do trato urinário, corioamnionite, infecções vaginais, incompetência instmo cervical, malformações uterinas, cirurgias na gestação atual, amputações do colo, etc.); comportamentais (tabagismo, alcoolismo, hábitos alimentares inadequados, traumatismos, uso de drogas ilícitas, esforço físico intenso), alterações fetais e placentárias e condições sócio econômicas adversas. Atualmente, dá-se muita importância à corioamnionite e a infecção vaginal pela gardnerella vaginalis. Em cerca de 30% dos casos não é possível a identificação de fator causal e, seguramente, neste grupo incluem-se fatores emocionais, pouco lembrados e sequer abordados. Trabalho de parto prematuro 53 4- Diagnóstico Na prática obstétrica em sala de parto precisamos diagnosticar 03 grupos de pacientes que serão submetidos à conduta obstétrica: 4.1. Ameaça de parto prematuro Atividade uterina: 28 a 32 sem - até 02 contrações/hora. 33 a 36 sem - até 03 contrações/hora. Ausência de modificações cervicais (apagamento, dilatação, amolecimento). 4.2. Trabalho de parto prematuro Presença de uma ou mais contrações em 10 minutos com duração maior que 20 segundos (este padrão contrátil deve se manter por tempo mínimo de trinta minutos de observação) Colo apagado e/ou dilatado para 2cm ou mais. Outros elementos que favorecem o diagnóstico: - Formação de bolsa das águas . - Polo cefálico solicitando o colo. - Rotura das membranas. 4.3. Franco trabalho de parto Cérvico dilatação maior que 4cm e progredindo. Atividade uterina (02 contrações em 10 minutos) Colo apagado. 5 - Exames complementares 5.1 ultrasonografia. 5.2. vitalidade fetal: cardiotocografia, perfil biofísico fetal. 54 Trabalho de parto prematuro 5.3. maturidade fetal. 5.4. sumário de urina e urocultura. 6 - Tratamento 6.1 – Ameaça de parto prematuro Orientação: Repouso domiciliar (físico e sexual) Sedação (se necessário). 6.2 - Trabalho de parto prematuro Internação Repouso físico e psíquico. Hidratação rápida (1000 ml de ringer em 1h) Fazer corticoterapia entre 28 a 34 sem.- Betametasona Primeira dose = 12mg IM - repetir com 24 h. Doses subsequentes a cada sete dias somente 12 mg (discutível). Apresentação: celestone –amp 1ml-4mg. Celestone soluspan- amp 1ml- 6mg. Dexametasona Decadron-1amp –2.5ml –4 mg/ml. Fazer 12 mg/dia/ 2 dias consecutivos. Tocólise 1 - Estimuladores dos receptores beta adrenérgicos: Salbutamol, terbutalina, ritodrina e isoxsuprina. -Ritodrina Apresentação - amp 10 mg - 5ml. Ataque: dose inicial: 50 microgotas/min (10 gotas/min). Trabalho de parto prematuro 55 Preparo: 50mg (5 amp) / 500 ml SG 5% (0,1 mg/ml até 100 microgotas / min). Aumentar 50 microgotas/20 min até inibição das contrações – manter por 60 min. Diminuir 50 microgotas/30 min até menor dosagem Manter por 12 h. -Cloridrato de isoxsuprina Apresentacao- 2ml- 10mg. Dose=10 amp –500 ml SG a 5%. Iniciar com 20 a 30 gotas /min. Aumentar gradativamente ate 50 gotas /min até cessarem as contrações uterinas. Diminuir gradativamente o gotejamento até menor dosagem e manter por 12h. Obs.: a monitorização das condições maternas deve ser rigorosa. A elevação do pulso radial acima de 120 bpm obriga a diminuição da infusão. Deve-se estar atento aos sintomas de hiperestimulação beta adrenérgica: taquicardia (materna e fetal), palpitações, arritmias cardíacas, hipotensão arterial, dispnéia, tremores, náuseas e vômitos. As drogas beta adrenérgicas podem interagir com o uso simultâneo dos corticóides levando ao edema agudo de pulmão. Os efeitos cardiovasculares podem ser potencializados com a administração simultânea do sulfato de magnésio, diazóxido, meperidina e alguns anestésicos gerais. 56 Trabalho de parto prematuro Contra indicações para tocólise: 1 - Absolutas: óbito fetal, anomalias incompatíveis com a vida, corioamnionite, eclâmpsia ou pré-eclâmpsia, DPP, PP. 2 - Relativas: hipertensão arterial crônica, nefropatia crônica, diabetes de difícil controle, CIUR, polidrâmnia, trabalho de parto com dilatação maior ou igual 4 cm. Sulfato de magnésio Melhor alternativa se existe contra indicação ao uso de beta agonistas adrenérgicos ou se os mesmos causarem toxicidade . Dose de ataque: 4 a 6 g diluídos em infusão lenta/100 ml SG 5%. Monitorar frequência cardíaca, frequência respiratória, diurese e reflexo patelar. Dose de manutenção: iniciar 30 min após dose de ataque-2 g/hora(12 g de sulfato de magnésio em 500 ml de SG 5%-28 gotas/min) . Obs.: suspender sulfato de magnésio na presença de desconforto respiratório, oligúria (< 25ml/hora) hiporreflexia, aumento do intervalo PR no ECG. Em caso de complicações mais graves com parada cardiorrespiratória, usar gluconato de cálcio 10% (01 amp em infusão lenta). 6.3. Franco trabalho de parto Nos partos induzidos ou na falha da inibição contrátil cabe ao obstetra proteger o feto minimizando ao máximo as possíveis complicações como a asfixia e o trauma nos fetos. Em Trabalho de parto prematuro 57 apresentação pélvica com peso estimado entre 1000 e 2000 gramas a melhor conduta é o parto cesário. Apresentação de vértice não havendo sofrimento fetal, a melhor solução é o parto por via transpelvina. Algumas recomendações tornam-se necessárias na condução do parto vaginal: • Monitorar o batimento cárdio-fetal. • Evitar o uso de drogas depressoras do SNC. • Retardar a rotura da bolsa amniótica. O feto pré termo é sensível ao contato com a cérvice uterina propiciando hemorragias intracranianas. O polo cefálico pelo seu pequeno volume cria espaços onde pode prolapsar o cordão umbilical. • No período expulsivo devemos realizar ampla episiotomia, permitindo fácil passagem fetal pelo assoalho pélvico, reduzindo o risco de injúria cerebral. • Se for necessário, a anestesia loco regional bilateral com bloqueio dos pudendos deve ser realizada . • O desprendimento do polo cefálico deverá ser cuidadoso e poderá ser ajudado aplicando o fórcipe baixo. 58 Trabalho de parto prematuro Gestação prolongada • Dra. Carolina dos Santos Oliveira Definição É considerada prolongada, quando sua duração, calculada a partir do 1° dia da última menstruação, ultrapassa 294 dias ou 42 semanas. Etiologia A maioria dos casos é de causa desconhecida. As teorias que procuram explicar este fato mostram evidências que alterações bioquímicas ou anatômicas, presentes no feto ou no âmnio podem predispor a falha nos mecanismos que determinam o término da gestação. A hipótese mais aceita é a deficiência adrenocortical, decorrente da produção inadequada de cortisol pelo feto. Diagnóstico O diagnóstico de certeza é importante para minimizar os riscos perinatais decorrentes do atraso da resolução da gestação. Anamnese confirmação da idade gestacional: calculado através da última menstruação, em paciente com ciclos eumenorrêicos e sem uso de contraceptivos orais pelo menos nos últimos 3 ciclos antes da ocorrência da gravidez. Exame físico o exame pélvico através do toque combinado nas gestações iniciais e a mensuração seriada e cuidadosa do abdômen com fita métrica a partir do 2° trimestre permite estimar a idade gestacional. Gestação prolongada 59 Os batimentos cardiofetais audíveis à partir da 13a semana pelo sonar, é também um recurso que pode auxiliar nesta estimativa. Exames complementares - dosagem do hormônio gonadotrofina coriônica (HCG) realizada logo na ocasião do atraso menstrual. - ultrasonografia: é um excelente recurso de datamento gestacional. Este é fornecido através da medida de alguns segmentos corporais do feto. 1° trimestre: comprimento cabeça -nádegas (CCN), estima a IG com erro de menos de l semana, sendo por isso o melhor parâmetro para estimar a idade gestacional. 2° trimestre: diâmetro biparietal, circunferência abdominal e comprimento dos ossos longos são capazes de predizer de forma eficaz a IG. Complicações A grande maioria das complicações fetais e neonatais da pós maturidade são decorrentes de uma disfunção placentária. Estudos histológicos mostram que a placenta se apresenta de espessura reduzida, com áreas de infarto, deposição de fibrina e calcificações. Ao nível das vilosidades, observase edema de estroma, tromboses arteriais, resultando em redução de superfície de trocas gasosas maternos - fetais e, consequentemente, hipoxemia fetal crônica. Obs.: Devido as complicações perinatais citadas, a vigilância da vitalidade fetal deve ser iniciada a partir de 40 semanas. 60 Gestação prolongada Conduta Será norteada por 3 parâmetros básicos; a monitorização das condições fetais (através da cardiotocografia) volume do líquido amniótico e as condições do colo uterino. Há consenso com relação às gestações sabidamente prolongadas e colo uterino favorável, isto é, com índice de bishop maior que 5. Opta-se pela indução e monitorização intraparto. O tratamento exige, praticamente, a interrupção pela cesárea, se presentes os sinais de sofrimento fetal. Gestação prolongada 61 Doença hemolítica perinatal • Dra. Maria do Perpétuo Socorro S. Martins Costa A doença hemolítica perinatal(DHP) ou isoimunização caracteriza-se pela hemólise fetal com suas múltiplas e graves repercussões sobre a vitalidade fetal. É decorrente da incompatibilidade sanguínea materno – fetal, em que anticorpos maternos contra antígenos eritrocitários fetais atravessam a placenta e, ao ocorrer a reação antígeno –anticorpo, promovem hemólise eritrocitária, que em maior ou menor grau representa o principal determinante das diversas manifestações clínicas da doença. Tem como principal pré requisito a trasfusão de sangue com fator Rh(antígeno D) positivo para a mulher com fator Rh(D) e fator DU negativo. A DHP pode ocorrer pelos seguintes mecanismos: 1 - Transfusão sanguínea incompatível: quando a mãe recebe previamente transfusão de sangue Rh positivo (raro). 2 - Hemorragia materno fetal: ocorre entre mãe Rh negativa e feto Rh positivo. Apesar de ser mais frequente no parto, pode ocorrer nas seguintes situações: abortamento, NTG, hemorragias da segunda metade da gestação, morte fetal, gestação ectópica, trauma abdominal; procedimentos invasivos (biopsia do vilo corial, amniocentese e cordocentese) . 3 - Teoria da avó: sensibilização de crianças Rh negativas, filhas de mães Rh positivas ocorrendo logo após o parto. Incidência - 1 a 10% das gestações Obs.: é fundamental que o diagnóstico se antecipe a DHP Doença hemolítica perinatal 63 Conduta pré-natal na gestante Rh negativa não sensibilizada: Na primeira consulta solicitar tipagem sanguínea materna, inclusive DU. Nas pacientes que se mostrarem Rh negativa e DU positivo recomenda-se acompanhar como Rh positivo. Naquelas Rh negativas DU negativo indicase a tipagem sanguínea do parceiro. Esta se mostrando Rh negativa o acompanhamento pré-natal será normal. Sendo Rh positivo estará indicado a realização do coombs indireto quantitativo. Quando o coombs indireto for negativo recomenda-se a repetição mensal. Deve ser utilizado, se possível a imunoglobulina ANTE D com 28 semanas de gestação. Se o coombs indireto for positivo com titulação maior ou igual a 1: 8 ou história obstétrica desfavorável com icterícia ou hidropsia fetal em gestação passada ou presença de sinais ultrassonográficos de comprometimento fetal com hidropsia e polidrâmnia na gravidez atual indica-se a investigação do grau de comprometimento fetal através de procedimentos invasivos (quadro 1) 64 Doença hemolítica perinatal Procedimentos indicados na grávida sensibilizada: 1- Amniocentese Deve ser realizada para análise da bilirrubina fetal no líquido amniótico através da espectofotometria, pela diferença de densidade ótica no comprimento de onda de 450nm. A interpretação do resultado depende da identificação da zona do gráfico de liley em que se encontra o feto (figura 1). Zona 1 ou inferior: comprometimento mínimo ou ausente, correlacionase com hemoglobina(hb) fetal >11%. Está indicado repetir o procedimento em 2 a 3 semanas. Interrupção da gestação à termo. Zona 2 ou intermediária: comprometimento moderado, hemoglobina fetal entre 8 e 11%, indica-se cordocentese. Zona 3 ou superior: comprometimento grave. Hb < 8%. Também está indicado a cordocentese. Doença hemolítica perinatal 65 Devido ao fato dos níveis de bilirrubina no líquido amniótico nem sempre refletirem os níveis de hemoglobina fetal e o gráfico de liley ter mais fidedignidade quando utilizado a partir de 27- 28 sem., a espectofotometria, apesar de constituir recurso valioso, está cedendo seu lugar para a cordocentese, principalmente no seguimento de gestações complicadas por perdas sucessivas e comprometimento fetal precoce. 2 - Cordocentese Constitui atualmente o método mais fidedigno no diagnóstico da gravidade da DHP, permitindo avaliação precisa e direta do feto, através da tipagem sanguínea HT / HB, coombs direto, gasimetria, servindo ainda para fins terapêuticos. Está indicada nos casos com história obstétrica de perdas sucessivas, espectofotometria na zona 2 ou 3 do gráfico de liley, comprometimento precoce e hidropsia fetal. A conduta frente ao resultado da cordocentese dependerá da tipagem sanguínea fetal, níveis de HT/HB, da idade gestacional e coombs direto: • Feto Rh negativo e DU negativo pré-natal normal. • Feto Rh negativo e DU positivo ou Rh positivo com coombs direto negativo - repetição da cordocentese em 4 semanas e acompanhamento ultrassonográfico. Se não houver mudanças resolução da gestação no termo. • Feto Rh negativo DU positivo ou Rh positivo e coombs direto positivo - nestes casos a conduta dependerá dos níveis hematimétricos e da idade gestacional: HB maior que 10% / HT maior que 30 % = Repetir procedimento em 3 a 4 semanas, se não houver mudanças, resolução da gestação com maturidade pulmonar fetal presente. HB menor ou igual 10% / HT menor ou igual a 30% ou hidropsia fetal a US - Indica-se transfusão intra uterina, que pode ser realizada pelas técnicas intraperitoneal ou intravascular, esta com melhores resultados, na tentativa de corrigir a anemia do concepto. Como o processo hemolítico é 66 Doença hemolítica perinatal contínuo, pode haver necessidade de repetir o procedimento algumas vezes. Resolução da gestação com 32 a 34 sem. Nas pacientes submetidas à investigação invasiva indica-se corticóide para aceleração da maturidade pulmonar fetal a partir de 26 semanas. Prevenção da doença hemolítica perinatal (gestantes com fatores Rh e DU negativos e coombs indireto negativo) Evitar, quando possível, amniocentese, cordocentese e biópsia do vilo corial. Receber, se disponível, 300 mcg de imunoglobulina ANTI D intramuscular na 28ª semana. Evitar o emprego de ocitócitos e manobras no parto. Realizar de imediato o clampeamento do cordão. Receber imunoglobulina ANTI D dentro de 72 h após: - Parto de neonato RH positivo e coombs direto negativo - 300 mcg IM - Abortamento no primeiro trimestre, ameaça de abortamento, gestação ectópica e NTG - 50mcg - Abortamentos tardios - 300 mcg - Procedimentos invasivos - amniocentese, biópsia do vilo corial, cordocentese - 300mcg - hemorragias do segundo e terceiro trimestre - 300 mcg repetindo após 12 semanas. Doença hemolítica perinatal 67 Doença hipertensiva Específica da gestação (DHEG) • Dra. Rosângela Maria Santos P. Oliveira C ritérios diagnóstico 1. Hipertensão • PAS > 140 mmHg • PAD > 90 mmHg • PA média 2º T > 90mmHg fórmula: PS +_2PD 30 T > l05mmHg 3 • o aumento de 30 mmHg ou mais na PAS e de 15 mmHg ou mais na PAD não é mais considerado como diagnóstico de hipertensão na gestação, passando a indicar apenas risco elevado para o desenvolvimento de DHEG. 2. Edema 2.1. Tem valor apenas se edema generalizado. O ganho ponderal súbito ( > 500g/semana) deve ser interpretado como sinal de edema oculto. 3. Proteinúria • 300 mg/l /24h ou labstix (+) em pelo menos duas aferições ou 2 (+) ou mais em qualquer amostra isolada. Forma clínica 1. DHEG leve definida pela presença da tríade hipertensão, edema, proteinúria e/ou hiperuricemia, ausentes sinais e/ou sintomas característicos de DHEG grave. Doença hipertensiva específica da gestação 69 2. DHEG grave Definida pela ocorrência, em pacientes com DHEG, de qualquer um dos seguintes sinais ou sintomas: • PA > 160 x 1l0mm Hg(persistindo após repouso de 30 min em DLE). • proteinúria 2g |l| 24h ou 3 a 4 (+) no labstix. • oligúria (diurese 400ml/ 24h). • creatinina sérica > 1,3mg% • manifestações cerebrais e visuais: cefaléia, torpor, obnubilação, turvação visual, escotomas, diplopia, amaurose. • edema agudo de pulmão ou cianose. • dor epigástrica ou hipocôndrio direito. • achados característicos de síndrome HELLP. 3. Síndrome HELLP • hemólise. • esfregaço periférico anormal (esquisocitose, anisocitose, equinocitose). • BT > 1,2 mg% • LDH > 600 U/L • elevação das enzimas hepáticas • TGO >70 U/L • plaquetopenia 3 • plaquetas < 150.000mm 4. Eclâmpsia • crise convulsiva do tipo tônico-clônica, generalizada em pacientes com diagnóstico de DHEG. 5. Hipertensão arterial crônica • hipertensão antes de 20ª semanas de gravidez. • hipertensão crônica comprovada em qualquer idade gestacional. • hipertensão que persiste após seis semanas de puerpério. 70 Doença hipertensiva específica da gestação 6.Roteiro de conduta Doença hipertensiva específica da gestação 71 Dheg leve 1. Avaliação materna • monitorização semanal da PA. • propedêutica laboratorial quinzenal: hemograma completo, uréia, creatinina, ácido úrico, bilirrubinas, transaminases, EAS, proteinúria 24h. 2. Avaliação fetal • ultra-sonografia seriada: avaliar crescimento fetal e volume de líquido amniótico. • mobilograma. • CTG semanal. • dopplerfluxometria das artérias umbilicais e cerebral média quinzenal. 3. Indicações para interrupção da gestação • evolução para DHEG grave • maturidade pulmonar presente • CIUR/oligoidramnia • síndrome HELLP/trombocitopenia materna • sofrimento fetal 4. Via parto • Parto vaginal - feto hígido - colo favorável - TP desencadeado • Cesárea: - bishop desfavorável - sofrimento fetal - oligoidramnia 72 Doença hipertensiva específica da gestação Propedêutica complementar (emergência) • hemograma com contagem de plaquetas • função hepática (TGO, TGP, bilirrubinas, LDH) • função renal (UR, creatinina, ácido úrico). • observar critérios da sd. HELLP ou de gravidade Doença hipertensiva específica da gestação 73 Vitalidade fetal • CTG basal • PBF (caso de ctg alterada) • Dopplerfluxometria Hidratação • não exceder 150 ml/h Profilaxia anticonvulsivante • Sulfato de mg: 50% - amp l0ml • Ataque 4 a 6g: 8 a 12 ml ev, diluído em l00ml de sg 5% em 30 min. • Manutenção 1 a 2g/h: 12 a 24 ml em cada sg 5%, a 28gts/min ou 84ml/h. - Manter sulfatoterapia por 24h após o parto ou após a última convulsão. - Pesquisar reflexos patelares/diurese/freqüência respiratória - Suspender se: diminuição dos reflexos patelares ou diurese < 30 ml/h ou FR < 16ipm (administrar gluconato de cálcio a 10%). Terapia antihipertensiva (aguda) • Hidralazina - amp 20mg -1 ml. Diluir com 1 9ml ABD, fazer 5 ml ev a cada 20 a 30min. - manter PAS em torno de l40mm Hg e PAD em torno de 90mm Hg. - fazer no máximo 4 doses. • Nifedipina - cápsula l0mg. - fazer 3 a 5 gts sl, até de 15 em l5min, máximo de 4 doses 74 Doença hipertensiva específica da gestação Conduta conservadora DHEG grave • conduta de exceção quando a IG não permitir a resolução. • avaliação laboratorial: - hemograma com contagem de plaquetas. - função hepática (TGO, TGP, bilirrubinas, LDH). - função renal (uréia, creatinina, ácido úrico, proteinúria 24h). Obs.: Repetir a cada 2 dias, observando critérios de gravidade e Sd. HELLP. • Vitalidade fetal • CTG basal diária. • PBF (se CTG alterada). • Dopplerfluxometria. Obs.: Ver protocolo de vitalidade. • terapia antihipertensiva de manutenção: - nifedipina 30 a l20mg/dia - alfametildopa 1 a 3g/dia - pindolol 10 a 30mg/dia - hidralazina 200mg/dia vo não fazer isoladamente, somente associada a β bloqueador ou alfametildopa. • resolução da gestação conforme protocolo inicial. • orientações gerais - dieta normosódica com até 2g/dia e hiperprotéica - repouso em DLE - PA 4/4h - balanço hídrico rigoroso - peso diário em jejum • conduta pós-parto Doença hipertensiva específica da gestação 75 - sulfato de mg 24h pós-parto ou após a última convulsão. - manter sulfato se paciente se mantiver sintomática. - iniciar hipotensor de manutenção se PAS > 160 ou PAD > 110 após 48 a 72h de pós-parto para evitar complicações maternas. • rastreamento de complicações hematológicas e hepáticas. • evitar antiinflamatórios. • evitar uso de bromoergocriptina. • não contra-indicar amamentação. • planejamento familiar. ECLÂMPSIA Estabilização da paciente e medidas de suporte • utilizar cânula de guedel, para evitar queda da língua com obstrução. • oxigenação - O25l/min através de catéter nasal. Dificuldade na oxigenação pode ocorrer em pacientes com convulsões repetidas ou que receberam drogas para abolir as convulsões. • evitar trauma materno. • minimizar risco de aspiração. • corrigir acidose, hidratar adequadamente a gestante. • não levar ao centro cirúrgico antes de 2h do último episódio convulsivo. • sonda vesical de demora. Terapia anticonvulsionante • sulfato de mg 50% • 4 a 6g - ataque • 1 a 3g hora - manutenção - ataque: diluir em l00ml de sg 5%, fazer ev em 20 a 30 min. Ter sempre a mão 01 amp. de gluconato de cálcio, para o caso de reação grave ao sulfato de Mg. 76 Doença hipertensiva específica da gestação - manutenção - fazer a dose em cada 500m1 de sg 5%, com velocidade de infusão de 28 gts/min ou 84m l/h. • não há necessidade de tentar reduzir ou abolir rapidamente a convulsão eclâmptica com benzodiazepínicos, pois além da convulsão ser autolimitada, nós perdemos o controle clínico após o uso desta medicação, no que concerne ao grau de consciência da paciente, como também aumentamos o risco de depressão respiratória materna e fetal e de parada respiratória materna. • episódio convulsivo após sulfato de Mg - repetir dose de ataque e aumentar dose de manutenção. • se houver manutenção do quadro, apesar das medidas anteriores inicia-se fenitoína conforme esquema; 50-70kg — lg (4 amp.) — 750mg (3 amp.) em l00ml SF 0,9%, em 30 min + 250mg em SF, nas próximas 2h. <50kg - 750mg (03 amp.) - 500mg (02 amp.) em l00ml de SF 0,9%, ev, em 30 min. 250mg (01 amp.) em SF, nas próximas 2h. > 70kg -1,5g — lg (04 amp.) em l00ml SF 0,9%, ev, em 30 min, e 500mg (02 amp.) em SF, nas próximas 2h. A fenitoína não pode ser diluída em SG pois precipita. Se quadro convulsivo se mantiver apesar da fenitoína, deve ser encaminhada para anestesia geral com suporte de UTI no pós-parto. Controle da PA • Tratar pico hipertensivo - PA = 160 x 110mmHg • Hidralazina - diluir 01 FA em 19ml/ABD, fazendo 5ml da solução a cada l5min, no máximo 4 doses. • Nifedipina -3 a 5 gotas SL, a cada 15min, no máximo 4 doses. Doença hipertensiva específica da gestação 77 Conduta obstétrica Via de parto • parto vaginal - TP ativo - sem contra-indicação para parto vaginal • - parto abdominal ausência de TP Bishop> 7 contra-indicação para parto vaginal Anestesia • bloqueio de condução se não apresentar distúrbio de coagulação. • anestesia geral — coagulação presente ou suspeita. Pós-parto • manter sulfato de Mg por 24h após a resolução da gestação, independente do n0 de doses anteparto. • tratar picos hipertensivos; • rastrear complicações como Sd HELLP, IRA; • iniciar antihipertensivo de manutenção se picos hipertensivos após 48 a 72h da resolução. - alfametildopa 750mg a 3g/dia - nifedipina 20 a 60mg/dia - pindolol 30 a 60mg/dia - captopril 25 a 100mg/dia. • evitar uso de bromoergocriptina para inibir lactação. • não há contra-indicação a qualquer método contraceptivo nem mesmo os anticoncepcionais orais combinados de baixa dosagem. 78 Doença hipertensiva específica da gestação Síndrome HELLP • associa-se frequentemente com outras complicações, como insuficiência renal aguda, edema agudo de pulmão, coagulação intravascular disseminada, rotura hepática e morte materna. Conduta • cuidados gerais; - punção da veia calibrosa - instalação da pressão venosa central - sonda vesical demora - monitorização sinais vitais • correção da CIVD - utilização de plasma congelado - crioprecipitado - concentrado de plaquetas - concentrado de hemácias • a conduta obstétrica é a antecipação do parto cuja via é de indicação obstétrica, independentemente da idade gestacional e uma vez avaliada as condições maternas • no caso de cesariana, para a síndrome HELLP recomenda-se a incisão infraumbilical mediana. Doença hipertensiva específica da gestação 79 Crescimento intra-uterino retardado (CIUR) • Dra. Rosângela Maria Santos P. Oliveira Conceito Refere-se a qualquer processo capaz de limitar o potencial intrínseco de crescimento fetal intra-utero. Incidência Varia de 3 a 7% em todas as gestações, dependendo dos critérios utilizados como diagnóstico. A distinção entre CIVR e pequeno para idade gestacional (PIG) é importante, visto que alguns recém-nascidos considerados como PIG não sofreram CIUR. Nestes casos, existem razões genéticas para o baixo peso ao nascer (constitucional) e alguns recém-nascidos com CIUR não são PIG como nos casos dos fetos cujo potencial de crescimento, por exemplo, era atingir 4kg ao termo, mas como resultado de um ambiente intrauterino desfavorável atinge somente 3kg, sendo considerado como “adequado para idade gestacional”. O ideal seria conseguir determinar o padrão de crescimento do feto em estudo e a partir daí determinarmos se a sua curva é normal ou não. Etiologia As causas de CIUR podem ser divididas conceitualmente em três categorias principais: maternas, fetais e útero-placentárias. 1. Maternas: • fatores constitucionais - Peso materno pré-gravídico < 50kg, idade materna, status sócio econômico. Crescimento intra-uterino retardado (CIUR) 81 • Hábitos tóxicos — álcool, fumo, drogas. • Doenças maternas — síndromes hipertensivas, doença renal crônica, doenças cardiopulmonares, diabetes mellitus com vasculopatia, doenças autoimunes, anemias, infecção. 2. Fetais: • Anomalias cromossômicas — trissomias 13, 18, 21 • Displasias esqueléticas • Infecções — rubéola, toxoplasmose, citomegalovirose, herpes, sífilis, parvovirose. • Gemelaridade 3. Útero-placentárias: • Anomalias uterinas • Má adaptação da circulação materna • Mosaicismo placentar Classificação Segundo Carrera o CIUR pode ser dividido em tipo I, II, III. 1. CIUR tipo I: é também conhecido como intrínseco, harmonioso, proporcional, simétrico ou precoce. Nestes casos, o fator adverso exerce influência na época da concepção ou no período embriônico (período hiperplásico), levando a diminuição do potencial intrínseco de crescimento. Devido ao início precoce, os três parâmetros que usualmente são avaliados para determinar CIUR são uniformemente afetados: peso fetal, comprimento fetal e circunferência cefálica, com isso as relações de proporcionalidade das partes fetais são mantidas. A incidência de malformações congênitas é alta. Representa aproximadamente 20-30% dos casos de CIUR. 82 Crescimento intra-uterino retardado (CIUR) 2. CIUR tipo II: é conhecido como extrínseco, desarmonioso, desproporcional, assimétrico ou tardio e a insuficiência útero-placentária é o mecanismo etiopatogênico. São particularmente comuns durante o último trimestre da gestação (período de hipertrofia). O peso fetal e as relações de proporcionalidade estão afetados. Óbito intra-útero e sofrimento fetal intraparto são mais comuns neste grupo, que representa 70 a 80% dos casos de CIUR. 3. CIUR tipo III: é o misto em comparação aos outros. Apesar dos fatores serem extrínsecos e aparecerem precocemente na gestação as conseqüências são mais parecidos com as associadas com o CIUR tipo I, quando o peso e o comprimento fetal, em particular são comprometidos. PATOGÊNESE 1. Anamnese (fatores de risco): • História obstétrica (PIG, CIUR anterior) • Doenças maternas associadas Crescimento intra-uterino retardado (CIUR) 83 • Uso de drogas • Infecções. Obs.: 50% dos casos de CIUR não apresentam fatores de risco. 2. Rastreamento; discrepância entre a idade gestacional e o fundo uterino 3. Diagnóstico ultra-sonográfico: apesar de classicamente ser aceito o peso fetal estimado abaixo do percentual 100 para idade gestacional como diagnóstico, isto não é consensual, principalmente devido as diferenças existentes entre as definições de PIG e CIUR. Por isso propõe-se a ultrasonografia seriada (quinzenal) para avaliação do crescimento fetal. • Biometria fetal: diâmetro biparietal (DBP), circ. cefálica (CC), circ. Abdominal (CA), fêmur (F), diâmetro do cerebelo. • Circ. abdominal: isoladamente é o melhor parâmetro para avaliação do crescimento fetal. • Diâmetro cerebelar transverso: é um bom parâmetro para avaliação da idade gestacional por não sofrer alteração devido ao CIUR e com isto permite uma boa correlação entre a idade gestacional e o crescimento fetal. • Determinação do peso fetal: utilizando curvas conforme a população. • Relações biométricas — CC/CA: diminui com a evolução da gestação CC/CA> 1 até 36 sem CC/CA = 1 36 sem CC/CA < 1 acima 36 sem CIUR tipo I: a relação se mantém normal CIUR tipo II: a relação se altera F/CA: não sofre influência da idade gestacional. Tem como valor de normalidade 0,20 a 0,24. Não se altera no CIUR tipo I e se torna > 0,24 no CIUR tipo II. 84 Crescimento intra-uterino retardado (CIUR) Conduta Alguns fatores são importantes frente ao diagnóstico de CIUR, como: idade gestacional, vitalidade e maturidade fetal, patologia materna de base, tipo de CIUR, presença ou não de defeito congênito, presença ou não de oligoidrâmnia e resultado das provas de vitalidade fetal, 1. Conduta antes da viabilidade fetal: Frente ao diagnóstico precoce de CIUR (antes de 24 sem) devemos suspeitar que estamos diante de CIUR tipo 1 e devemos lançar mão de exames complementares que incluem: estudo morfológico e citogenético fetal, estudo sorológico materno e doppler uterino. Diante dos resultados podemos identificar três eventualidades: • Feto pequeno normal: trata-se de um feto com baixo potencial de crescimento, porém absolutamente normal tanto do ponto de vista estrutural como funcional. Os resultados dos exames complementares se mostram absolutamente normais. O controle ecográfico periódico destas gestações mostra volume de líquido amniótico e estudo com doppler dos vasos maternos e fetais normais. Nestes casos não devese adotar nenhuma ação preventiva ou terapêutica especial, salvo controle clínico habitual próprio para qualquer gestação. • Feto com defeito congênito: em todos os casos deve-se determinar o cariótipo fetal mediante procedimento adequado em cada caso. A conduta a seguir depende do diagnóstico e da época da gestação, como em nosso país não há amparo legal para a interrupção médica da gestação, o aconselhamento deve ser individualizado e não haverá motivo para intervenção por indicação fetal. Crescimento intra-uterino retardado (CIUR) 85 • Feto hipoplásico: são fetos com padrão de crescimento retardado do tipo harmônico, cuja velocidade de crescimento tende a diminuir cada vez mais. Três mecanismos etiopatogênicos podem ser implicados: infecção embrionária, mal adaptação circulatória materna a gestação e mosaicismos confinado a placenta. – Infecção embrionária: as infecções mais freqüentemente envolvidas são: citomegalovirose, rubéola, toxoplasmose, sífilis, herpes, parvovirose. Devem ser conduzidas conforme protocolo próprio para cada patologia. – Mal adaptação circulatória: para se estabelecer o diagnóstico etiológico indica-se a pesquisa de anticorpos antifosfolípides (anticardiolipina e anticoagulante lúpico) e doppler das artérias uterinas. – Mosaicismo confinado a placenta: deve-se tentar confirmar o comprometimento citogenético fetal. O estudo do fluxo umbilical com doppler pode estar francamente alterado e devido ao mau prognóstico fetal, indica-se a resolução da gestação diante da maturidade fetal. 2. Conduta diante da viabilidade fetal: O elemento chave para estabelecer uma orientação e um prognóstico é o volume de líquido amniótico. Portanto é possível estabelecer dois grandes grupos: CIUR sem oligoidrâmnia e CIUR com oligoidrâmnia. 2.1 CIUR sem oligoidrâmnia • feto pequeno normal: a anatomia fetal, o padrão de crescimento e o estudo funcional através das provas de vitalidade não revelam alteração aguda. Trata-se simplesmente de um feto com potencial de crescimento baixo. Nestes casos a conduta deve ser expectante com controle ecográfico do crescimento e da 86 Crescimento intra-uterino retardado (CIUR) vitalidade fetal. Não há indicação para interrupção profilática da gestação. • CIUR com defeito congênito: indica-se a cariotipagem fetal. A conduta deve ser conservadora. Habitualmente se considera que não há necessidade do uso de provas de vitalidade fetal e a via de parto deve ser determinada por condição materna e não por condições fetais. • CIUR com suspeita de insuficiência placentária: a suspeita surge quando estamos diante do CIUR tipo II ou de um estudo funcional que mostra, entre outras alterações, um doppler de artéria umbilical nos limites de normalidade ou francamente patológico. Nestes casos a conduta dependerá da idade gestacional, resultado das provas de vitalidade fetal e condições de berçário que variam conforme a instituição. Acompanhar com doppler semanal, CTG 2x/semana e USG para avaliação do ILA. - > 34 semanas: • Doppler normal, CTG normal e ILA normal: aguardar maturidade fetal • Centralização fetal: resolução da gestação - < 34 semanas: Crescimento intra-uterino retardado (CIUR) 87 <34 semanas Centralização fetal (sem diástole zero ou reversa) Internamento Corticóide Doppler 2x/semana 2.1CIUR com oligohidrâmnia Esta associação deve-se a duas causas: existência de um defeito congênito ou insuficiência placentária. No 1º caso a conduta deve ser semelhante aos casos sem oligohidrâmnia. Na insuf. Placentária recomenda-se: • > 34 semanas: - resolução da gestação 88 Crescimento intra-uterino retardado (CIUR) • < 34 semanas: <34 semanas Internamento Corticóide Doppler CTG PBF normal alterado cordocentese normal parto Alterado Acompanhamento Rigoroso Via de parto Em linhas gerais indica-se cesárea nas seguintes condições: • CIUR com condição fetal aceitável, porém com maus antecedentes obstétricos (polimortalidade fetal anterior) • CIUR a termo, sem sinais de sofrimento fetal, porém com apresentação anômala (ex.: Apresentação pélvica). Crescimento intra-uterino retardado (CIUR) 89 • CIUR em fase de adaptação fetal a hipóxia (centralização inicial, ILA normal, hipocinesia fetal discreta, etc.) com apresentação anômala. • CIUR em fase de descompensação fetal (oligohidrâmnia, diástole zero ou reversa, CTG alterada, PBF alterado) independente das condições obstétricas. • CIUR com malformações capazes de gerar distócias mecânicas ex.: Hidrocefalia, teratomas volumosos). • Agravamento da condição clínica materna (ex.: LES, patologias renais, pulmonares, cardíacas). Em outras condições permite-se o parto vaginal se as condições obstétricas permitirem. 90 Crescimento intra-uterino retardado (CIUR) Oligoidrâmnio • Dra. Samara da Costa Sobral Silva 1 - Conceito Uma deficiência na quantidade de líquido amniótico (la). Quando o líquido amniótico encontra-se com volume menor que 250ml entre 21 e 42 semanas. 2 - Incidência - 0.5 - a 5.5% . 3 - Etiopatogenia - Rotura prematura das membranas - Insuficiência placentária - Anomalias congênitas fetais(agenesia renal bilateral, displasias renais e obstrução do trato urinário fetal) - Idiopática Obs: A hipoperfusão placentária é provavelmente a causa determinante da associação da oligoidrâmnia com as síndromes hipertensiva, o tabagismo e a pós maturidade. 4 - Diagnóstico 4.1- clínico- altura uterina inferior áquela esperada para a idade gestacional associada á diminuição dos movimentos fetais e fácil percepção das partes fetais á palpação obstétrica. Oligoidrâmnio 91 4.2 ultrasográfico Classificação de acordo com o maior bolsão de LA 3 cm ——————————————la normal 2 - 3 cm —————————————— la reduzido < 2 cm —————————————— oligoidrâmnio < 1 cm —————————————— oligoidrâmnio grave Índice do LA (ILA) Classificação do volume de LA de acordo com o ILA ILA vol de LA 0 - 5 cm———————————— oligoidrâmnio 5.1- 8 cm———————————— LA reduzido 8.1-18 cm———————————— normal 5 - Conduta O tratamento visa restaurar o volume de LA e irá depender de sua etiologia.Quando for decorrente de anomalias renais fetais, só poderá ser tratado nas patologias obstrutivas, através da colocação de cateter de derivação para a cavidade amniótica, procedimento reservado aos centros de medicina fetal. Nos casos de alterações renais com ausência de função(displasias renais), e na ausência de rins( agenesia) não existe terapêutica. No caso de alteração da perfusão placentária ( como na hipertensão arterial), medidas clínicas, como o repouso, podem ter alguma valia, contudo, na amniorrexe prematura, o tratamento vem sendo mais pesquisado. Os procedimentos nestes casos incluem a amnioinfusão e a hiperidratação. 92 Oligoidrâmnio A amnioinfusão consiste na infusão de líquidos, principalmente solução salina, na cavidade amniótica . Embora ainda não utilizada sistematicamente no país, tem demonstrado ser uma técnica simples e eficaz. A hidratação materna tem mostrado sua eficácia em aumentar o volume de LA residual, desde que não haja contra- indicação para uma sobrecarga circulatória. Além da hidratação oral, pode-se complementar por via endovenosa, recomendando-se um aporte total de 3 a 4 litros de líquidos por dia. Obs: pela associação do oligoâmnio com prognóstico fetal desfavorável é necessário vigilância fetal rigorosa através da cardiotocografia, perfil biofísico fetal e US com doppler . Na presença de sofrimento fetal com feto viável convém a resolução da gravidez. Oligoidrâmnio 93 Polidrâmnio • Dra. Samara da Costa Sobral Silva 1 - Conceito Acúmulo de líquido amniótico em volume superior a 2000 ml. 2 - Incidência Incide em 0,4 a 1.5% das gestações. 3 - Etiopatogenia 3.1- patologias fetais: obstruções gastrointestinais, anomalias congênitas, esqueléticas, cardíacas, endócrinas, renais, do SNC, hematológicas, arritmias cardíacas, infecções (rubéola, sífilis, toxoplasmose), hidropsia fetal não imune e tumores fetais. 3.2 - patologias maternas: diabetes e aloimunização Rh. 3.3 - patologias placentárias: síndrome transfusor–transfundido, placenta circunvalada. 3.4 - idiopáticas (34-63% dos casos) 4 - Classificação - Agudo: aparecimento rápido (menos que 24h ou poucos dias), mais frequente antes da 24ª sem. - Crônico: desenvolvimento no decorrer da prenhez, mais frequente no terceiro trimestre Polidrâmnio 95 5 - Diagnóstico 5.1- clínico: altura uterina não compatível com a IG, dificuldade na palpação das partes fetais dificuldade de ausculta do concepto, tônus uterino aumentado, dispnéia materna. Diagnóstico diferencial com gemelaridade e macrossomia fetal. 5.2 - diagnóstico ultrasonográfico Diâmetro do maior bolsão do LA Classificação 3 a 8 cm normal >8 cm polidrâmnio 8-12 cm polidrâmnio leve 12 -16 cm polidrâmnio moderado > 16 cm polidrâmnio grave Classificação do volume de LA de acordo com o ILA 96 ILA volume do líquido amniótico 8,1 – 18 cm normal 18,1 – 24,9 cm LA aumentado > 25,0 cm polidrâmnio Polidrâmnio 6 - Complicações Trabalho de parto prematuro Rotura prematura das membranas Descolamento prematuro de placenta Dispnéia materna 7- Conduta Tratamento de acordo com a etiologia - Corrigir causas maternas (ex, diabetes) - Corrigir causas fetais(anemia,arritmia fetal) Recomendações: Controle do peso materno, altura uterina, circunferência abdominal e edema materno, repouso relativo, dieta hiperprotéica Controle das proteínas séricas Pesquisa de malformações fetais (US morfológico) Ecocardiografia fetal Avaliação ultrasonográfica da placenta Pesquisar diabetes Pesquisa de anticorpos irregulares Considerar realização do cariótipo fetal Inibição do TPP com uterolíticos Corticóides (TPP) Amniocentese esvaziadora (dispnéia progressiva ou dor abdominal persistente) Obs: não restringir sódio e fluidos não usar diuréticos Amniocentese: Realizada com assepcia adequada e sob controle do US Retirar 200 a 500 ml de LA por hora Polidrâmnio 97 Riscos: TPP, infecção intra- uterina, lesão do feto, rotura prematura das membranas e hemorragias Obs: como terapia alternativa tem-se utilizado a indometacina, um inibidor da síntese de prostaglandinas. O mecanismo de ação mais provável seria prioritariamente, a redução do débito urinário do concepto associada, secundariamente à remocão do líquido amniótico pela deglutição fetal e aumento de sua absorção através das membranas coriônicas. A indicação deve ficar restrita aos casos idiopáticos, com menos de 32s . Dose- 25mg 6/6h A principal complicação é o risco de fechamento precoce do ducto arterioso, especialmente após a 32s de gravidez, tornando obrigatória a utilização da ecocardiografia fetal quando do seu uso. O risco de constricção é de cerca de 5% nas gestantes entre 26 e 27sem , aumentando para próximo de 50% na 32sem. Existem também outras complicações fetais: insuficiência renal, oligoidrâmnia, perfuração ileal e enterite necrotizante. Para o parto é recomendável prévio esvaziamento, por via abdominal, independente da dilatação do colo uterino. A via de parto é escolhida de acordo com a indicação obstétrica. Complicações durante o parto e puerpério: DPP(mais frequente durante a rotura das membranas) Prolapso das membranas ou prolapso de cordão Distocia funcional pela distensão excessiva do útero Atonia ou hipotonia pós parto Prognóstico perinatal: - Relacionado às malformações - Na ausência de malformações depende da etiologia 98 Polidrâmnio Rotura prematura das membranas • Dra. Carolina dos Santos Oliveira 1 - Definição Rotura prematura das membranas antes do início do trabalho, independente da idade gestacional. 2 - Etiologia - Infecções vaginais: forte correlação com microorganismos, freqüentemente anaeróbios como streptococos fecalis, E. Coli, klebsiela sp, Pneumococos e Mycoplasma hominis. - Infecção das vias urinárias - Outros fatores: • variações bruscas da pressão atmosférica; • coito nas últimas semanas da gestação; • tabagismo; • malformação e patologias uterinas; • polidrâmnio • gestações múltiplas; • atividades exercidas em pé. 3 - Diagnóstico 3.1 - História Clínica O obstetra deverá inquirir sobre o momento da rotura, quantidade e continuidade da perda de líquido, cor e odor do fluido. Rotura prematura das membranas 99 Exame especular realizado sob assepsia, evidenciará o fluido coletado no fórnice vaginal posterior ou sendo eliminado através do orifício externo do colo uterino. 3.2 - Testes laboratoriais - Determinação do Ph vaginal: Através do teste de fenol vermelho observa-se alcalinização do Ph vaginal - Teste da cristalização em folha de samambaia do conteúdo vaginal - Ultrasonografia: não permite firmar o diagnóstico, pode ser muito sugestiva ao evidenciar a presença de oligoidrâmnia. 4 - Conduta 4.1 - Acima de 36 sem.: Interrupção da gestação 4.2 - Entre a 34a e a 36 semanas: Será instituída a terapêutica ativa mediata, quando aguardamos 24 horas, após o momento da rotura, para resolvermos a gravidez. Visamos, com isso, diminuir a incidência e gravidade da síndrome da membrana hialina, pelo aumento dos níveis séricos do cortisol fetal, o que enseja a liberação do surfactante pulmonar. 4.3 < 34ª semanas - conduta conservadora A conduta conservadora será adotada em virtude da elevada incidência da doença da membrana hialina e da hemorragia intraventricular, diretamente relacionadas à prematuridade. - Internação hospitar ( necessidade de repouso) - Pulso e temperatura de 6/6h - Leucograma a cada 2/3 dias. Nas pacientes em início de trabalho de parto está elevado e somente deverá ser valorizado se associado a outros parâmetros clínicos, ou se houver elevação de 50% do valor inicial, ou se > 15.000 e/ ou desvio a E. - Na vigilância do bem-estar fetal preconizamos a realização diária da 100 Rotura prematura das membranas cardiotocografia anteparto, complementada pelo perfil biofísico fetal. - Corticoide-Betametasona 12mg, repetida em 24 horas OBSERVAÇÕES: - Inibição do trabalho de parto: não deve ser recomendada a utilização de uterolíticos. - Na presença de infecção ou sofrimento fetal interrupção imediata da gravidez, independente da idade gestacional - Profilaxia antibiótica: Quando decidir por resolução da gestação. Rotura prematura das membranas 101 Hemorragias da 1ª metade da gravidez • Dra. Samara da Costa Sobral Silva A BORTAMENTO É a interrupção da gestação antes de 20-22 semanas, concepto pesa menos de 500g. Precoce antes de 12 semanas (+ frequentes) Tardio após 12 semanas. Pode ser Etiologia: (l) Alterações Cromossomiais: monossomias, trissomias, triploidias, tetraploidias, mosaicos. Frequência de 8 a 64% (2) Anomalias do ovo e de implantação. (3) Placentopatias. (4) Mecanismos imunológicos. (5) Ginecopatias: Infecções e cicatrizes cirúrgicas; malformações uterinas, sinéquias, miomatose uterina, incompetência istmo-cervical e neoplasias. (6) Endocrinopatias: tireoidopatias, diabetes, insuficiência lútea. Hemorragias da 1ª metade da gravidez 103 Diagnóstico Diferencial Entre as Formas Clínicas de Abortamento. FORMA CLÍNICA: Ameaça de abortamento. HEMORRAGIA: Pequeno sangue de cor viva ou escura. DORES: Cólicas pouco intensas. MATERIAL EXAMINADO: Não FEBRE: Não ÚTERO: Volume proporcional à idade gestacional. COLO: Fechado. US: Variável-normal, “Ovo anembrionado” e outros sinais anômalos. FORMA CLÍNICA: Trabalho de abortamento. HEMORRAGIA: Média predominando sangue vivo. DORES: Cólicas médias e ritmadas. MATERIAL EXAMINADO: Não FEBRE: Não ÚTERO: Volume proporcional ou ligeiramente inferior a idade da gravidez. COLO: Entreaberto. US: Saco gestacional baixo, colo dilatado. FORMA CLÍNICA: Incompetência istmocervical. HEMORRAGIA: Não DORES: Não ou discretas. MATERIAL EXAMINADO: Não FEBRE: Não ÚTERO: Volume proporcional a idade da gravidez. COLO: Dilatado, às vezes com as membranas deiscentes. US: Deformação piriforme do útero. 104 Hemorragias da 1ª metade da gravidez FORMA CLÍNICA: Abortamento completo. HEMORRAGIA: Não ou diminuta. DORES: Não ou discretas. MATERIAL EXAMINADO: Concepto e anexos. FEBRE: Não ÚTERO: Volume menor que a idade da gravidez. COLO: Entreaberto após a expulsão e fechado a seguir. US: “ Útero vazio ou com ecos esparsos / moderados. FORMA CLÍNICA: Abortamento incompleto. HEMORRAGIA: Abundante, mesclado a fragmentos de ovo. DORES: Cólicas médias ou intensas. MATERIAL EXAMINADO: Parte do ovo FEBRE: Não ÚTERO: Volume menor que a idade da gravidez e maior que no abortamento. COLO: Entreaberto. US: Ecos intrauterinos agrupados (restos ovulares ). FORMA CLÍNICA: Abortamento infectado. HEMORRAGIA: Pequenas, mescladas a fragmentos do ovo e a corrimento sanioso. DORES: Intensas e contínuas. MATERIAL EXAMINADO: Variável FEBRE: Sim ÚTERO: Volume variável, consistência amolecida, mobilidade reduzida, exame doloroso. COLO: Em regra, entreaberto. US: Variável, via de regra restos ovulares. Hemorragias da 1ª metade da gravidez 105 FORMA CLÍNICA: Abortamento retido. HEMORRAGIA: Não ou escassa DORES: Não MATERIAL EXAMINADO: Não FEBRE: Não ÚTERO: Volume menor correspondente a idade da gravidez. COLO: Fechado. US: Ecos difusos- BCF ausentes. Observação: O diagnóstico diferencial dos sangramentos genitais da 1a metade da gravidez deve passar necessariamente pelo exame ginecológico na busca de lesões do trato genital que possam causar sangramento tais como: Cervicites, lacerações, Pólipos, Neoplasias, Varizes Rotas, lesões causadas por agentes químicos ou mecânicos. Condutas. 1) Aborto evitável (ameaça de abortamento). • Repouso relativo. • Abstinência sexual. • Analgésicos e antiespamódicos para alívio da dor. • Tranqüilização da paciente. • Hormônios, se necessário. Usa-se progesterona manipulada 50mg/ dia (óvulos ou supositórios ) do início da gravidez até a 12a semana. Pode-se usar também progesterona oral micronizada (Utrogestan), l00mg, 4 vezes ao dia, até a 12a semana da gestação. 2) Aborto inevitável (trabalho de abortamento). 2.1) Até 16 semanas: Fazer curetagem. 106 Hemorragias da 1ª metade da gravidez 2.2) Após 17 semanas pode-se apressar a expulsão com a administração de ocitocina l0U em 500ml de SG5%. Se a hemorragia for profusa deve o útero ser logo esvaziado. 3) Abortamento completo. Usualmente evoluem bem e não necessitam esvaziamento cirúrgico. 4) Aborto Retido - É a morte embrionária com menos de 20 semanas com retenção por período superior a 4 semanas. 4.1 - Aborto retido até 12 semanas: Avaliação laboratorial (Hemograma completo, tipagem sanguínea e dosagem de fibrinogênio). • Administração de misoprostol ( Cytotec ), 200ug, via oral e 200ug via vaginal ou misoprostol (Prostokos) 25ug no colo uterino. • A cada 4 horas, avaliação cervical e administração de 200ug de misoprostol ou 25ug de Prostokos até 3 doses. • Dilatação e curetagem. • Imunoglobulina Rh a pacientes Rh negativas não sensibilizadas (Rhogan, IM, 300ug). 4.2 - Aborto retido após 12 semanas. • Avaliação laboratorial (hemograma completo, tipagem sanguínea e dosagem de fibrinogênio). • Misoprostol, 01 comprimido (200ug) via oral e um via vaginal (ou Prostokos 25ug) * A cada 4 horas avaliar e administrar 01 comprimido de misoprostol até no máximo de 11 doses (total de 2.200ug ) ou Prostokos 25ug. • Caso não haja a eliminação do produto conceptual, interromper a medicação por 24 horas e tentar novamente o item com asteriscos (*). • Após a eliminação fazer curagem . • Imunoglobulina Rh a pacientes Rh negativas não sensibilizadas. Hemorragias da 1ª metade da gravidez 107 5) Aborto Infectado. 5.1 - Avaliar o estado clínico em: Infecção limitada a cavidade uterina. Pelviperitonite. Peritonite generalizada. 5.2 - Conduta. - Fluidoterapia. - Antibioticoterapia iniciada antes da curetagem e antes do resultado da cultura com antibiograma. Penicilina cristalina ( 5.000.000 UI, EV, 4/4 horas) . + Gentamicina ( 60-80mg, EV ou IM, de 8/8 horas ). Ou Canamicina ( 250mg, EV ou IM, de 6/6 horas ). + Metronidazol ( 500mg, EV, de 6/6 horas ). Ou Clindamicina ( 600mg, EV, de 6/6 horas ). Ou Cloranfenicol ( l g, EV de 6/6 horas). - Curetagem uterina após pelo menos 2 horas de tratamento antibiótico. - Drenagem do fundo de saco (culdotomia) nas infecções com coleções purulentas restritas à pelve. Laparotomia ou histerectomia e anexectomia bilateral e drenagem da cúpula vaginal e da cavidade abdominal. (Esse tratamento somente na ausência de resposta aos tratamentos anteriores, como na persistência do quadro de choque séptico). - Ocitócicos. 6) Incompetência cervical. O tratamento é a cerclagem cervical entre a 13a e a 16a semana de gestação. O tratamento pode ser: 108 Hemorragias da 1ª metade da gravidez 6.1 - Durante a gravidez. - Fazer a cerclagem com mais ou menos 14 semanas. - Obedecer os parâmetros: colo não completamente apagado, dilatação menor que 3 cm e as membranas não abauladas. - Cirurgia com sutura em bolsa ao nível da junção cervicovaginal com prolene ou fita umbilical. - No ato cirúrgico usa-se uterolítico profilático, EV - terbulatina (Bricanyl) mantido por 12 horas, e após este período substituir por via oral, 2,5mg de 6 em 6 horas por uma semana, ou usa se inibina ( 05 ampolas ) em 500ml de SG5%, 15 gotas/min. - Avaliar os batimentos cardíaco materno. - Alta hospitalar no 1° ou 2° dia pós-operatório. Retirar os pontos, no ambulatório, com 37 a 38 semanas de gestação. 6.2 - Cerclagem Cervical de Emergência. - Feito em pacientes com colo dilatado acima de 3 cm, esvaecido, com membranas protusas, realizar até a 26a semana de gestação. - Acrescentar antibióticos. - Existem complicações infecciosas, rotura prematura das membranas, corioamnionite, e mortalidade materna e fetal. Na presença de rotura das membranas ou de sinais de corioamnionite, as suturas devem ser removidas. As contra indicações da cerclagem em qualquer época são: • Hemorragia ativa. • Trabalho de parto pré-temo. • Rotura das membranas. • Corioamnionite • Polidrâmnio • Anomalia fetal letal Hemorragias da 1ª metade da gravidez 109 DOENÇA TROFOBLÁSTICA GESTACIONAL 1) CONCEITO É o termo que se designa 4 entidades anatomoclínicas distintas: ( l ) Mola Hidatiforme. (2)MolaInvasora_______________________ FormasMalignasouNeoplasias (3)Coriocarcinoma_____________________ TroblásticasGestacional(NTG) ( 4 ) Tumor Trofoblástico Sítio Placentário. 2) ESVAZIAMENTO - Para escolha do método leva-se em consideração: • Volume Uterino, idade da paciente, paridade e grau de sangramento. • Altura Uterina < 10 cm - Dilatação e curetagem. • Altura Uterina > l 0 cm - Vácuo - Aspiração complementada com a cureta romba. • Após cervicodilatação infunde-se ocitocina ( syntocinon), 25 u em 500ml de SG 5% • Histerotomia é restrita a mola parcial com feto com mais de 16 semanas, colo desfavorável a indução e sangramento profuso. • Histerectomia total profilática é indicada em multíparas com mais de 38 anos. é realizada com a Mola In Situ com altura inferior a 10 cm e cinco a sete dias após curetagem em útero mais volumoso. 3) SEGUIMENTO PÓS - MOLAR E DIAGNÓSTICO DE NTG. - No primeiro mês após esvaziamento molar examina-se a paciente com intervalo semanal. - Nos três meses subsequentes, a cada 15 dias. - Do 4° mês em diante mensalmente até completar 01 ano. Verifica-se a cada consulta: - Grau de sangramento genital - A loquiação tende a diminuir gradativamente na mola hidatiforme. Sangramento: Intermitente ou metrorragia sugerem invasão. 110 Hemorragias da 1ª metade da gravidez Amenorréia pode significar sinéquias uterinas. Exame especular: Evidencia metástase vaginal e infiltração cervical. - Involução uterina e ovariana - O útero involui em 2 a 3 semanas e os cistos ovarianos em 2 a 4 meses após o esvaziamento. - BHCG Seriado - Indetectável em 12 a 15 semanas após curetagem na mola hidatiforme e 8 a 10 semanas após histerectomia profilática. - Anticoncepção - Contracepção hormonal de baixa dosagem. OBS.: US - realizada se houver suspeita clínica e laboratorial de invasão miometrial. Para detecção de metástase fazer raio x, TC torácica, cerebral, hepática e a arteriografia pélvica. 4) TRATAMENTO QUIMIOTERÁPICO DA NTG: As pacientes devem ser tratadas quando: - Houver dianóstico histológico de coriocarcionoma; mola invasora ou tumor trofoblástico sítio placentário em qualquer local. - Aumento de BHCG em duas dosagens consecutivas. - Títulos estáveis de BHCG por 02 ou mais semanas. - Nível elevado de BHCG ( por ex: 20.000 mUi/ml) por mais de 4 meses. - Diagnóstico angiográfico de invasão miometrial. - Metástases. Após título índetectável de BHCG, Administrar mais 01 ciclo de quimioterápico. - NTG não metastática. - NTG metastática de baixo risco. - NTG de médio risco. - NTG de alto risco. Após titulo Índetectável de BHCG administrar mais 02 ciclos de quimioterapia. Hemorragias da 1ª metade da gravidez 111 Quando for iniciar quimioterápico e no intervalo entre os ciclos solicitar os seguintes exames: • Hemograma. • Uréia. • Creatinina. • TGO • TGP 3 vezes semana Quimioterápicos utilizados no tratamento da NTG não metastática e metastática de baixo e médio risco: - Methotrexate - 0,4 mgkg dia IM - 5 dias com intervalo médio de 10 dias . - Actinomicina D - 12 ugkg dia - EV - 5 dias com intervalo médio de 10 dias. • NTG de alto risco: Usar o esquerda EMA / CO em 2 cursos. - Curso l - EMA. Dia l: Actinomicina D ( Cosmegen ) - 0,5 mg, EV. Etoposido ( Vepesid ) - l00mg / m2, EV, infusão em SF 250ml. MTX (Metrotexate ) - l00mg / m2, E V. MTX ( Metrotexate) - 200mg / m2, EV, infusão em 12h. DIA 2: Actinomicina D - 0,5 mg, E V. Etoposido - l00mg / m2, EV, infusão em SF 250ml. Ácido folínico ( Leucovorin ) - 15mg /m2, IM ou VO, a cada 12 horas por 4 doses; iniciando 24hs após MTX. Intervalo de 5 dias sem a droga até o curso 2. 112 Hemorragias da 1ª metade da gravidez - Curso 2 - CO. Dia l: ciclofosfamida ( Enduxan ) - 600mg / m2, E V, em SF. Vincristina ( Oncovin ) - lmg / m2, EV, ( máximo 2mg ) em SF. Intervalo de 6 dias sem a droga até o próximo ciclo. 5) CIRURGIA NA NTG: • Histerectomia total é suficiente na mola invasora não metastática. • Histerectomia total + quimioterapia no coriocarcinoma não metastático. • Indicação: - NTG com prole constituída. - Sangramento genital que não cessa com curetagens repetidas. - Resistência a quimioterapia. • Exérese de metástase cerebral - pacientes com comprometimento neurológico consequente a hemorragia intracraniana ou com foco persistente após regressão das metástases em outros locais. • Tumor trofoblástico sítio placentário - histerectomia - extirpação dos focos metastáticos. - poliquimioterapia. • Após tratamento quimioterápico e/ou cirúrgicos em pacientes com mola invasora procede-se à dosagem de BHCG quinzenal nos primeiros três meses; mensal até completar 01 ano; bimestral por mais um ano. No caso de coriocarcinoma, trimestral, até ser considerada curada com 5 anos de BHCG negativo. Hemorragias da 2ª metade da gestação 113 Hemorragias da 2ª metade da gestação • Dra. Micheline Monte de Carvalho Incide em 3,8% das gestações l - Causas de Sangramento 1.1. Causas obstétricas • Placenta prévia • Descolamento prematuro de placenta • Rotura do seio marginal • Vasa prévia • Rotura uterina • Placenta circunvalada • Perda do tampão mucoso 1.2. Causas não obstétricas • Sistêmicas: Coagulopatias. • Cervicais: Ectopia, erosão, pólipos, displasias, tumores benignos e malignos. • Vaginais: Lacerações, vaginites, varizes, tumores benignos e malignos. 2 - Placenta prévia (PP) 2.1. Definição • Implantação da placenta, inteira ou parcialmente, no segmento inferior do útero (até 7cm do orifício interno), previamente ao Hemorragias da 2ª metade da gestação 115 feto, após a 28ª semanas. Tem uma incidência em torno de 0,5 a 1% das gestações, com mortalidade materna < 1% e mortalidade perinatal em torno de 10 a 20%. 2.2. Classificação • Total (47%): Quando a placenta recobre totalmente o orifício interno do colo; • Parcial (29%): Recobre parcialmente o orifício interno; • Marginal (24%): Quando a margem placentária atinge a borda do orifício interno, sem ultrapassá-lo; • Lateral ou inserção baixa: A placenta está implantada no segmento inferior do útero, sem atingir o orifício interno. 2.3. Fatores predisponentes • Multiparidade: principalmente quando há período interpartal curto; • Idade materna >35 anos; • Curetagem uterina prévia; • Cirurgias uterinas; • Placenta prévia anterior; • Endometriose; • Cesarianas anteriores: Observa-se um aumento linear na incidência de PP com o número de cesarianas; • Patologias que deformem a cavidade uterina (malformações, miomatoses); • Gravidez gemelar; • Acretismo placentário anterior; • Infecção puerperal. 116 Hemorragias da 2ª metade da gestação 2.4. Diagnóstico • É clínico e ultra-sonográfico; • Quando diagnosticado no 2° trimestre, apenas 26% das PP totais e 2,5% da PP parciais e marginais persistem até o parto. • Algumas pacientes têm o diagnóstico acidental durante uma ultrasonografía de rotina ou durante a cesária. • Achados clínicos: - Sangramento indolor, súbito, de cor vermelho-vivo, em geral de pequena quantidade, de caráter episódico, recorrente e progressivo; aparecendo sem quaisquer esforços ou traumatismos, estando presente em mais de 90% dos casos; - Volume e tônus uterinos normais; - Apresentações anômalas (35% dos casos), se cefálico geralmente com apresentação alta; - Contrações uterinas (20-25%); - Bcf presentes; - Associação com DPP em 10% dos casos; - Exame especular: Identifica a fonte do sangramento; - Toque vaginal: Proscrito, exceto se não houver outro recurso diagnóstico. Se for realizado, deve ser feito obrigatoriamente em ambiente cirúrgico, devido ao risco de sangramento. • Ultra-sonografia: - Confirma o diagnóstico e a localização placentária, se anterior ou posterior; - Identifica a presença de acretismo; - A via transvaginal tem melhor acurácia, porém só deve ser realizada se houver dúvida diagnostica pela via transabdominal, devido ao risco de sangramento; Hemorragias da 2ª metade da gestação 117 - Diagnóstico só será definitivo no 3° trimestre, devido a possibilidade de “migração placentária”; 2.5. Conduta • A conduta inicial é igual para todos os sangramentos durante a gestação, e consiste em: Estabilização hemodinâmica, tipagem sanguínea e monitorização fetal. • Daí em diante a conduta vai depender do tipo de localização placentária, da idade gestacional, do volume do sangramento e das condições materno-fetais. • Gestação pré-termo: - Conduta expectante - Internação com repouso no leito - Proibir atividade sexual - Avaliação periódica do hematócrito e hemoglobina: manter hematócrito entre 30 e 35% e hemoglobina >10g/dl. - Avaliação da vitalidade fetal: CTG diariamente, enquanto houver sangramento, depois duas vezes por semana. - Uso de corticóide para amadurecimento pulmonar fetal entre 26-34 semanas: Betametasona ou dexametasona 12mg IM, com intervalo de 24h, total de 2 doses. - Uso de tocolíticos é discutível, porém na presença de hemorragias maiores deve ser evitado. Se for utilizado, devese evitar o uso de beta-miméticos, pois em pacientes com hipovolemia, este pode levar a hipotensão materna grave e taquicardia. - Pacientes Rh - não sensibilizadas com STV deve ser administrado globulina imune Rh. - Resolução da gestação se: Sangramento profuso, comprome- 118 Hemorragias da 2ª metade da gestação timento da vitalidade fetal ou maturidade pulmonar fetal presente. • Gestação a termo: - Resolução da gestação - Se PP total e parcial é indicado o parto através de cesariana; - Nas demais, pode-se aguardar o trabalho de parto permitindose o parto transpélvico, se o estado hemodinâmico materno o permitir; - Na presença de óbito fetal e malformações maiores deve-se tentar o parto vaginal, se condições maternas permitirem. - Se indicado parto vaginal deve-se realizar amniotomia precoce, devido à possibilidade de compressão da borda placentária pelo pólo cefálico. - Se parto cesariana com placenta anterior, a histerotomia segmentar transversa pode ser utilizada, desde que o médico tenha experiência na realização de extração fetal rápida, caso contrário, realizar incisão clássica. Nesses casos deve-se sempre ter reservado sangue o- para o feto devido risco de sangramento. 2.6. Complicações • Acretismo placentário • Anemia fetal (25%) • Isoimunização • CIUR(16%) • Malformações maiores Hemorragias da 2ª metade da gestação 119 ACRETISMO PLACENTÁRIO • Resulta de um distúrbio da implantação da placenta na parede uterina, com ausência da decídua basal e desenvolvimento incompleto da lâmina fíbrinóide. • Classificação: - Acreta (78%): Placenta aderida diretamente ao miométrio; - Increta (17%): Placenta invade o miométrio; - Percreta (5%): Placenta penetra em toda a extensão do miométrio, podendo invadir órgãos vizinhos (bexiga e reto). • Na mesma placenta pode haver vários tipos de penetração no miométrio. • Existe possibilidade de diagnóstico antenatal pela ultra-sonografia, com 20% de falso-positivos. O achado ultra-sonográfíco mais preditivo para acretismo placentário é o estreitamento e alteração na interface serosa uterina-vesical. • Não há dúvida que o conhecimento prévio dessa condição placentária é a principal forma de evitar a morbimortalidade associada. • O principal fator de risco é a cesária ou cirurgia uterina anterior, aumentando o risco com o número de cesárias. • Tratamento: - Se a preservação do útero não é importante ou presença de sangramento excessivo é indicado a realização de histerectomia total. - Cerca de 2/3 das pacientes com PP e acretismo necessitam de histerectomia pós-cesária. - Se após a histerectomia persistir sangramento pélvico, avaliar a ocorrência de coagulação intravascular disseminada, sangramento de ligaduras, de cúpula vaginal etc. Não cessando a hemorragia com a utilização de hemocomponentes e compressão local, a ligadura de artéria ilíaca interna 120 Hemorragias da 2ª metade da gestação (hipogástrica) e compressão aórtica devem ser consideradas. - Se a preservação do útero é importante, pode-se tentar as seguintes opções: - Remoção da placenta e revisão dos defeitos de sangramento uterino seguido de sutura dessa região com catgut cromado 2.0 e tratamento com ocitócitos e antibióticos (quando placenta acreta focal); - Se a área de invasão for parcial e pequena, pode ser feito, excepcionalmente, a ressecção da porção uterina acometida e sutura posterior; - Curetagem uterina; - Deixar a placenta “in situ”, seguido de tratamento com antibióticos e metotrexate, somente se não houver sangramento ativo ou quando há invasão de bexiga; - Havendo percretismo focal pode-se retirar o útero e cauterizar ou ligar o ponto de invasão; se for total implicará em decisões cirúrgicas, que necessitará a presença de um urologista ou cirurgião geral. 3 - Descolamento prematuro de placenta (DPP) 3. l. Definição • Separação abrupta de uma placenta normalmente inserida, antes do nascimento do feto, em uma gestação de 20 ou mais semanas completas. Ocorre em cerca de 0,5-3% das gestações, sendo responsável por altos índices de mortalidade perinatal (15%) e materna (1,7%). • A mortalidade fetal pode chegar a 100% em casos graves, 65% nos moderados e 25% nos leves. Hemorragias da 2ª metade da gestação 121 3.2. Classificação • Grau I (40%): STV discreto ou ausente com discreta irritabilidade uterina. Pa normal. Bcf normal. Fibrinogênio normal. • Grau II (45%); STV discreto a moderado, podendo ser oculto. Hipertonia uterina. Pulso elevado e PA normal. Fibrinogênio baixo (150-250mg%). Sinais de sofrimento fetal. • Grau III (15%): STV moderado a intenso. Útero doloroso e com tetania. Hipotensão materna. Óbito fetal. Fibrinogênio < 150mg%, outras anormalidades de coagulação (trombocitopenia, depleção dos fatores de coagulação). 3.3. Fatores predisponentes • Idade materna avançada • Multiparidade • Hipertensão arterial materna: Está presente em 13,9% do DPP grau I, em 25,7% do grau II e em 52,1% do grau III. • Fatores mecânicos, especialmente os traumas por acidente automobilístico e espancamento • Descompressão rápida de útero superdistendido (gestação gemelar e polidrâmnio) • Brevidade de cordão • Desnutrição • Alcoolismo • Tabagismo • Uso de drogas ilícitas • Deficiência de ácido fólico • Fatores placentários: Placenta circunvalada, grandes infartos placentários. • Anormalidades uterinas (miomas localizados no sítio de implantação placentária). • História anterior de DPP: Índice de recorrência de 5-17%, se ocorreu DPP em duas gestações risco de 25%. 122 Hemorragias da 2ª metade da gestação Obs.: Apesar de todos estes fatores predisponentes, em grande número de casos a causa primária do descolamento é desconhecida. 3.4. Diagnóstico • Achados clínicos: - Dor abdominal de intensidade variável associada a STV com início súbito, sem episódios anteriores, geralmente de média intensidadede coloração vermelho-escura com coágulos (80% dos casos); - 20% das pacientes têm sangramento uterino oculto, sendo a quantidade de STV incompatível com o quadro hemodinâmico da paciente; - Taqui-híperssistolia (contrações uterinas de alta frequência e baixa amplitude) seguida de hipertonia uterina, com dor à palpação; - Sofrimento fetal ou óbito fetal; - Aumento do volume uterino devido o hematoma retroplacentário; - Hemoâmnio; - Alterações hemodinâmicas. • Ultra-sonografia: - Pode não demonstrar o hematoma em até 30% dos casos, principalmente nas fases iniciais; - Tipos de hematoma: Retroplacentário e subcoriônico; - A localização e extensão do hematoma têm significado clínico, sendo o retroplacentário de pior prognóstico que o subcoriônico. Um hematoma retroplacentário > 60ml/50% está associado a 50% de óbito fetal, enquanto um subcoriônico do mesmo tamanho tem mortalidade fetal de apenas 10%; Hemorragias da 2ª metade da gestação 123 - Importante para o diagnóstico diferencial com PP; - Tem importância fundamental no diagnóstico da vitalidade fetal; 3.5. Conduta • Hospitalização imediata • Medidas gerais: Acesso venoso, cateterismo vesical e sinais vitais; • Reposição volêmica: A base de concentrado de hemácias associado a cristalóides (evitar o uso de solutos glicosados), na ausência absoluta de sangue e derivados pode-se utilizar soluções expansoras do plasma; • Avaliação laboratorial: Hemograma, tipagem sanguínea, avaliação da função renal (uréia e creatinina), coagulograma, TAP, TTPA, fíbrinogênio, produtos da degradação de fibrina (PDF); • Na impossibilidade de se determinar os testes específicos de coagulação, recomenda-se realizar o teste de wiener na sala de parto; • Monitorização fetal; • Transfusão de concentrados de hemácias, plaquetas e plasma fresco, quando indicado; • Se indicado resolução da gestação, realizar amniotomia precoce, para diminuir a área de sangramento, prevenindo a passagem de tromboplastina tecidual à circulação materna; • Conduta obstétrica: • DPP grau I com feto a termo: Indução do parto com monitorização materno-fetal. • DPP grau I com feto pré-termo: Conduta expectante - U.S periódico para avaliar tamanho do descolamento e presença de CIUR; - Hematócrito e hemoglobina seriados; 124 Hemorragias da 2ª metade da gestação - Uso de tocolíticos: controverso. Alguns estudos mostram prolongamento da gestação de uma semana em mais de 50% das pacientes; - Monitorização fetal; - Resolução da gestação quando houver maturidade ou alteração no estado materno-fetal. • DPP grau II e III: - Resolução da gestação após estabilização da paciente; - A escolha da via de parto depende das condições de vitalidade fetal e condições maternas; - Se feto vivo o parto deve ocorrer pela via mais rápida, portanto o parto vaginal só é admitido se for iminente, caso contrário, devese sempre fazer cesariana; - Se feto morto ou concepto inviável, a escolha da via de parto dependerá do estágio de dilatação cervical e das condições clínicas maternas, dando-se preferência ao parto vaginal, o qual pode ser aguardado por até 4-6 horas, sempre se realizando amniotomia e administração de ocitocina para acelerar a evolução do trabalho de parto; 3.6. Complicações • Choque hipovolêmico • Útero de Couvelaire (8%): Infiltração de sangue para o interior do miométrio, que leva a diminuição da capacidade contrátil do órgão e consequente atonia uterina e hemorragia puerperal. É facilmente diagnosticado durante a cesariana devido à coloração púrpura da superfície serosa. A maioria dos casos responde ao uso de ocitócitos e massagem uterina, sendo raramente necessário realizar histerectomia; Hemorragias da 2ª metade da gestação 125 • Necrose ísquêmica de órgãos distantes: rins e hipófise, levando a insuficiência renal aguda e sindrome de Sheehan, respectivamente; • Coagulação intravascular disseminada (CIVD): - O descolamento estimula a cascata de coagulação (via extrínseca), convertendo o fibrinogênio em fibrina; - Ocorre também consumo dos fatores de coagulação V e VIII e plaquetas; - A hipofibrinogenemia ocorre dentro de 8h do descolamento inicial; - É comum a ocorrência de coagulopatia laboratorial de pequeno grau em pacientes com DPP, nesses casos, se não ocorrer hemorragia, a vigilância de dados vitais e condições gerais e da ferida operatória são suficientes, dispensando-se a correção. Em casos de maior gravidade haverá necessidade de tratamento; - Como resultado do consumo dos fatores de coagulação e ativação do sistema fibrinolítico pode haver: Hemorragia, produção sistêmica de PDF, com trombos de fibrina provocando isquemia/necrose de órgãos vitais, ativação do sistema de cininas com resultante aumento da permeabilidade vascular e hipotensão, e ativação do sistema de complemento com manifestações sistêmicas; - A suspeita clínica de CIVD pode ser feita quando ocorre sangramento de locais de incisão, punção e/ou mucosas, hemólise, hipotensão e oligúria; - Alterações laboratoriais: Trombocitopenia (< 100.000/mm3), hipofibrinogenemia (< l00mg/dl), presença de produtos de degradação da fibrina (maior que 20ug/ml) e elevação do tempo de tromboplastina parcial ativada (TTPA). - Conduta: • Reposição volêmica e expansão (cristalóides, plasma, albumina): Sempre iniciar com cristalóides, partindo-se depois para os 126 Hemorragias da 2ª metade da gestação hemocomponentes; • Remover o evento causal: Resolução da gestação da maneira menos traumática possível. Se parto cesariana, fazer incisão mediana, e nos casos graves deve-se deixar drenos de parede e cavidade abdominal, saindo por contra-abertura. Se o parto for vaginal, deve-se evitar o fórcipe e sempre fazer revisão do canal de parto, suturando todas as lacerações, mesmo que no momento não mostrem sangramento; • Quando indicado, o tratamento com componentes sanguíneos deve ser instituído, com as seguintes regras: – Concentrado de hemácias: Manter o hematócrito entre 25-30% (cada unidade de concentrado de hemácias aumenta a hemoglobina em l ,5g e o hematócrito em 3%); – Plaquetas: A transfusão de plaquetas deve ser realizada somente se a contagem for < 20.000/mm3 ou quando for 50.000/mm3 e a paciente estiver apresentando sangramento grave ou se for submetida a procedimento cirúrgico. Dose: lU/l0kg de peso l-2x/ dia (cada bolsa de 50-70ml aumenta sua contagem em 5.00010.000 plaquetas por unidade transfundida). Aferese plaquetária consiste numa bolsa com 200-300ml de um só doador, sendo menos sensibilizante, e corresponde a 6-8U de plaquetas; – Plasma fresco congelado (PFC): Para correção dos fatores de coagulação V, VII e fíbrinogênio. Dose de ataque l0ml/kg de peso, manutenção de 10-30ml/kg/dia, dividido em 4 doses (cada bolsa aumenta l0mg% na concentração de fibrinogênio). Para cada 4-5 bolsas de concentrado de hemácias transfundidas, recomenda-se transfundir uma bolsa de PFC; – Crioprecipitado: se fibrinogênio < 50mg% ou se TTPA não se corrigir com o uso de PFC. Dose lU/l0kg/dia (meia-vida do fibrinogênio é maior que 24h, salvo em situações de consumo). Cada bolsa contém 250mg de fibrinogênio. Hemorragias da 2ª metade da gestação 127 3.7. Pós-parto • Independente da via de parto, manter ocitocina endovenosa no puerpério imediato, por no mínimo 24h; • Reavaliar laboratorialmente em 6h; • Continuar reposição volêmica, e de hemoconcentrados quando indicado; • Os fatores de coagulação voltam ao normal em 24h e as plaquetas em 2-4 dias. 4 - Rotura uterina 4. 1. Definição • Trata-se da rotura completa ou incompleta da parede uterina, que ocorre sobretudo além da 28° semana gestacional e durante o trabalho de parto, precedida, em sua maioria, por quadro clínico de iminência de rotura uterina, o que facilita a sua prevenção. 4.2. Causas • Hipercontratilidade uterina (iatrogênica ou não) em pacientes com cirurgias uterinas anteriores (sobretudo cesariana corporal e miomectomia); • Cicatrizes de cesária corporal anterior; • Insistência do parto vaginal em casos de desproporção céfalopélvica não diagnosticada; • Traumas externos; • Manobras de versão interna/externa feitas intempestivamente. 4.3. Diagnóstico • Sinais de iminência de rotura uterina: - Contrações subentrantes intensas e excessivamente dolorosas; - Distensão segmentar (sinal de Bandi-Frommel): Anel próximo 128 Hemorragias da 2ª metade da gestação ou contíguo à cicatriz umbilical que separa o corpo do segmento inferior do útero, e os ligamentos redondos retesados e desviados para a frente. • Rotura uterina instalada: - Dor abrupta e lancinante no hipogástrico, seguida de acalmia dolorosa transitória; - Paralização do trabalho de parto; - Hemorragia (interna e/ou externa) cuja intensidade dependerá da extensão da rotura e dos vasos atingidos; - Choque diretamente relacionado ao volume da hemorragia; - Sinais de irritação peritonial; - Deformidades abdominais: Útero vazio e feto fora da cavidade (rotura completa), “feto superficial” e com ausculta negativa. 4.4. Conduta • O tratamento é cirúrgico, variando desde sutura uterina a histerectomia; • Algumas roturas provocam grandes hematomas de ligamento largo, podendo estender-se para retroperitônio; os de ligamento largo devem ser drenados e os hematomas retroperitoniais, em princípio, não devem ser manipulados. • Se após parto vaginal, durante a revisão do canal de parto, observa-se rotura ou deiscência de cicatriz segmentar transversa, a conduta vai depender das condições hemodinâmicas da paciente e da intensidade do sangramento. Em alguns casos pode ser adotada conduta expectante, desde que a paciente fique sobre rigorosa observação e com ocitócitos em altas doses. Nas grandes roturas é mais aconselhável a laparotomia com sutura da área lesada, podendo ou não ser feito laqueadura tubária, conforme o desejo da paciente e sua condição obstétrica. Hemorragias da 2ª metade da gestação 129 5 - Vasa prévia • É uma entidade rara; com incidência de 0,1-1,8% das gestações; • Resulta da inserção velamentosa do cordão umbilical (se insere longe da placenta), onde os vasos atravessam entre o córion e âmnio, sem proteção da geléia de Wharton, ocorrendo ruptura dos vasos fetais durante as roturas espontâneas das membranas seguida de STV agudo e alteração dos batimentos cardíacos fetais. • Mortalidade fetal alta >50%. 130 Hemorragias da 2ª metade da gestação Diabetes • Dra. Micheline Monte de Carvalho 1. Classificação 1.1. Diabetes gestacional (90% das gestantes diabéticas): Intolerância aos carboidratos, de graus variados de intensidade, diagnosticada pela primeira vez durante a gestação, podendo ou não persistir após o parto. 1.2. Diabetes pré-gestacional (10% das gestantes diabéticas): diabetes prévio a gravidez (tipo I ou tipo II). 2. Diabetes pré-gestacional 2.1. Consulta pré-concepcional • Controle glicêmico estrito • Hemoglobina glicosilada < 8% • Ácido fólico 0,4mg/dia (prevenção de defeitos do tubo neural)iniciar 3 meses antes da concepção. • Avaliação dos sistemas: cardiovascular, renal, oftalmológico. • Aconselhamento genético • Pacientes em uso de hipoglicemiantes orais deverão substituí-lo por insulina. Obs: Toda diabética só deveria engravidar quando tivesse controle de sua doença por pelo menos 3 meses. Diabetes 131 2.2. Acompanhamento pré-natal da gestante diabética Frequência das consultas • Em pacientes compensadas: - Mensal até 28 semanas - Quinzenal de 28 a 34 semanas - Semanal de 34 semanas até o parto • Pacientes descompensadas avaliar cada caso. lº Trimestre • Rotina pré-natal • Urinocultura • Hemoglobina glicosilada (fator prognóstico de malformação fetal) • U.S gestacional (confirmação da IG e translucência nucal) • Avaliar presença de vasculopatia,através de: - Avaliação da função renal: Uréia, creatinina, proteinúria de 24h, clearence de creatinina. - ECG - Exame oftalmológico (fundo de olho) - lipidograma (*) 2° Trimestre • Função renal • Exame oftalmológico • U.S morfológico • Ecocardiograma fetal após 22 semanas em pacientes com hemoglobina glicosilada elevada no 1° trimestre. 3° Trimestre • Função renal • Exame oftalmológico 132 Diabetes US gestacional a cada 4-6 semanas para avaliar crescimento fetal e líquido amniótico • Avaliação da vitalidade fetal (período de maior número de OF intra-útero): - Mobilograma: a partir de 28 semanas. - CTG semanal: A partir de 32-34 semanas se paciente compensada sem vasculopatia; a partir de 28 semanas se paciente compensada com vasculopatia; - Pacientes descompensadas avaliar cada caso. - Doppler: nos casos com vasculopatia ou outros fatores associados. 2.3. Tratamento Dieta • Acompanhamento conjunto com a nutricionista; • Ingestão calórica de 30-35kcal/kg de peso ideal, distribuídos em 40-50% de carboidratos, 30% de gordura e 20-30% de proteínas; • Pacientes obesas devem ter uma restrição dietética moderada com modificação dos carboidratos (1600cal/dia), deve-se, porém, rastrear cetonúria; • Evitar perda de peso acentuada devido ao risco cetogênico, o qual é prejudicial ao desenvolvimento neurológico do feto; • Fracionada em 5-6 refeições diárias; • Pode-se utilizar adoçantes, evitando-se aqueles à base de sacarina; Atividade física • Exercícios ergométricos aumentam a sensibilidade a insulina reduzindo a necessidade de insulina; • Pacientes sedentárias devem ser orientadas a iniciar um programa de caminhadas regulares; • Gestantes que já praticavam exercícios regularmente podem mantêlos, evitando os de alto impacto. Diabetes 133 Controle glicêmico • É feito sempre que possível, com glicemias de jejum e pós prandiais semanais; • Níveis de glicemia desejados: Jejum = 60-90mg/dl, lª h pósprandial < 140mg/dl, 2ª h pós-prandial < 120mg/dl Insulina • Tratamento com insulina deve ser indicado se após duas semanas de dieta os níveis glicêmicos permanecerem elevados (jejum >105mg/dl e 2h pós-prandial >120mg/dl); • A dose inicial de insulina deve ser em torno de 0,3 a 0,5U/kg; • Cálculo de insulina por trimestre: - 1° trimestre: 0,7U/kg/dia - 2° trimestre: 0,8U/kg/dia - 3° trimestre: lU/kg/dia • A dose calculada deve ser fracionada: 2/3 pela manhã antes do café e 1/3 antes do jantar; • As necessidades de insulina aumentam progressivamente durante a gravidez, devido ao efeito dos hormônios contra-insulínicos produzidos pela placenta; • Pacientes que já faziam uso de insulina antes da gestação devem ser submetidas ao mesmo controle glicêmico, e aumentada a dose de insulina quando necessário. • Os picos hiperglicêmicos devem ser controlados com doses suplementares de insulina regular, conforme esquema abaixo: GLICEMIA (mg/dl) <100 100-140 141-160 161-180 181-200 201-250 251-300 >300 134 INSULINA (u) O 2 3 4 5 6 8 10 Diabetes Obs: 1. Entre as 22h e 6h fazer só metade da dose, pela possibilidade maior de hipoglicemia. 2. A frequência de medidas de glicemia e formas de tratamento variam caso a caso e deve ser discutida com o endocrinologista. Internação Todas as pacientes que necessitem avaliação contínua, seja por evidência de complicações maternas ou fetais, e ainda aquelas com difícil controle metabólico deverão ser internadas em qualquer época da gestação. 2.4. Conduta no parto • O parto deve ser aguardado, naquelas pacientes compensadas, até que se tenha maturidade fetal, com acompanhamento de vitalidade fetal normal; • As pacientes descompensadas, com patologia intercorrente ou alterações de crescimento e/ou vitalidade fetal devem ter conduta individualizada; • A via de parto é uma decisão obstétrica, sendo necessário estimar o peso fetal por avaliação clínica e ultra-sonográfíca; • Realizar monitorização fetal intra-parto; • Controle metabólico satisfatório, mantendo a paciente euglicêmica no dia anterior do parto; • Resolução da gestação, de preferência, pela manhã; • Em pacientes em uso de insulina com parto programado, não fazer a dose matinal no dia do parto, porém se a paciente entrar em trabalho de parto espontâneo após a administração da insulina matinal, manter acesso venoso com infusão contínua de SG 5% 125ml/h, e monitorização mais frequente da glicemia capilar; • O controle da glicemia capilar deve ser feito com intervalos de l 2h, mantendo o nível entre 70-1l0mg/dl (100-120); Diabetes 135 • Durante o trabalho de parto ou parto cesariana, pode-se fazer monitorização da glicemia de duas formas: – Método de injeção subcutânea intermitente: - Não fazer a dose de insulina da manhã - Se glicemia > 70mg/dl - SF 0,9% l00ml/h - Se glicemia < 70mg/dl e/ou fase ativa do trabalho de parto SG5%100ml/h - Glicemia horária - Fazer insulina conforme esquema da gestação – Método de infusão contínua de insulina: - Não fazer a dose de insulina da manhã - Iniciar e manter SG 5% l00ml/h durante o trabalho de parto e cesária - Iniciar infusão de insulina regular 0,5U/h - 2,5U em 500ml de SG 5% na velocidade de l00ml/h (33gts/min) - Glicemia horária - Ajustar insulina conforme esquema: 136 GLICEMIA (mg/dl) INSULINA (u/h) <100 101-140 141-180 181-220 >220 PARAR INSULINA 1,0 1,5 2,0 2,5 Diabetes 2.5. Pós-parto • Incentivar a amamentação; • Dieta: 25kcal/kg/dia ou 27kcal/kg/dia se estiver amamentando; • Durante o pós-parto ocorre redução das necessidades de insulina, portanto: - Se paciente iniciou o uso de insulina durante a gestação Observar os níveis de glicemia nos primeiros dias pós-parto e reintroduzir a insulina caso necessário; - Se paciente já utilizava insulina antes da gestação - Fazer metade ou 1/3 da dose de NPH da gestação pela manhã. Se houver necessidade de insulina regular adicional, esta deverá ser transformada em NPH no valor de 2/3 da dose adicional de regular. • Controle glicêmico menos rigoroso, com glicemia capilar feita a cada 2h; GLICEMIA (mg/dl) INSULINA REGULAR <200 200-240 241-300 >300 OU 4U 8U 12U 3. Diabetes gestacional 3.1. Rastreamento • Deve ser iniciado na lª consulta do pré-natal por intermédio da glicemia de jejum; • Se glicemia de jejum > 85mg/dl deve-se realizar o TTGO com 50g de glicose; Diabetes 137 • Dois resultados de glicemia de jejum acima de 105mg/dl confirma o diagnóstico de diabetes gestacional, não sendo necessário realizar o TTGO com 50g; • Pacientes que apresentam hiperglicemia de jejum no l° trimestre, provavelmente já tinham diabetes previamente a gestação, e portanto devem ser tratadas como tal; • O TTGO com 50g de dextrosol deve ser realizado com 24-28 semanas - Ideal para todas as gestantes, mas principalmente naquelas com fatores de risco; Fatores de risco: - Idade > 25 anos - História familiar de diabetes mellitus ou gestacional - História pessoal prévia de diabetes gestacional - Obesidade - Baixa estatura - Deposição central excessiva de gordura corporal - Hipertensão arterial Antecedentes Obstétricos de: Macrossomia Polidrâmnia Morte fetal inexplicada Óbito neonatal Malformação fetal CIUR Gestação atual com: Ganho de peso excessivo Macrossomia Polidrâmnia CIUR Malformação fetal DHEG 138 Diabetes TTGO 50g Valor da l ° hora <140mg/dl S/fator de risco c/fator de risco Pré-natal Normal repetir com 32-34sem 140-200mg/dl TTGO 1OOg >200mg/dl Diabetes gestacional 2 valores alterados • TTGO com l00 g (valores normais segundo Carpenter) - Jejum < 95mg/dl - l° h<180mg/dl - 2° h<155mg/dl - 3° h<140mg/dl Obs: Alguns autores acreditam que o controle dietético nas pacientes cujo TTGO l00g apresenta apenas um valor alterado, reduz a incidência de macrossomia. 3.2. Tratamento • Semelhante a diabetes pré-gestacional • A insulina é requerida em aproximadamente 15-20% das pacientes com diabetes gestacional. Diabetes 139 3.3. Avaliação da vitalidade fetal • Mobilograma a partir de 32 semanas • CTG a partir de 36 semanas • Ultra-sonografia semelhante a diabetes pré-gestacional 3.4. Conduta no parto • Ver diabetes pré-gestacional 3.5. Pós-parto • A probabilidade de diabetes subsequente ocorre principalmente naquelas pacientes cujo diagnóstico foi feito no início da gestação e/ou pela glicemia de jejum, assim como, naquelas que necessitaram utilizar insulina para controle glicêmico; • As pacientes com diagnóstico de diabetes gestacional devem ser submetidas a TTGO 75g com 5-6 semanas pós-parto para o diagnóstico definitivo de diabetes; • TTGO 75g: 140 Valores normais Intolerância a glicose Diabetes Mellitus jejum < 115mg/dl 115-140mg/dl >140mg/dl e e ou l°h<200mg/l >200mg/dl >200mg/dl e e e 2°h< 140mg/dl 140-200mg/dl >200mg/dl Diabetes Anemias • Dra. Conceição de Maria G. Martins • Durante a gestação a anemia é definida pela presença de hemoglobina menor que llg/dl no 1° e 3° trimestre e menor que 10,5g/dl no 2° trimestre. • Está associada a uma maior incidência de natimortos, parto prematuro e baixo peso ao nascer. • Tem-se observado correlação das anemias carenciais (ferropriva e por deficiência de folato) com uma maior incidência de DHEG e descolamento prematuro de placenta. 1. Classificação 1.1. Anemia ferropriva • É o tipo de anemia mais frequente durante a gestação (80%), e geralmente é causada por carência alimentar, deficiência de absorção intestinal, perda crônica de sangue nas fezes ou urina, ou pelo aumento das necessidades de ferro na gravidez normal. • A paciente apresenta sintomas de fadiga fácil, letargia e cefaléia, e dentre os achados clínicos observa-se palidez cutâneo-mucosa, glossite e queilite. • É uma anemia hipocrômica, microcítica (VCM diminuído < 85dl), com evidências de depleção das reservas de ferro, caracterizada pela redução da dosagem de ferritina (< 15ug/l), ferro sérico (< 60ug/dl) e saturação da transferrina (<15%). Anemias 141 • O tratamento é feito com sulfato ferroso oral 300mg três vezes ao dia, trinta minutos antes das refeições, seguido de manutenção profilática até o puerpério e lactação. • A reticulocitose deve ser observada após 7-10 dias de terapia, e a hemoglobina aumenta aproximadamente 0,2g/dia (até l g semanal), geralmente normalizando após 1-2 meses. • Cerca de 10% das pacientes tratadas com ferro oral apresentam intolerância gastrintestinal, a qual é dose-dependente, devendose, portanto, reduzir a dose para um nível tolerável ou mudar para o tratamento parenteral. Tratamento Parenteral: • Tratamento parenteral (IM ou EV) é indicado nos seguintes casos: - Anemia ferropriva grave (Hb < 8g/dl), poucas semanas antes do parto, pois requerem normalização rápida dos índices hematológicos, o que não é possível com o tratamento oral; - Deficiência de absorção de ferro (síndromes malabsortivas); - Intolerância gastrintestinal ao tratamento oral; • Dose recomendada: 2ml (100mg)/dia IM ou e EV até a dose calculada ser atingida. • Cálculo prático: Dose necessária = 250mg x (Hb desejada - Hb atual) • Efeitos colaterais: Vômitos, dores musculares, artralgia, cefaléia, mal-estar, febre, urticária, hemólise, hipotensão, choque anafilático, desconforto local e hiperpigmentação da pele no local da punção (IM) e flebite (EV). • Deve-se realizar teste de sensibilidade com 0,5ml da solução de ferro elementar antes da administração. 1.2. Anemia megaloblástica • É a segunda anemia nutricional mais comum observada durante a gestação (3-4% das gestantes anêmicas). 142 Anemias • A maioria dos casos é resultado da deficiência de ácido fólico, porém a deficiência de vitamina B12 também deve ser considerada. • A deficiência de ácido fólico se deve ao aporte insuficiente, máabsorção e/ou ao aumento da demanda que ocorre durante a gestação; e a deficiência de vitamina B12 deve-se a ingesta inadequada (vegetarianas estritas) e defeitos de absorção como a secreção inadequada de fator intrínseco (anemia perniciosa). • As pacientes com deficiência de folato apresentam-se com sintomas típicos de anemia mais aspereza da pele e glossite. • A deficiência de vitamina B12 produz desmineralização progressiva, podendo a paciente demonstrar defeitos neurológicos relacionados ao dano das colunas posteriores da medula espinhal, o que não ocorre com a deficiência de folato; e o tratamento da deficiência de vitamina B12 com ácido fólico pode melhorar a anemia, mas não terá efeitos salutares sobre a neuropatia e pode, de fato, piorála. Daí a importância de um diagnóstico diferencial correto entre estas duas causas de anemia megaloblástica. • No hemograma observa-se uma anemia macrocítica (VCM > 95 dl) e normocrômica, com hipersegmentação dos leucócitos polimorfonucleares. • A contagem de reticulócitos é normal ou diminuída, e as contagens de leucócitos e plaquetas estão frequentemente diminuídas. • Para o diagnóstico diferencial entre os tipos de anemia megaloblástica é necessário a dosagem de ácido fólico eritrocitário (folato hemático) e nível sérico de vitamina B12. Na deficiência de folato o ácido fólico eritrocitário é menor que 150ng/ml, e na deficiência de vitamina B12 o seu nível sérico é menor que l00ng/ml. Anemias 143 • Tratamento: Deficiência de folato: - Ácido fólico l-5mg/dia VO - Ácido fólico parenteral é indicado nos casos de síndrome malabsortivas. - Uma resposta reticulocitária deve ser vista em 48-72h, a contagem de plaquetas normaliza dentro de poucos dias e os neutrófilos após 1-2 semanas. Deficiência de vitamina B12: - Cianocobalamina (vitamina B12) l000mcg IM mensalmente. - Os preparados orais de vitamina B12 têm uma absorção irregular e não são adequados para o tratamento a longo prazo. - O aumento dos reticulócitos ocorre após 3-5 dias do início da terapia. 1.3. Anemia falciforme • É uma hemoglobinopatia hereditária, causada pela presença de valina ao invés de ácido glutâmico na posição 6 da cadeia beta da globina, causando alterações na forma desoxigenada da hemoglobina, o que leva a obstrução da microcirculação e meiavida reduzida das hemácias. • Está presente em duas formas: Forma grave (homozigótica) e forma assintomática (heterozigótica), sendo a última a mais frequente. • O diagnóstico de ambas as formas é feito através da anamnese, exame físico, eletroforese de proteínas e prova de falcização positiva das hemácias. 144 Anemias • Forma grave (SS): Consequências Materno-fetais: - Mortalidade materna significativa (2-7%): causada principalmente por infecção pulmonar, infarto pulmonar e tromboembolismo pulmonar. - Aumento da morbidade materna grave: crises falciformes, infecção, acidentes cérebro-vasculares e DHEG. - Alta incidência de abortamento espontâneo precoce (20%). - Elevada incidência de natimortos (14,2%) e óbito neonatal. - Redução do peso ao nascer (37,5% dos nascidos vivos), principalmente por CIUR. Conduta: - Consultas quinzenais em conjunto com o hematologista; - Manter hemoglobina em torno de 9-l0g/dl por meio de transfusões sanguíneas profiláticas e durante crises falcêmicas, infecções e redução da eritropoiese. - Ácido fólico 5mg/dia. Não ministrar ferro, exceto se evidência de ferropenia. - Ultra-sonografias seriadas para detecção de CIUR. - Estudo da vitalidade fetal a partir de 30 semanas. - Internar em casos de intercorrências. - Aconselhamento genético do cônjuge. - No trabalho de parto evitar hipoxemia, desidratação, acidose e hipotensão. - A cesária é frequentemente indicada por hipoxemia fetal e distocia óssea. - No planejamento familiar é contra-indicado o uso de ACO e DIU, podendo ser utilizada a progesterona. Anemias 145 Crise vaso-oclusiva (hemolítica): Caracterizada por dores abdominais, articulares etc, causadas por microinfartos em diversos órgãos. Conduta: - Hidratação venosa; - Oxigénio 5 l/min; - Sedação com meperidina (dolantina l00mg IM); - Cefalosporinas em doses usuais; - Combate à acidose materna com bicarbonato de sódio a 3% 250ml EV; - Hemácias lavadas: 2-3 unidades; - Evitar ergotamínicos. • Traço Falciforme (forma heterozigótica): - Atentar para a maior frequência de infecções urinárias; - Evitar fatores desencadeantes de falcização (desidratação, hipóxia, acidose e hipotensão). - Pesquisar hemoglobina S no cônjuge para aconselhamento genético. - Suplementação obrigatória de ácido fólico. - Fazer suplementação de ferro somente quando ferritina < 15%. 1.4. Talassemia • É uma doença autossômica recessiva, caracterizada pela diminuição ou ausência das cadeias alfa ou beta da globina. • Classificação: - Alfa-talassemia maior (homozigótica) - É incompatível com a vida, causando hidropsia fetal e óbito intra-uterino. 146 Anemias - Alfa-talassemia menor (heterozigótica) - Pode ser assintomática ou ter quadro clínico discreto de anemia. Deve sempre ser pesquisada nas pacientes com anemia hipocrômica e microcítica que não respondem ao tratamento oral com ferro. - Beta-talassemia maior (homozigótica) - Tem evolução grave, também chamada de “anemia de Cooley”. - Beta-talassemia menor (heterozigótica) - É a mais encontrada na gestação, e na maioria das vezes é assintomática. • O diagnóstico da beta-talassemia menor é dado pela presença de anemia hipocrômica, microcítica com ferro sérico e saturação de transferrina normais, e eletroforese de hemoglobina com A2 maior que 3,5%. • Conduta: - Suplementação de ácido fólico 5mg/dia; - A suplementação de ferro é contra-indicada, exceto se houver evidências comprovadas de ferropenia; - Uroculturas mensais; - Transfusão de concentrados de hemácias quando hemoglobina for menor que 7g/dl no momento do parto; - Pesquisar hemoglobinopatia no marido para aconselhamento genético. Anemias 147 Patologias da Tireóide • Dra. Maria do Perpétuo Socorro S. Martins Costa D entre as doenças associadas a gestação merecem destaque as afecções da tireóide, quer pela sua relativa frequência nos serviços especializados, quer pela repercussões materno – fetais que delas podem advir. Incidência: 1 a 2% na gestação. Alterações fisiológicas: Os hormônios tireoidianos circulam 85% ligados a globulina ligadora de tereotrofina (TBG), 15% a pré albumina e menos de 1% livre, que é a fração ativa. O aumento dos estrogênios placentários estimula a maior produção de TBG, produzindo fisiologicamente uma elevação das medidas de T4 e T3 totais. A fração livre dos hormônios, no entanto, permanece estável. Portanto para se estudar os hormônios tireoidianos, durante a gestação, torna-se necessário a dosagem dos hormônios livres. Hipertireoidismo Causa principal: Doença de graves (95 %). Outras causas: Nódulos tóxicos solitários, bócio multinodular tóxico, tireoidite de Hashimoto e NTG . As principais repercussões sobre a gestação são a maior incidência de abortamentos, recém-nascidos prematuros e de baixo peso, aumento da mortalidade perinatal. Patologias da tireóide 149 Diagnóstico Clínico: O diagnóstico clínico é difícil, pois sintomas como taquicardia,pele quente, sopro sistólico e intolerância ao calor e mesmo o bócio são comuns em ambos os casos. Laboratorial: dosagem da fração livre dos hormônios (T3 e T4 livres). Tratamento: O tratamento de escolha na gravidez, é o clínico, a base de tionamidas (propiltiouracil e metimazol), utilizando-se a menor dosagem possível capaz de manter a paciente eutireóidea, diminuindo, com isso, a possibilidade de efeito nocivo ao feto. Dentre as tionamidas dá-se preferência ao propiltiouracil (PTU), por apresentar menos efeitos colaterais. - Propiltiouracil (PTU) - 100 a 300mg/dia. Diminui a síntese dos hormônios tireoidianos e bloqueia a conversão periférica de T4 a T3. Efeito colateral mais grave é a granulocitose, que ocorre em 0,2% dos casos. - Metimazol - Nos casos de reação alérgica ao PTU. Dose-10 a 30 mg/dia em 2 a 3 doses. O uso de metimazol foi associado ao surgimento da aplasia cutis neonatal. Os beta - bloqueadores podem ser usados nas pacientes com hipertireoidismo grave, taquicardias acentuadas (Fc >120 bpm) e taquiarritmias, porém, aumentam a frequência de abortos espontâneos. Crise tireotóxica: Emergência clínica responsável por apreciável morbimortalidade 150 Patologias da tireóide materna e fetal. Caracteriza-se pelo aumento fulminante dos sinais e sintomas de hipertireoidismo e apresenta incidência em torno de 0,2 %. Ocorre em pacientes não diagnosticadas ou rebeldes e negligentes ao tratamento ou quando da suspensão da medicacão durante a gestação por iatrogenia médica. Condições estressantes como o trabalho de parto, infecção, cirurgia e traumatismos em geral podem precipitá-la. Mesmo com tratamento clínico adequado a taxa de mortalidade materna pode atingir 25%. O tratamento deve ser imediato, a base de PTU (800 a 1000mg), propranolol injetável, hidratação venosa vigorosa e hipotermia para combater a hiperpirexia. Avaliação da vitalidade fetal Mobilograma a partir da 32a semana. CTG semanal a partir da 36a semana. Conduta obstétrica Via de parto - indicação obstétrica. Se parto vaginal - indicar analgesia de parto com fórcipe de alívio para abreviar o segundo período. Evitar desidratação. Puerpério Manutenção das drogas anti-tireóidianas, por vezes até aumento da dosagem. O uso de drogas não contra-indica o aleitamento. Não há particularidades para a anticoncepção. Patologias da tireóide 151 Hipotireoidismo Infrequente sua associação com a gestacão, quer pela baixa incidência da própria doença na fase reprodutiva , quer pelo elevado número de ciclos anovulatórios nestas pacientes. Causas: Destruição do tecido da tireóide seja pela doença auto-imune, seja pela terapia com iodo radioativo ou cirurgia. Manifestações clínicas: São semelhantes às da não gestante. Diagnóstico Clínico: Difícil. Laboratorial = TSH sérico elevado. Tratamento Levotiroxina –50 a 100 mcg /dia . Os níveis de TSH podem ser checados a cada 3 a 4 sem até que a reposicão apropriada seja atingida. Após controle, novas avaliações devem ser realizadas a cada trimestre . Conduta obstétrica: Via de parto – Indicação obstétrica 152 Patologias da tireóide Puerpério Manutenção da reposição de hormônios. Incentivo ao aleitamento. Sem particularidades quanto a contracepção. Nódulos tireoidianos e câncer A maioria dos bócios identificados durante a gestação são difusos. O desenvolvimento de um nódulo solitário é mais sugestivo de malignidade, embora apenas 10% deles sejam malígnos. A gravidez não altera a evolução do carcinoma e nem este o da gestação. O tratamento cirúrgico está indicado, não se esquecendo da substituição hormonal e da contra indicação formal da terapêutica radioativa para ablação da tireióde. O carcinoma da tireóide, quando associado à gravidez não tem seu prognóstico alterado, não influenciando, também, no prognóstico da gestação . Patologias da tireóide 153 Tromboembolismo • Dra. Conceição de Maria G. Martins O tromboembolismo venoso será entendido aqui por trombose venosa profunda(TVP) e tromboembolismo pulmonar. Patologia rara na mulher jovem, afetando 0,5 a 3 por 1000 pacientes durante a gestação. A TVP na maioria dos casos, acomete as gestantes com menos de 20 semanas e frequentemente o membro inferior esquerdo. A grande maioria dos casos de tromboembolismo pulmonar ocorre no puerpério. Fatores predisponentes: A doença tromboembólica é cerca de cinco vezes mais frequente na gestação quando comparada a incidência em controle não grávidos. O aumento da capacitância dos vasos decorrente das alterações hormonais associado a compressão extrínseca exercida pelo útero gravídico são fatores contribuintes. Dentre outras mudanças que favorecem ao aparecimento desta patologia, está a hipercoagulabilidade da gravidez que pode ser traduzida pelo aumento dos fatores II, VII e X, o aumento da geração de fibrina com diminuição do sistema fibrinolítico e a redução dos níveis de proteínas S. Diagnóstico 1- Trombose venosa profunda Anamnese Exame físico - Dor na panturrilha ou coxa, aumento da temperatura local, edema, deambulação difícil, dor á dorsiflexão do pé (sinal de Homans) Tromboembolismo 155 Ultrasonografia Doppler - Avalia a imagem da veia, e a dopplerfluxometria, as alterações do fluxo venoso. 2 - Tromboembolismo pulmonar Sintomas: Taquipnéia, dispnéia, dor pleurítica, apreensão, taquicardia e hemoptise. Exames complementares: Gasometria, cintilografia ventilação perfusão e arteriografia.Outras opções são a tomografia computadorizada e ressonância nuclear magnética. Tratamento: Tratamento de suporte(TVP) - Repouso - Elevação do membro afetado (posição de Trendelenburg) - Calor local - Analgésicos - Uso de meias Tratamento de suporte (TEP) - Suplementação de 02 - Uso de opióides - Aminas vasoativas (choque) - Aminofilina Tratamento medicamentoso Baseia-se no uso da heparina, seja ela não fracionada ou a de baixo peso molecular. A warfarina está indicada no puerpério após a fase aguda da doença. É importante observarmos que os cumarínicos cruzam a barreira placentária, e são teratogênicos durante toda a gestação, sendo crítica a sua atuação da sexta a décima segunda semana. 156 Tromboembolismo Fase aguda Dose de ataque - Heparina não fracionada -100 a 150U/kg seguida por infusão continua de 15 a 25U/kg/h, a fim de manter o tempo de tromboplastina parcial ativada (PTTA) em torno de 1,5 a 2,5 vezes o controle ou ainda, entre 60 e 80 segundos. O sangue da paciente deve ser colhido 4 horas após a dose de ataque para avaliarmos o estado de anticoagulação. Na fase aguda da doença tromboembólica, usa-se a heparina via endovenosa por cerca de 5 a 10 dias, quando pode ser substituída pela heparina subcutânea a cada 8 a 12h, durante a gestação ou pela warfarina administrada em dose única diária no puerpério. A via subcutânea é utilizada na gestação após a fase aguda e quando se faz necessário o uso a longo prazo. Dose se ataque 10000 a 20000U. Manutenção de 5000U a cada 12 horas. No período periparto, é necessário a suspensão provisória da medicação anticoagulante. Se a via de parto provável é a vaginal, suspende-se a medicação anticoagulante no momento do diagnóstico do trabalho de parto e retorna–se seu uso com 8 horas de pós parto. Se o parto programado for a cesariana, suspende-se a medicação 12 horas antes do procedimento e reinicia-se 24 horas após. Com relação ao procedimento anestésico para o parto, geralmente, não há contra indicação para realizá-lo após 4 a 6 horas de suspensão da heparina. Algumas considerações sobre a terapêutica com anticoagulante: • Efeitos adversos da heparina: Plaquetopenia e osteopenia. A plaquetopenia ocorre geralmente do quinto a décimo quinto dia do início da terapêutica. Portanto, aferições frequentes do número de plaquetas devem ser realizadas na primeira quinzena do uso da heparina. Se houver Tromboembolismo 157 plaquetopenia, a heparina deve ser descontinuada. Já a osteopenia deve ser combatida com a suplementação de cálcio pela dieta e/ou medicamentosa, estando indicada em todos os casos, inclusive, com o uso de heparina de baixo peso molecular. • Durante o uso terapêutico da heparina por via subcutânea é necessário a monitorização semanal do PTTA, sobretudo no segundo e terceiro trimestre quando há uma diminuição da biodisponibilidade da heparina reduzindo seu efeito terapêutico e expondo a gestante ao risco de retrombose. Portanto, são necessários reajustes frequentes. • Desde que seja economicamente possível, a heparina de baixo peso molecular deve ser preferida á heparina não fracionada quando indicado para uso subcutâneo pois, a primeira possui biodisponibilidade bem mais constante e independe da monitorização ambulatorial, além da comodidade do uso e não indução de trombocitopenia. 158 Tromboembolismo Infecção urinária na gestação • Dra. Maria Liduína Meneses B. Chaves É uma das infecções mais comuns durante a gestação, com uma incidência de 2-10%. Em 50% dos casos é monobacteriana, sendo a E. coli o agente principal em 80-90% das vezes. • Suspeita clínica: Lombalgia; dor pélvica; edema matinal; febre a esclarecer; cefaléia; dispareunia, disúria; antecedentes de litíase, ITU e cateterismo prévio; EAS na primeira consulta com sinais positivos (piúria, leucocitária, bacteriúria, cilindrúria ou hematúria acentuada). • Está associada a trabalho de parto prematuro, redução do peso ao nascer, amniorrexe prematura, pielonefrite aguda e aumento da morbimortalidade perinatal. 1. Formas clínicas (terapêutica e seguimento): 1.1. Bacteriúria assintomática: • Presença de bacteriúria sem evidências de sintomas urinários. • Há envolvimento renal em 50% dos casos, com taxa de recorrência de 35%, mesmo quando tratado adequadamente. • O diagnóstico é confirmado pela urocultura que mostra a presença de mais de 105UFC/ml. • Conduta: Nitrofurantoína 100mg 6/6h durante 10 dias • Cefalexina 500mg 6/6h durante 7-10 dias • Amoxilina 500mg 8/8h durante 7 dias • Seguimento: Realizar urocultura 15 dias após o tratamento e EAS a cada trimestre. Infecção urinária na gestação 159 1.2. Cistite: • Bacteriúria associada a sintomas urinários baixos como disúria, urgência, dor pélvica e polaciúria, sem evidências de sintomas sistêmicos. • A incidência desta forma clínica é de 1% e raramente evolui para pielonefrite. • Conduta: Nitrofurantoina l00mg 6/6h durante 10 dias • Cefalexina 500mg 6/6h durante 7-10 dias • Amoxilina 500mg 8/8h durante 7 dias • Seguimento: Realizar urocultura 15 dias após o tratamento e a cada trimestre. 1.3. Pielonefrite: • Incide em 1% das gestações. • Bacteriúria associada à febre, calafrios e dor lombar, podendo haver náuseas, vômitos e desidratação importante. Sintomas do trato urinário baixo podem ou não estar presentes. • Conduta: – Internação; – Hidratação venosa adequada; – Antibioticoterapia após colher material para urocultura: Cefalotina lg ev 6/6h até 24h após ceder a febre, quando então se inicia medicação oral por 10-14 dias; – Se após 48-72h não houver resposta clínica deve-se agilizar o resultado da urocultura, avaliando sensibilidade bacteriana. Caso o resultado não esteja disponível, substituir antibiótico empiricamente por cefalosporina de terceira geração (ceftriaxona 1-2g/dia) ou associar um aminoglicosídeo( gentamicina 3,0-4,5mg/ kg/dia, não ultrapassando 240mg/dia) mantendo por 5 dias após a resposta terapêutica. 160 Infecção urinária na gestação • Seguimento: Urocultura 15 dias após o término do tratamento e a cada trimestre. 2. Profilaxia: Nitrofurantoína l00mg/dia ou cefalexina 250-500mg/ dia até o parto, para pacientes que apresentaram um episódio de pielonefrite ou episódios repetidos de bacteriúria. Obs: A recidiva ocorre geralmente até duas semanas após o tratamento e se deve ao fracasso do mesmo. A conduta é prolongar o tratamento por 2 a 3 semanas e ficar atento a presença de anomalias do trato urinário não diagnosticada ou envolvimento renal. Infecção urinária na gestação 161 Toxoplasmose • Dra. Maria do Carmo Paraíba Barros I nfecção provocada pelo protozoário Toxoplasma gondii a partir da ingesta de carne crua ou mal cozida (gado, porco, aves) ou alimentos contaminados por fezes de gato infectado (hortaliças). A prevalência de anticorpos IGG para Toxoplasma gondii é alta podendo chegar a 70% das gestantes avaliadas na primeira consulta de pré-natal. Outras formas de contaminação: Transfusão sanguínea, transplante de órgãos, coito, via respiratória (exceções). A transmissão transplacentária nos primeiros meses da prenhez é pouco frequente. Entretanto quando ocorre, o parasito determina graves lesões no feto, não raramente culminando com sua morte. A medida que a idade gestacional avança a contaminação ovular torna-se mais frequente, determinando lesões fetais importantes, tais como: CIUR, hidropsia não-imune, hidrocefalia, microcefalia, catarata, coriorretinite, atrofia ótica, glaucoma, calcificações cefálica e cerebral. Quando a infecção primária ocorre nas últimas semanas a contaminação fetal é de quase 100%, mas as manifestações neonatais ou não existem ou são subclínicas. A toxoplasmose congênita ocorre em cerca de 40% dos fetos de mulheres que adquiriram a infecção durante a gravidez. No diagnóstico da toxoplasmose na gestação pode-se utilizar a hemaglutinação, a reação de fixação do complemento e a imunofluorescência. Esta última é a mais utilizada com determinação do conjugado específico Toxoplasmose 163 anti-IGG e com conjugado específico anti IgM. O IgM aparece precocemente uma a duas semanas após a infecção aguda, desaparecendo muitas semanas ou meses depois. O IGG aparecerá semanas após o pico de IgM permanecendo em títulos baixos mesmo após correto tratamento como cicatriz imunológica. O exame sorológico usando a imunofluorescência: • Infecção antiga - IGG< 1/4000 e IgM não reativo • Infecção atual - IGG> 1/40000 e IgM reativo • Infecção recente - IGG> 1/40000 e IgM não reativo • Não sensibilizada - IGG e IgM não reativos Em algumas mulheres os anticorpos IgM podem permanecer detectáveis por períodos de l a 2 anos (IgM residual) prejudicando sua importância como marcador de infecção atual. Nestes casos podemos utilizar a titulação do IgA para toxoplasmose. Estes anticorpos permanecem presentes no soro materno por período inferior aos do anticorpos IgM, auxiliando na diferenciação entre infecção recente ou antiga. Outro método a ser utilizado, quando possível, é o teste da avidez para a toxoplasmose. A avidez corresponde á força de ligação entre antígeno e anticorpo. Esta ligação aumenta progressivamente com o passar do tempo. Anticorpos com baixa avidez (< 30%) são produzidos nos estágios iniciais da infecção e até 3 meses. Os anticorpos com alta avidez (> 60%) representam infecção mais antiga, com mais de 4 meses. O diagnóstico da infecção fetal necessitará de procedimentos invasivos como a aminiocentese e cordocentese para identificação do DNA do protozoário pela determinação da Polymerase Chain Reachtion (PCR) ou determinação de anticorpos anti-toxoplasmose no sangue fetal, respectivamente. 164 Toxoplasmose Toxoplasmose 165 Tratamento • Espiramicina 3g/dia (Rovamicina) - cp 250mg cx c/16 comp - 4 cp 3x/dia • Pirimetamina 25mg/dia (Daraprim) - cp 25mg cx c/100 comp • Sulfadiazina l00mg/kg/dia - (Sulfadiazina) - cp 500mg cx c/ 200 comp l a 2cp 2x/dia • Pirimetamina + Sulfadoxina - (Fansidar) comp 25mg/500mg cx c/ 50 comp 2 a 4 comp/semana • Ácido fólico 15mg/dia (Leucovorin) - cp 15 mg cx c/ 10 comp • Nas pctes alérgicas ou que não toleram a espiramicina pode ser usado: Clindamicina, Roxitromicina ou Azitromicina Observações: 1. Inicia-se espiramicina 3g/dia até que se tenha o resultado da pesquisa da infecção fetal, na tentativa de reduzir o risco de transmissão vertical. 2. Colheita de 20 ml de líquido amniótico, a partir da 14a semana, para pesquisa do DNA do parasita, através da PCR. 3. Colheita de sangue do cordão a partir da 22a semana para identificação do parasito, detecção IgM específicos e alterações inespecíficas tais como: Plaquetopenia, leucocitose, elevação da gama-GT, elevação das transaminases, elevação da LDH e anemia. Tem como desvantagens em relação a amniocentese, ser mais tardia e apresentar menor sensibilidade que a PCR (80% cordo;100% PCR no LA). 4. Sendo negativa a pesquisa de infecção fetal recomenda-se manter a espiramicina 3g/dia até o parto, na tentativa de diminuir o risco de transmissão vertical. 5. Deve-se, no parto, colher o sangue do cordão para pesquisa de infecção semelhante ao item 3. 166 Toxoplasmose 6. O resultado, se mostrado positivo, deve-se instituir tratamento modificado que consiste em pirimetamina + sulfadiazina ou pirimetamina + sulfadoxina alternados a cada 3 semanas com espiramicina 3g/dia até o parto. Para prevenir alterações hematológicas decorrentes do uso da pirimetamina deve-se utilizar o acido folínico. 7. Ultra-som mensal para pesquisa de alterações do SNC, hepáticas, placentárias e acúmulo de fluidos em cavidades corpóreas que são indicativos de comprometimento fetal grave. 8. Na presença de alterações ao US, sugerindo comprometimento fetal grave, o casal deve ser orientado quanto ao prognóstico do feto. Toxoplasmose 167 Doenças sexualmente transmissíveis • Dra. Sammara Medina da Silva Soares DST Pelas repercussões maternas e fetais serão abordadas as de maior importância. Sífilis Doença infecciosa sistêmica causada pela bactéria espiroqueta treponema pallidum. 1. Clínica - Sífilis primária: Após período de incubação médio de 3 semanas da relação sexual contagiante, o diagnóstico pode ser feito diretamente pelo surgimento do cancro duro (lesão ulcerativa, indolor, com bordas duras, fundo limpo que incide com maior frequência nos pequenos lábios, paredes vaginais e colo uterino, acompanhada de adenopatia inguinal não supurativa). - Sífilis secundária: Após período de latência de 6-8 semanas, caso não se faça diagnóstico na fase primária, ocorre o secundarismo: Micropoliadenopatia generalizada, adinamia, mal estar geral, febre, cefaléia, manifestações tegumentares: Máculas, pápulas hipertróficas (condiloma plano) em região das palmas, tronco; alopecia principalmente couro cabeludo, sobrancelhas e cílios. Doenças sexualmente transmissíveis 169 - Sífilis latente: Testes sorológicos +, sem sintomatologia. Precoce < l ano. Tardia > l ano. - Sífilis terciária: Gomas na pele, ossos e outros órgãos. Inclui a sífilis cardiovascular e a neurossífilis. 2. Transmissão As principais são sexuais e materno-fetal (congênita). - Congênita: Foram evidenciadas espiroquetas em abortamentos de 9-12 semanas, porém a infecção do feto ocorre com maior frequência no 2° e 3° trimestre. A transmissão transplacentária do treponema pode ocorrer em qualquer fase da doença, tornando-se menos frequente com decorrer dos anos quando diminui a espiroquetemia. Durante o 1° ano da doença (latente inicial) o risco de transmissão ao feto em pacientes tratadas é de 80-90%. 3. Efeitos sobre gestação - Hidropsia não imune - Abortamento tardio - Parto prematuro - Natimortalidade - Óbito neonatal - Infecção congênita 4. Efeitos da gestação sobre sífilis Imunossupressor: Sintomas podem passar despercebidos na gestação. 5. Diagnóstico pré-natal Todas as gestantes na 1a consulta devem ser rastreadas e quando negativas, repetir no 3º trimestre 170 Doenças sexualmente transmissíveis - A positividade do VDRL costuma ocorrer na fase primária da sífilis, mas pode ser negativa. Na secundária, é positiva em praticamente todas as pacientes. Quando positiva deve ser repetida mensalmente durante toda a gravidez para controle de tratamento, devendo-se observar redução de 4x nos títulos 3-4 meses após tratamento, ultrassonografía seriada a cada 4 semanas. A sorologia deve ser repetida 3-6 e 12 meses pós-parto. - As sorologias Treponêmicas FTA-ABS e de microhemaglutinação para Treponema pallidum, ambos testes confirmatórios, são altamente sensíveis para diagnóstico, mas não para controle de cura. - A microscopia de campo escuro: Utilizada nos estágios iniciais de doença, quando os testes sorológicos podem ser negativos, através do exsudato seroso de um cancro ou de outra lesão. - Com relação à infecção fetal, o diagnóstico fica restrito à história e sorologia materna e, às vezes, alterações ultrassonográficas fetais e / ou placentárias. - Alterações fetais - Hepatoesplenomegalia CIUR e hidrópsia fetal - Placentárias: - Edema com aumento de espessura. Métodos invasivos 1. Cordocentese: Presença de treponema e/ou sorologia + após afastada outras causas de hidrópsia. 2. Amniocentese: Presença treponema no la. 3. Doppler: Resistência na artéria umbilical. Doenças sexualmente transmissíveis 171 6. Tratamento - Sífilis primária, secundária ou latente precoce: Penicilina G benzatina 2,4 milhões de unidades IM em dose única Repetir com 7 dias. - Sífilis latente tardia ou sífilis latente de duração desconhecida: Penicilina G benzatina 2,4 milhões de unidades IM semanalmente Em 3 doses. - Neurossífilis Penicilina G cristalina 2,4 milhões de unidades aquosa IV a cada 4 horas Por 10 a 14 dias. - Alérgicas à penicilina (Estearato de Eritromicina) 500mg VO 6/6hs Por 15 dias (recente) e por 30 dias (tardia). OBS: Pacientes alérgicos à penicilina deve ser tentado desensibilização pois a eritromicina não atravessa a placenta e portanto não evita e nem trata a infecção congênita. Paciente HIV+ deve ser tratada como sífilis tardia. 172 Doenças sexualmente transmissíveis Doenças sexualmente transmissíveis 173 Cancro mole 1. Agente etíológico - Hemophilus Ducrey 2. Quadro clínico Após período de incubação de dois a cinco dias, surgem úlceras múltiplas, com bordos irregulares, dolorosos com fundo recoberto por exsudato purulento. Algumas vezes acompanhada por linfoadenopatia inguinal dolorosa. Na gestação, o cancróide não costuma apresentar riscos para o feto ou para o recém-nascido, salvo pelas infecções secundárias ou concomitância com sífilis. 3. Tratamento - Estearato de eritromicina 500 mg 6/6 hs VO 10 dias. - Ceftriaxona 250 mg IM, dose única. - SMT+ TMP (800 + 160) VO 12/12 hs 7 dias. - Azitromicina lg VO dose única OBS: Azitromicina e associação SMT + TMP devem ser evitados próximo ao termo. Gonorréia: 1. Agente etiológico - Neisseria Gonorrhoeae 2. Quadro clínico - Cervicite Mucopurulenta O período de incubação é de 2-4 dias. Pode assestar-se nas 174 Doenças sexualmente transmissíveis glândulas de Bartholin e periuretrais. Pode excepcionalmente disseminar-se ocasionando petéquias, lesões de pele, artralgia, mais raramente, endocardite e meningite gonocócica. 3. Diagnóstico - Pesquisa do diplococo em esfregaço corado por gram, de material colhido da endocérvice, mas a certeza diagnóstica é feita c/ cultura do material em meio de Thayer - Martin. (a concomitância com infecção por clamídia pode ser de 40%). - Na gestação esta infecção pode estar associada a abortamento séptico, corioamnionite, prematuridade, rotura prematura de membranas e infecções pós-parto. 4. Tratamento - Ampicilina 3,5g VO ou amoxicilina 3g VO precedidos em 30min. de 1g VO de probenecide - Espectinomicina 2g IM dose única - Ceftriaxona 125mg dose única IM. - Cefixima 400mg VO dose única. OBS: Pela alta incidência de associação com clamídia administrar concomitante eritromicina 500mg VO 6/6hs 10 dias. Chlamydia tracomatis Na maioria das vezes, a infecção é assintomática ou subclínica. Existem vários sorotipos, incluindo os que ocasionam linfogranuloma venéreo. 1. Quadro clínico - Cervicite mucopurulenta, uretrite, bartolinite e dispareunia. Doenças sexualmente transmissíveis 175 2. Diagnóstico - Imunofluorescência direta ou pelo método Elisa. - PCR. 3. Efeitos sobre gestação - Corioamnionite. - Prematuridade. - Rotura prematura das membranas. - Infecção neonatal - Conjuntivite e pneumonite. 4. Tratamento - Eritromicina 500mg VO 6/6hs 7 dias, ou azitromicina l,0g VO dose única. Vaginose bacteriana 1. Etiologia - Em geral, ocasionada pela proliferação intensa de flora mista e desaparecimento de lactobacilos acidófilos - Agente mais frequente é a Gardnerela vaginalis. 2. Quadro clínico - Corrimento vaginal acinzentado, às vezes, bolhoso, de odor fétido, que piora com fluxo menstrual ou relações sexuais. 3. Diagnóstico - Exame do conteúdo vaginal, à fresco, ou em esfregaço corado pelo gran (clue - cells). 4. Tratamento - Metronidazol 250mg VO 3x ao dia por 7 dias ou 2g – DU - Tianfenicol 2g VO por 2 dias 176 Doenças sexualmente transmissíveis - Cliandamicina 300mg VO 12/12hs 7 dias. - Creme vaginal a base de tinidazol, metronidazol ou clindamicina Obs.: Evitar uso de medicação oral no 1º trimestre Candidiase vulvovaginal 1. Agente etiológico - Cândida (principalmente albicans). 2. Quadro clínico - Descarga vaginal branca com prurido. - Mucosa vaginal edemaciada e eritematosa 3. Diagnóstico - Ph vaginal < 4,5. - Preparação com KOH para hifas e pseudohifas. - Cultura (Sabouraud) - Em quadros persistentes e exames negativos. 4. Tratamento - Nitrato de isoconazol 1% creme vaginal 7 dias ou óvulo dose única. - Tioconazol 6,5 % creme vaginal ou óvulo de 300mg dose única. - Limpeza e embrocação vaginal com violeta de gencina 1%. Herpes genital 1. Agente etiológico - Herpes vírus simples tipo II e ocasionalmente pelo tipo I. Doenças sexualmente transmissíveis 177 2. Quadro clínico - O 1° episódio, denominada primo-infecção, determina manifestações clínicas exuberantes. Após um período de incubação de 3-6 dias surgem ardor, neuralgia, onde posteriormente surgem pápulas, que se transformam em vesículas que se rompem tornando-se extremamente dolorosas. Mal estar geral, febre, disúria, adenopatia inguinal podem ocorrer. O tempo médio para desaparecimento é 24 semanas. 3. Efeitos sobre gestação A ocorrência da forma primária na gestação pode determinar abortamento espontâneo, restrição de crescimento intra-uterino e trabalho de parto prematuro. O modo de transmissão perinatal mais comum se dá quando da passagem do feto pelo canal de parto. Parto cesária quando a 1a infecção ocorre no final da gestação e quando houver lesões ativas nas formas recorrentes. 4. Diagnóstico - Principalmente clínico. - Isolamento do vírus em culturas de tecido. - Exame de papanicolau: Pode dar diagnóstico preliminar com o achado de células gigantes multinucleadas. - PCR: pesquisa de DNA viral. 5. Tratamento - Na primo infecção poderá ser utilizado aciclovir 200mg VO 5x dia por 10 dias. - Nas formas recorrentes, uso tópico pode ser utilizado, embora com benefícios não muito evidentes. 178 Doenças sexualmente transmissíveis Trichomoníase 1. Agente etiológico - Trichomonas vaginallis. 2. Quadro clínico - Prurido vaginal. - Dispareunia superficial. - Frequência urinária. - Disúria. - Corrimento vaginal bolhoso amarelado e fétido. Ex: Físico - Mucosa tipicamente eritematosa, podendo estar presentes hemorragias puntiformes no colo uterino. 3. Diagnóstico - Clínico. - Exame direto à fresco - Exame citológico vaginal 4. Tratamento - Metronidazol 2g VO dose única ou 500mg VO de 12/12hs por 7 dias, associando creme vaginal. - Tinidazol 250mg VO 12/12hs 7 dias ou 2g em dose única OBS: Evitar no 1° trimestre. HPV ( Papilomavírus Humano) Existem mais de 70 sorotipos conhecidos e classificados como de alto, médio ou baixo risco, de acordo com o potencial oncogênico. Doenças sexualmente transmissíveis 179 1. Quadro clínico - Lesões verrucosas vegetantes (condiloma acuminado) que aumentam em número e tamanho durante a gestação devido ao grande aumento da vascularização da genitália nesta época (vulvar, perineal, vagina e colo uterino). 2. Diagnóstico - Clínico. - Às vezes, o diagnóstico só é feito pelas alterações citológicas sugestivas da presença do vírus, confirmados pela vulvoscopia, colposcopia e biópsia, captura híbrida e PCR. 3. Tratamento - As lesões vulvares tendem a melhorar ou desaparecer após o parto. - Droga de escolha: ácido tricloroacético 80 - 90% 2 a 3 x por semana. - A ablação com laser, crio ou diatermoterapia pode ser realizada e quando as lesões são muito volumosas pode-se praticar excisão cirúrgica com eletrocautério, criocirurgia, cautério de alta frequência . - A cesariana só está recomendada para pacientes com lesões grandes e obstrutivas. OBS: Infecção neonatal: Baixa percentagem (papilomatose laríngea). Hepatite B É a infecção aguda mais comum do fígado, bem como responsável pela sua sequela mais séria, a hepatite crônica, que pode evoluir para cirrose e para o carcinoma hepatocelular dos adultos infectados, 90% evoluem para cura completa e 10% para infecção crônica . Já dos recém-nascidos, 7090% tornam-se infectados cronicamente. 180 Doenças sexualmente transmissíveis 1. Transmissão O contato com sangue contaminado é a forma mais comum de contágio. Também encontrado na saliva, secreções vaginais, sêmen. A transmissão neonatal ocorre pela aspiração e contato do feto no momento do parto com secreções cervicais, vaginais, sangue e líquido amniótico, e do recém-nascido com leite materno. A transmissão transplacentária é rara. 2. Diagnóstico Após período de incubação de 50-180 dias a doença evolui para fase prodrômica (febre baixa, anorexia, náuseas, fadiga, mialgia). Após 5-10 dias estes sintomas se atenuam e inicia-se a fase ictérica e, em seguida, a de convalescência, que pode durar de 2-12 semanas. A doença aguda é marcada pela presença do HbsAg e anticorpo para o HbcAg. A identificação do HbeAg indica replicação viral. Pacientes que tem hepatite B crônica, possuem o HbsAg persistente no soro e tecido hepático. Enzimas hepáticas devem estar elevadas Screening: Em todas as gestantes de risco na 1ª visita. 3. Tratamento - Repouso domiciliar - Acompanhamento laboratorial dos marcadores - Na assistência à parturição, a cesariana não tem indicação para proteger o feto da infecção pelo vírus. O parto, sempre que possível, deve ser espontâneo. OBS: Os recém-nascidos de mães HbsAg + deverão receber nas 1as 12 horas de vida gama-globulina hiperimune para hepatite viral B (0,5 ml/Im) Doenças sexualmente transmissíveis 181 e a 1a dose da vacina. A 2a dose da vacina após um mês e a 3a, após 6 meses de vida. A vacina pode ser administrada também, durante a gestação, para as gestantes sorologicamente negativas e de alto risco para hepatite B. 182 Doenças sexualmente transmissíveis Hiv + gestação (segundo Ministério da Saúde) • Dra. Ana Cláudia Louçana Costa Araújo • Dra. Julieta Fortes Lages Cavalcante D iagnóstico O diagnóstico do HIV na gestação possibilita os melhores resultados em relação à transmissão vertical, constituindo-se na intervenção mais eficaz, visando garantir a erradicação do HIV neonatal. Para tanto, é fundamental uma maior adesão dos profissionais de saúde e das usuárias na detecção, aumentando o número de gestantes testadas. A identificação de gestantes soropositivas para o HIV é fundamental para um acompanhamento adequado no ciclo gravídico - puerperal e no período neonatal. Oferecer o teste anti-HIV a toda gestante, com aconselhamento prée pós-teste, independentemente da situação de risco da mulher para a infecção pelo HIV. O teste deve ser sempre voluntário e confidencial. HIV + Gestação 183 Fluxograma para detecção de anticorpos anti-HIV em indivíduos com idade acima de 2 anos (portaria n° 488, de 17/06/98, Ministério da Saúde/Secretaria de Vigilância, D. da União, Seção 1, p.3). 184 HIV + Gestação Conduta clínica A) esquema posológico AZT Na gestante: AZT - cápsulas de 100 mg via oral a partir da 14a semana até o parto. Dose diária: 500 mg divididos em 5 doses diárias de 100 mg ou 600 mg divididos em doses diárias de 200 mg ou 600 mg divididos em 2 doses diárias de 300 mg (este esquema facilita a adesão ao tratamento). Na parturiente: AZT injetável - frasco ampola de 200 mg com 20 ml (l0mg/ml) A parturiente deve receber AZT endovenoso, independente do trabalho de parto e do clampeamento do cordão umbilical. Iniciar a infusão, em acesso venoso individualizado, com 2 mg/kg na primeira hora, seguindo infusão contínua com l mg/kg/hora até o clampeamento do cordão umbilical. Diluir em soro glicosado a 5% e gotejar conforme tabela abaixo. A concentração não deve exceder a 4 mg/ml. HIV + Gestação 185 Observação: AZT ORAL - esquema alternativo: Recomenda-se para uso em situações onde não se tem disponível o AZT injetável no momento do parto. 300 mg no começo do trabalho de parto e, a partir de então, 300 mg a cada 3 horas até clampeamento do cordão umbilical. No recém-nascido: AZT - Solução oral 10 mg/ml. Iniciar até 24 horas após o parto (preferencialmente até a 8a hora), na dose de 2 mg/kg a cada 6 horas, durante 6 semanas. Excepcionalmente, quando o Rn não tiver condições de receber o medicamento por via oral, deve ser utilizado o AZT injetável , na mesma dose do esquema recomendado acima. A dose de AZT apropriada para Rn prematuros abaixo de 34 semanas de gestação ainda não está definida, porém sugere-se utilizar 1,5 ml/kg a 186 HIV + Gestação cada 12 horas VO ou IV, nas primeiras duas semanas, e 2 mg/kg a cada 8 horas por mais 4 semanas; nas crianças acima de 34 semanas, a farmacocinética do medicamento é semelhante à das crianças de termo. B) Recomendações clínicas: Estabelecer durante o pré-natal o acompanhamento conjunto da gestante por infectologista ou clínico experiente no manejo de pacientes infectadas pelo HIV. Sempre que possível, antes de iniciar o uso do AZT, submeter a gestante à contagem de linfócitos CD4 e medida da carga viral, para melhor avaliação do esquema terapêutico e da necessidade de quimioprofilaxias para infecções oportunistas O AZT deve fazer parte de qualquer esquema terapêutico que venha a ser adotado para a gestante portadora do HIV, já que este medicamento é o único anti-retro viral com eficácia comprovada na redução da transmissão vertical do HIV, além de não apresentar efeitos adversos no recém-nascido que contra-indiquem seu uso. Oferecer AZT oral a toda gestante infectada pelo HIV, independente do nível de CD4, carga viral, estado clínico ou uso concomitante de outros anti-retrovirais, devendo o tratamento ser iniciado a partir da 14a semana da gestação até o parto, com reavaliação do tratamento no pós-parto. Quando a oportunidade acima for perdida, o tratamento com AZT deverá ser iniciado em qualquer idade gestacional, inclusive no momento do parto. Monitorar a gestante com hemograma e transaminases no início do tratamento com AZT e, a seguir, a cada mês. Frente à ocorrência de efeitos adversos (anemia, neutropenia, leucopenia, náuseas, vômitos, astenia, malestar geral, cefaléia, miopatia, insônia, pigmentação ungueal, alteração das provas hepáticas), reavaliar a conduta. As mulheres que já vinham recebendo anti-retro viral previamente à gestação devem ser informadas sobre os potenciais riscos/benefícios da HIV + Gestação 187 manutenção, modificação ou suspensão do tratamento no tocante à evolução da sua própria doença, devendo também ser considerados os potenciais efeitos adversos da terapêutica anti-retro viral sobre a criança. As condutas deverão ser decididas caso a caso, em conjunto com a gestante. Gestantes infectadas pelo HIV, com CD4 menor do que 500 células/ mm3, carga viral elevada ou que sejam sintomáticas, poderão receber terapia anti-retroviral combinada, inclusive inibidores de protease, a critério médico, de acordo com as recomendações para terapia antiretroviral em adultos e adolescentes contidas no documento de consenso (documento disponível nas coordenações do programa estadual e municipal de DST/AIDS). Mesmo as mulheres que não receberam AZT oral durante a gestação devem receber AZT injetável durante o trabalho de parto e parto, até o clampeamento precoce do cordão. Oferecer AZT solução oral ao Rn. Essa terapia deve iniciar-se o mais precoce possível nas primeiras 24 horas após o parto, e ser mantida até a 6a semana de vida, mesmo que mães não tenham recebido AZT durante a gestação e parto. As mulheres infectadas devem ser informadas e aconselhadas sobre o risco de transmissão do HIV durante a amamentação e orientadas quanto ao uso de substitutos do leite materno, ou, quando disponível, o uso de leite de bancos de leite credenciados pelo ministério da saúde. Nenhuma criança deve receber aleitamento cruzado (leite de outra mulher). Consulte o folheto informativo do ministério da saúde sobre as orientações para a alimentação das crianças nascidas de mulheres infectadas pelo HIV. Via de parto: Evidências sugerem que a maioria dos casos de transmissão vertical 188 HIV + Gestação ocorre tardiamente na gravidez, em torno do momento do parto, sugerindo que o período mais apropriado para intervir, reduzindo o risco da infecção vertical, seja o final da gestação. Estudos recentes mostram que o parto cesáreo, quando realizado de forma eletiva, ou seja, estando as membranas íntegras e sem ter o trabalho de parto iniciado, contribui para a redução da transmissão vertical do HIV. Não há, entretanto, dados consensuais quanto a morbidade e mortalidade materna ao se adotar essa conduta. Recomenda-se que os serviços tenham por regra, inicialmente, avaliar conjuntamente com a paciente quanto aos riscos/benefícios do parto cirúrgico. Uma vez decidido pela cesária eletiva, as seguintes considerações devem ser observadas: - A confirmação da idade gestacional é obrigatória, para previnir a prematuridade iatrogênica. - Cesáreas eletivas devem sempre ser planejadas e executadas em condições adequadas para reduzir os riscos de morbilidade materna e perinatal. Os serviços ambulatoriais de alto risco devem estabelecer uma rotina, em acordo com as maternidades de referência, para a realização do parto em dia e hora previamente estabelecidos pelas equipes. No horário da internação, deve ser previsto o tempo necessário para a administração prévia do AZT, no mínimo de 4 horas, considerando que a meia-vida intracelular do medicamento é de 3 horas. - Considerar a utilização de antibiótico profilaxia, com cefalosporina de segunda geração, administrada em dose única no momento do clampeamento do cordão umbilical. Recomendações Obstétricas: - Não há necessidade em isolar a paciente portadora do HIV. HIV + Gestação 189 - Evitar que as gestantes portadoras de HIV permaneçam com a bolsa rota por mais de 4 horas, ou em trabalho de parto prolongado. - Contra indicam-se os procedimentos invasivos durante a gestação, trabalho de parto (amniocentese, amniotomia). - No parto vaginal, evitar a episiotomia (pelo sangramento, biossegurança). - Realizar o clampeamento imediato do cordão umbilical. - Aspirar delicadamente as vias aéreas do recém-nascido, evitando traumatismos em mucosas. - Imediatamente após o parto, lavar o recém-nascido com água e sabão. - Orientar a gestante quanto ao preparo dos substitutos do leite materno. A puérpera deverá ser medicada para suspender a lactação logo após o parto e ser orientada quanto aos cuidados que deverá ter com as mamas. A inibição da lactação pode ser conseguida simplesmente com compressão das mamas com atadura, imediatamente após o parto, sem restringir os movimentos respiratórios e causar desconforto materno, sem apertar. No entanto, alguns casos requerem ação medicamentosa, que pode ser conseguida com o Benzoginoestril ap (hexadro benzoato de estradiol), 2 amps de 5 mg (l ml); ou o Dopergin (hidrogenomaleato de lisurida) 0,2 mg, l comprimido pela manhã e a noite, por 14 dias, ou com o Parlodel (bromocriptina) comprimido de 1,25 mg, na dose total de 1/2 comprimido pela manhã e 1/2 comprimido a noite. - Ao receber alta no puerpério, a mulher deve ser orientada quanto à importância do acompanhamento clínico dela e da 190 HIV + Gestação criança. O acompanhamento clínico da mulher deve incluir: O retorno para avaliação clínico-obstétrica no 8° e no 40° dia pós parto; - Encaminhamento para serviço de infectologia para seguimento clínico do seu estado de infecção pelo HIV; reavaliação da necessidade de manutenção ou não da terapia anti-retro viral, e encaminhamento a um serviço de planejamento familiar. - Orientar gestante/puérpera quanto ao uso de preservativo em todas as relações sexuais. - O parceiro deve sempre ser aconselhado e testado. HIV + Gestação 191 Gravidez ectópica • Dra. Maria do Perpétuo Socorro S. Martins Costa 1 - Conceito: Qualquer gravidez com implantação fora da cavidade endometrial podendo ser no órgão genital ou fora dele. 2 - Incidência: 1 a 2% 3 - Classificação: Abdominal- 0,5% Tubária – 98% Ovariana- 0,9 % Cervical- 0,2% 4 - Etiologia e fatores de risco: 4.1 - Causas ovulares- Relacionados á alterações genéticas ou imunológicas com ovos dotados de desenvolvimento exagerado capazes de amadurecimento precoce ou anômalos e com volume exagerado. Gravidez ectópica 193 4.2 - Causas extra ovulares – Relacionados á alterações no transporte do ovo da trompa para a cavidade uterina - Exemplos: Disfunção tubária por DIP, cirurgias pélvicas, métodos anticoncepcionais(DIU, minipílulas) reprodução assistida; aborto induzido, distorções anatômicas, gestação ectópica prévia, falha na ligadura tubária 5 - Sinais e Sintomas: - Dor abdominal(98%) - Amenorréia (85%) - Sangramento irregular(80%) - Formação de massa pélvica - Sinais neurovegetativos de gravidez - Febre Obs: Na prenhez ectópica íntegra esses sinais e sintomas podem não estar presentes. 6 - Exames Complementares : 6.1 - Beta HCG - Hormônio denunciador do tecido trofoblástico podendo ser detectado á partir de 10 dias da ovulação, ou seja, antes de instalada á amenorréia. Na gravidez normal os níveis duplicam a cada 48h e na ectópica permanecem inalterados ou aumentam em torno de 20%. - Zona discriminatória do HCG - É aquele nível do hormônio onde todas as gravidezes intrauterinas devem ser vizualizadas. Em relação á ultrasonografia abdominal todas as gravidezes devem ser vizualizadas quando o nível for maior ou igual a 6500mUI/mL. Na ultrasonografia transvaginal o nível pode ser reduzido para 1000mUi/ml 194 Gravidez ectópica 6.2 - Ultrasonografia Critérios utilizados: Ausência de saco gestacional intrauterino com beta HCG acima dos níveis discriminatórios e detecção de massa anexial. 6.2 - Culdocentese - Avalia a presença de hemoperitônio 6.4 - Laparoscopia - Instrumento propedêutico e terapêutico 6.5 - Curetagem uterina - Importante no diagnóstico diferencial com abortamento. 7 - Diagnóstico Diferencial: - Abortamento uterino - Anexite aguda - Rotura de cisto luteínico - DIP, apendicite, torção de cisto ovariano 8 - Tratamento Não existe tratamento único a ser seguido. Cada paciente deve ser instituída terapêutica mais apropriada, dependendo da gravidade do caso, da localização e o desejo de gravidez futura. 8.1 - Tratamento Clínico Uso do metotrexato - Antagonista do ácido folínico, interferindo na síntese do DNA e multiplicação celular. Pode ser administrado EV, IM, VO ou localmente. Gravidez ectópica 195 Critérios de inclusão: - Estabilidade hemodinâmica. - Massa ectópica íntegra com diâmetro menor ou igual a 5 cm. - Nível sérico de Beta HCG menor ou igual a 500mUI/mL. - Ausência de atividade cardíaca do embrião. - Interesse em preservar a fertilidade para o futuro. - Consentimento da paciente. Devem ser excluídos do tratamento: - Necessidade de hemotransfusão. - Sensibilidade ao metotrexato. - Doença hepática ou renal ou supressão da medula óssea . Dose utilizada: 50 mg/m2 IM Acompanhamento: Beta HCG antes, no quarto e sétimo dia após. Quando há queda dos títulos maior ou igual a 15% no quarto e sétimo dia após o tratamento , fazer avaliação semanal á partir daí até queda dos níveis aos valores pré gravídicos. Quando o valor for menor de 15% no sétimo dia administra-se nova dose de metotrexato. - USTV- Indicado apenas na suspeita de rotura tubária pois as imagens persiste normalmente por um período prolongado mesmo após declínio dos valores de Beta HCG. Critério de insucesso com uso de metotrexato: Persistência de elevados níveis de beta HCG após a segunda dose de metotrexato ou quando ocorre rotura tubária, sendo, nesses casos, indicado a cirurgia. 196 Gravidez ectópica 8.2 - Tratamento Cirúrgico Pode ser realizado por via laparotômica ou laparoscópica, podendo ser realizado salpingectomia ou tratamento cirúrgico conservador dependendo, da gravidade do caso e do desejo de gravidez futura. 8.2 - Conduta expectante Esta conduta pode ser adotada em alguns casos selecionados pois observou-se que muitas gravidezes ectópicas evoluem para abortamento tubário e reabsorção sem que haja sangramento importante ou rotura tubária . Critérios: - Estabilidade hemodinâmica - Regressão dos títulos de Beta HCG acima de 15% num intervalo de 48h. - Ausência de vascularização ou presença de fluxo de alta resistência ao Doppler. - Ausência de batimentos cardíaco. - Massa anexial menor ou igual a 4 cm. - Desejo de gravidez futura. Acompanhamento: Beta hcg a cada 48h até regressão dos títulos US com Doppler para avaliação da involução da massa tubária Gravidez ectópica 197 Óbito fetal • Dra. Julieta Fortes Lages Cavalcante • Dra. Maria do Perpétuo Socorro S. Martins Costa É definido quando o óbito do concepto ocorre após 20 semanas. É considerado retido quando permanece intraútero por tempo superior a 04 semanas. 1 - Etiologia 1.1 - Idiopática: Em metade dos casos nenhuma causa pode ser encontrada. 1.2 - Complicações maternas - Pré-eclâmpsia, eclâmpsia. - Hemorragias do terceiro trimestre. - Diabetes. 1.3 - Doenças fetais. - Anomalias congênitas. - Isoimunização Rh. - Corioaminionite. Observação: Quando não evidente, a causa deve ser investigada com exames sorológicos para lues, toxoplasmose, citomegalovírus, coombs indireto, glicemia de jejum, teste oral de tolerância a glicose, pesquisa do FAN, anticoagulante lúpico e anticardiolipina. Óbito fetal 199 2 - Diagnóstico: É feito pela anamnese: Parada dos movimentos fetais, diminuição dos sintomas gravídicos, perda de peso, diminuicão da altura uterina e lactação. No exame físico encontramos altura uterina menor que a esperada para a idade gestacional, creptação do polo cefálico e sinal do saco de nozes a palpação e ao toque com ausência de batimentos cardiofetais à ausculta com sonar Doppler. Na amnioscopia ou na amniocentese podemos encontrar líquido amniótico achocolatado. O óbito fetal é confirmado pela ausência de batimentos cardiofetais à ultrasonografia. Conduta: A conduta expectante é baseada no fato de que o trabalho de parto se inicia espontaneamente em 02 semanas em 75% dos casos e em 03 semanas em 90% dos casos. O risco maior é a coagulopatia que se instala no óbito fetal retido em 25% a 40% das pacientes. Atualmente, a conduta é ativa para maior apoio psicológico à gestante. Conduta Ativa: Internar a paciente, confirmar o óbito fetal e colher hemograma completo com plaquetas e coagulograma. 200 Óbito fetal CONDUTA ATIVA COLO MADURO COLO IMATURO INDUÇÃOCOM OCITOCINA <28 SEM >28 SEM MISOPROSTOL MISOPROSTOL 1/2 COMP 4/4 H (INTRAVAGINAL) 1/4 COMP 4/4 H OCITOCINA APÓS O PREPARO DO COLO Indução com ocitocina: 5 a 10U em 500 ml de SG a 5% até 20U por 500 ml. Limitar a dose diária para 40U/3l dia para evitar o risco de intoxicação aquosa pelo efeito antidiurético da ocitocina. Contra-indicações absolutas à indução: (altura uterina maior que 26 cm). - 02 ou mais cesáreas. - Rotura uterina. - Monstruosidades duplas. - Cicatriz uterina que não seja a segmentar transversa. - Placenta prévia. A presença de uma única cesárea é contra-indicação relativa. Óbito fetal 201 Falha na inducão: Discutir outros métodos e eventualmente fazer cesárea. Coagulograma alterado: A coagulopatia do feto morto retido é crônica, manifestando-se geralmente após o parto no momento da dequitação. Deve ser usada a heparina 1.000 U / hora E.V, em bomba de infusão até que o fibrinogênio seja maior que 150 mg% e as plaquetas estejam em número superior a 100.000/mm3. Somente após a normalização devemos iniciar a indução. Assistência ao parto: - Uso liberal de analgesia e de anestesia. - Evitar episiotomia. - Fórcipe é contra-indicado. - Fazer revisão cuidadosa do canal de parto. - Usar ocitócito no quarto período. - Exame macroscópico do feto e placenta. - Pedir exame microscópico do feto e placenta. - Gamaglobulina anti-Rh;, 300Ug IM, nas Rh negativas não sensibilizadas. - A embriotomia é reservada aos fetos de termo: cranioclasia ou craniotomia nas apresentações cefálicas e degola nas apresentações córmicas. 202 Óbito fetal Síndrome Antifosfolípede + Gravidez • Dra. Ana Claúdia Louçana Costa Araújo 1 . Critérios diagnósticos: • Achados Clínico e Laboratoriais - Perda gestacional de repetição - Trombose arterial ou venosa - Trombocitopenia - Presença de um ou de ambos os anticorpos antifosfolípedes (anticoagulante lúpico e ac anticardiolipina) - Tempo de tromboplastina ativada (PTTA) acima de 40” • Anticardiolipina: - NEG <10U GPL ou MPL / ml - FRACO 10 - 19U GPL ou MPL / ml - *MODERADO 20 - 80U GPL ou MPL / ml - *FORTE > 80U GPL ou MPL / ml - *Critérios laboratoriais suficientes para o diagnóstico – tratar. 2 - Fisiopatologia Ação dos anticorpos nas células endoteliais, levando a agregação plaquetária, trombose, infartos placentários e subsequente redução da oxigenação fetal. Síndrome antifosfolípede + gravidez 203 3 – Tratamento: Primeira consulta pré-natal: AAS 50-100 mg/dia V.O dose única até 36ª semana. Heparina 5000 a 10000 U/SC dia por toda gestação até iniciado trabalho de parto ou 12h antes da cesariana. A monitorização da paciente deve ser feita através da contagem de plaquetas mensal e do tempo parcial de tromboplastina 1 semana após o início da terapia e a dose deve ser 1,2 - 1,5 vez do PTT basal. O aumento é de 1.000 UI por dose/sem até o valor desejado. 4 . Complicações: - CIUR - Oligoidrâmnio - Morte fetal - Sofrimento fetal - Prematuridade 5 . Observação Fazer suplementação com carbonato de cálcio, na dose 1,5g/dia para todas as pacientes. 6 . Pós-parto: - Continuar AAS por 1 mês - Anti-coagulante (heparina/wafarin) por 3 meses. - Na vigência de trombose (gestação ou pós-parto) prolongar o tratamento. 204 Síndrome antifosfolípede + gravidez
Download