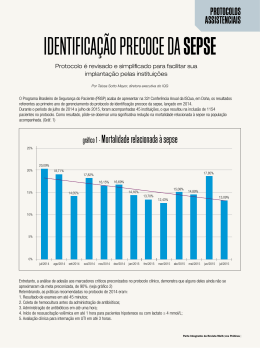
POTSS 3.0 Programa de Otimização do Tratamento da Síndrome Séptica III Os 9 passos principais do POTSS: 1 Identifique o paciente como portador de Sepse Grave ou Choque Séptico: São os seguintes os critérios para identificar um paciente adulto como portador de Sepse Grave ou Choque Séptico: I. Adulto com 18 anos ou mais; II. Evidência clínica de sepse com foco suspeito ou confirmado. Pacientes com proteína C reativa ≥ 5 mg/dl ou procalcitonina acima de 2 DP devem ser suspeitos de infecção; III. 2 ou mais sinais de SIRS modificado: üTemperatura axilar > 37,8 ou < 35,5 oC; üFC ≥ 90 bpm; üFR ≥ 20 rpm ou PaCO2 ≤ 32 mmHg ou uso de Ventilação Mecânica; üLeucócitos ≥ 12.000 ou ≤ 4.000 /mm3 ou bastonetose ≥ 10%. IV. Disfunção de pelo menos 1 orgão/sistema nas últimas 24 horas: üChoque: PA sist ≤ 90 mmHg ou PAM ≤ 65 mmHg por 1 h após reposição volêmica ou uso de DVA para manter PAM ≥ 65 mmHg; üDisfunção respiratória: PaO2/FiO2 ≤ 300 (PaO2/FiO2 ≤ 250 se pneumonia); üDisfunção renal: DU < 0,5 ml/Kg/h, por pelo menos 2 horas após volume IV ou elevação aguda da creatinina > 0,5 acima do valor prévio; üPlaquetas < 100.000/mm3 ou com queda de 50% ou mais nas últimas 72h ou RNI > 1,5; üAcidose metabólica: pH < 7,3 ou BE < -5 ou lactato > 1,5 x normal (ou maior que 2,0 mmol/L) sem outra causa explícita; üBilirrubinas total > 2,0 mg/dl; üGlasgow < 13 devido à sepse. Se o paciente tiver todos os 04 (quatro) critérios, ele terá Sepse Grave; se uma das disfunções de órgãos for choque com necessidade de DVA para manter PA ≥ 65 mmHg mesmo após reposição volêmica, ele terá Choque Séptico. 2 Após garantir o ABC primário das emergências médicas, obtenha um acesso venoso para coleta de sangue e administração de volume: I. Certifique-se que o paciente tenha um bom acesso venoso para coleta de exames e administração de volume; II. Colha amostras de sangue necessárias para o diagnóstico da sepse, das disfunções orgânicas e monitorize conforme a necessidade ao longo do tempo (exames de rotina sugeridos: hemograma com plaquetas, bioquímica, bilirrubinas, gasometria arterial e LACTATO); III. Colha pelo menos duas amostras de sangue para hemoculturas, desde que isso não atrase o início do antibiótico em mais de 45 min. Pelo menos uma das hemoculturas deve ser colhida percutânea; se houver acesso(s) vascular(es) por mais de 48 horas, colha uma outra amostra através de cada um dos cateteres. Se houver indicação, colha culturas de outras fontes. Se for seguro, realize prontamente estudos de imagem para confirmar a fonte de infecção; IV. Tenha um parâmetro de perfusão desde o início do tratamento e acompanhe sua evolução ao longo do tempo: üObtenha um valor do LACTATO sérico no momento do diagnóstico da sepse e acompanhe sua evolução seriada ao longo do tempo (tipicamente a cada 2 h no início) üAssim que tiver uma veia central, colha amostras seriadas para a SvcO2 3 Inicie ressuscitação hemodinâmica otimizada rapidamente: I. O objetivo da ressuscitação hemodinâmica é atingir nas 1as 6 horas de tratamento: üPVC = 8-12 mmHg (correção da hipovolemia). Uma PVC de 12-15 mmHg pode ser recomendada em pacientes sob ventilação mecânica, ou hipertensão abdominal, ou com uma complacência ventricular diminuída, ou hipertensão pulmonar; üPAM ≥ 65 mmHg; üDU ≥ 0,5 ml/Kg/hora; üSvcO2 ≥ 70% e/ou lactato sérico descendente nas primeiras medidas a cada 2 h (em pacientes com um cateter na artéria pulmonar, o objetivo é uma SvO2 ≥ 65%) II. Inicie reposição volêmica rapidamente para todos os pacientes com hipovolemia e/ou hipoperfusão (hipotensão arterial ou oligúria ou hiperlactatemia ou SvcO2 < 70%): üAdministre bolus de cristalóides (500 a 1000 ml em 15-30 min). A maioria dos pacientes vai necessitar de pelo menos 20-50 ml/kg nas 1as horas. Repetir de acordo com a resposta favorável (aumento da pressão arterial, do débito urinário e da perfusão, queda da taquicardia) e tolerância (evidência de hipervolemia). A administração de bolus de 100-150 ml de albumina a 20-25% é uma opção; üSe a PA não estiver adequada (PA sistólica ≥ 90100 ou PAM ≥ 65-70 mmHg) após início da reposição de volume, inicie DVA (noradrenalina 0,1-2,0 mcg/Kg/min é a DVA inicial de escolha). Adrenalina (0,1-2,0 mcg/Kg/min), como opção, pode ser utilizada (adicionada à noradrenalina ou sozinha) em substituição à noradrenalina. Em casos refratários, vasopressina 0,03 U/min pode ser acrescentada à noradrenalina. Dopamina como alternativa inicial só deve ser feita em casos com baixo risco de arritmias. Uma linha arterial deve ser instalada para controle das DVA; üMesmo após a correção clínica da hipovolemia e a correção da hipotensão, o paciente ainda pode estar hipoperfundido. Eleve a SvcO2 ≥ 70% e certifique-se que o lactato sérico está descendente. Na presença de hipoperfusão, lance mão de alguma ou várias das estratégias seguintes: • O paciente pode estar necessitando de mais volume: mantenha bolus de fluidos até os limites da tolerância (descritos acima). Ou pode necessitar de PAM > 70 mmHg (hipertensos prévios, aterosclerose, etc.); • Mantenha a hemoglobina ≥ 10 mg/dl (hematócrito ≥ 30%) durante a fase de ressuscitação hemodinâmica e enquanto o paciente estiver com hipoperfusão ou instável hemodinamicamente; • Corrija evidências clínicas de hipermetabolismo como hipertermia e agitação (antitérmico e sedação apropriada); • Administre dobutamina em doses crescentes (5-20 mcg/Kg/min). III. Verifique se os objetivos da ressuscitação hemodinâmica foram alcançados e mantidos e monitorize as disfunções orgânicas. 4 Certifique-se de administrar o(s) antimicrobiano(s) dentro da 1ª hora do diagnóstico provável de Sepse Grave ou Choque Séptico e controle o foco: I. Os antimicrobianos devem ser iniciados rapidamente após o diagnóstico de Sepse Grave ou Choque Séptico ser provável ou certo, até 1 hora deste diagnóstico. Vários estudos mostram que uma escolha adequada neste momento é fundamental para diminuir a mortalidade. Não aguarde confirmar o diagnóstico porque isso poderá retardar o início do antibiótico (se a infecção não for confirmada após algumas horas com outros exames, suspenda imediatamente o antibiótico); II. Inicie antibióticos de largo espectros com boa penetração no foco infeccioso para cobrir a grande maioria dos patógenos prováveis pela infecção, baseado no foco primário e na epidemiologia do paciente para bactérias multiresistentes ou não. Selecione um esquema combinado de antimicrobianos quando o paciente estiver muito grave, neutropênico ou com suspeita de infecção por bactérias resistentes à multiplas drogas (bactérias RMD); III. Pacientes com suspeita de influenza grave devem receber oseltamivir desde as 1as horas da suspeita clínica; IV. Reavalie o esquema antimicrobiano inicial após 4872 horas com o resultado das culturas e estreite o espectro (descalonamento), sempre que possível, para minimizar toxicidade, custos e desenvolvimento de resistências. Terapia combinada não necessita ser administrada por mais de 3-5 dias; V. Logo após a ressuscitação inicial, estabeleça o controle do foco de infecção (drenagem de abscessos, desbridamento de tecidos inviáveis, remoção de cateteres potencialmente infectados, etc.); VI. A duração típica de um tratamento deve ser 7-10 dias. Esporadicamente, prolongue até 10-14 dias se a resposta for lenta, se houver focos não drenados de infecção, infecções comprovadas por S. aureus, Pseudomonas, infecções de resolução lenta ou pacientes imunodeprimidos; VII. procalcitonina ou proteína C reativa baixa ou em queda ajuda o médico a suspender ou encurtar o tempo de tratamento dos antimicrobianos. 5 Se o paciente estiver sob ventilação mecânica (VM), estabeleça uma ventilação mecânica “protetora”: I. Evite elevados volumes correntes (VC) e altas pressões de plateau (Pplat): ajuste o VC para cerca de 6 ml/Kg e mantenha a Pplat < 30 cmH2O. Pacientes com baixa complacência torácica (hipertensão abdominal, grandes derrames pleurais, etc.) podem tolerar níveis mais elevados de Pplat. Se não houver contra-indicação (hipertensão intracraniana, grave acidose), tolere a elevação da PaCO2; II. Procure manter uma PEEP moderada (inicie com 8-10 cmH2O) e regule-a para tentar manter uma FiO2 < 0,6 e uma SpO2 > 92%; III. Os pacientes sob VM devem manter a cabeceira do leito entre 30-45º (se não houver contra-indicação) para prevenir PAV; IV. Retire o paciente da VM assim que ela não for mais essencial. Sempre que possível, tente uma ventilação não-invasiva como alternativa à VM. 6 Se o paciente mantiver níveis de glicemia acima de 180 mg/dl após a estabilização inicial, inicie controle intensivo com insulina EV contínua: I. Se após a estabilização inicial o paciente tiver 2 glicemias consecutivas acima de 180 mg/dl, inicie insulina endovenosa contínua para mantê-la abaixo de 180 mg/ dl. Evite hipoglicemia; II. Monitorização freqüente será necessária, geralmente a cada 1-2 horas até a estabilização desejada, depois a cada 2-4 horas. Cheque freqüentemente a acurácia da glicemia capilar com a glicemia sangüínea. 7 Se após a administração de volume e início de DVA o paciente for considerado pouco responsivo, inicie corticóide: I. Se após a administração de volume e início de DVA o paciente for considerado pouco responsivo (hipotensão arterial, perfusão ruim, DVA em doses crescentes), inicie corticosteróide endovenoso (hidrocortisona 200300 mg por dia em 3-4 doses divididas ou por infusão contínua), na presunção de insuficiência adrenal induzida pela sepse, por até 7 dias ou enquanto houver dependência da DVA. 8 Outros tratamentos: I. Uso de hemoderivados ü Após a fase de ressuscitação hemodinâmica, quando o paciente já estiver estável e bem perfundido (lactato “normalizado” e/ou SvcO2 ≥ 70%), a hemoglobina pode ser mantida até um patamar mínimo de 7-9 mg/dl sem necessidade de transfusão adicional; ü Pacientes sépticos só devem receber plaquetas rotineiramente se a contagem estiver abaixo de 10.000/mm3 (ou 20.000/mm3 se o paciente tiver alto risco de sangramento). Antes de procedimentos invasivos ou cirurgias, as plaquetas devem ser mantidas acima de 50.000-80.000/mm3. II. Sedação, analgesia e BNM ü Os pacientes sépticos devem ser mantidos com sedação leve a moderada para controle da dor, ansiedade e agitação. Um protocolo para manutenção e descontinuação intermitente das drogas deve ser instituído. ü BNM devem ser evitados ou usados intermitentemente quando estritamente necessários. III. Profilaxia de TVP e HDA ü Todos os pacientes sépticos devem receber profilaxia para TVP. ü A profilaxia para TVP pode ser farmacológica (com heparina regular ou de baixo peso molecular) ou não-farmacológica (a terapia combinada deve ser usada sempre que possível); ü A profilaxia para HDA pode ser feita com bloqueador H2 ou bloqueador da bomba de próton e somente para pacientes com risco de sangramento (hipoperfusão, ventilação mecânica, coagulopatia, sangramento digestivo ou doença péptica prévios, etc.). IV. Suporte nutricional ü Todos os pacientes sépticos ter seu suporte nutricional iniciado após a ressuscitação hemodinâmica inicial. Idealmente, nutrição enteral precoce deve ser o padrão para todos os pacientes; ü Evite alimentação calórica completa nos primeiros dias e avance conforme a tolerância. V. Suporte renal ü As terapias de substituição renal contínuas e intermitentes são equivalentes em pacientes com sepse grave ou choque séptico e insuficiência renal; ü O uso de terapias contínuas facilita o balanço hídrico de pacientes hemodinamicamente instáveis. 9 Monitorização das disfunções orgânicas: I. Inicie e mantenha os suportes necessários às disfunções orgânicas pelo menor tempo necessário para minimizar complicações; II. Monitorize as disfunções orgânicas clinicamente e através de índices (SOFA, por exemplo) para avaliar a evolução clínica e a resposta terapêutica; III. Considere as limitações de suporte dentro do prognóstico de cada paciente. Atualizado abril / 2013 CENTRO DE ESTUDOS E PESQUISA EM TERAPIA INTENSIVA www.cepeti.com.br
Download