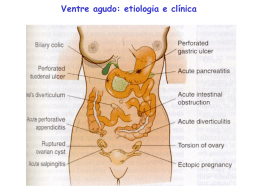
APENDICITE AGUDA SUMÁRIO 1. INTRODUÇÃO ............................................................................................................ 3 2. HISTÓRICO ................................................................................................................. 3 3. ANATOMIA DO APÊNDICE ......................................................................................... 3 4. ETIOPATOGÊNIA ........................................................................................................ 4 5. EPIDEMIOLOGIA ........................................................................................................ 5 6. DIAGNÓSTICO ............................................................................................................ 5 7. MANIFESTAÇÕES CLÍNICAS ....................................................................................... 5 8. EXAMES COMPLEMENTARES .................................................................................... 6 9. ESCORES DIAGNÓSTICOS .......................................................................................... 7 11. TRATAMENTO E COMPLICAÇÕES ............................................................................... 8 12. REFERÊNCIAS ............................................................................................................. 9 2 INTRODUÇÃO Um dos grandes desafios do médico que trabalha em Pronto Atendimento é o diagnóstico diferencial de dor abdominal aguda. Por se tratar de uma manifestação de alta prevalência e ser comum em várias afecções abdominais, é necessário o conhecimento dos principais diagnósticos diferenciais, entre os quais a apendicite aguda, objeto deste estudo. HISTÓRICO O apêndice foi descrito, pela primeira vez, nos desenhos de Leonardo da Vinci em 1492 e, cinquenta anos depois, por Andreas Vesalius. O primeiro caso de apendicite aguda foi registrado, em 1711, pelo cirurgião e anatomista Lorenz Heister em estudo de necropsia.1 A primeira apendicectomia foi realizada pelo cirurgião inglês Claudius Amyand, em 1735, em um paciente portador de hérnia inguinal, onde encontrou uma fístula estercoral, provocada pela perfuração do apêndice que se encontrava no saco herniário. Em sua homenagem, o achado de apendicite, dentro do saco herniário inguinal, recebe o nome de hérnia de Amyand. Em 1885, Reginald Fitz, professor de anatomia patológica da Universidade de Harvard, definiu o termo “apendicite”, antes descrita como “ tiflite” ou “ peritiflite” e recomendou o tratamento cirúrgico precoce. Em 1889, Charles MacBurney, com base em inúmeras publicações, fez a maior contribuição para a divulgação da apendicite, descrevendo com precisão o ponto de maior sensibilidade dolorosa até hoje conhecido como o “ponto de MacBurney”, e descreve também a incisão na fossa ilíaca direita, oblíqua com afastamento lateral da musculatura do oblíquo externo, como principal acesso cirúrgico para apendicectomia. Essa incisão é até hoje praticada e recebe o nome de incisão de MacBurney.1,2 A primeira descrição de tratamento cirúrgico sem a retirada do apêndice, ocorreu em 1901, por Frederic Trevis, que operou o rei Eduardo VII da Inglaterra, com quadro de apendicite complicada, pois a abordagem cirúrgica ocorrera em uma fase mais tardia, realizando apenas drenagem de um grande abscesso periapendicular, com ótima evolução.1,3 O maior avanço no tratamento da apendicite aguda ocorreu em 1982, com a descrição da apendicectomia laparoscópica.4 ANATOMIA DO APÊNDICE O apêndice é um prolongamento do ceco de forma filiforme com fundo cego, localizado há, aproximadamente, 2,5 cm abaixo da válvula íleo-cecal, na convergência das três tênias colônicas, que é uma referência anatômica cirúrgica. Seu tamanho varia de 5 a 30 cm de extensão com, aproximadamente, 0,5 cm de diâmetro. O apêndice involui com a idade avançada. Embora a implantação do apêndice seja num ponto constante, a sua localização pode variar de acordo com o posicionamento de sua extremidade, podendo ser retrocecal, pélvico, subcecal, na goteira parietocólica, em posição póstero-ileal. Outras localizações infrequentes como a sub-hepática ou retroperitoneal podem simular patologias da vesícula biliar ou do rim.5 3 A grande variação de posicionamento do apêndice é responsável pelas diversas apresentações clínicas, o que resulta em determinadas situações em dificuldades diagnósticas.5 Histologicamente, o apêndice segue o padrão do cólon onde são encontrados folículos linfáticos, cujo número aumenta na infância podendo chegar a 200, entre 10 e 20 anos, faixa etária de grande prevalência da doença. O número de folículos decresce a partir dos 30 anos, podendo estar ausentes após os 60 anos.6 ETIOPATOGÊNIA A apendicite resulta de um processo mecânico de obstrução da luz do apêndice. Esse processo é facilitado pela conformação do apêndice que possui um pequeno diâmetro com comprimento longo. São inúmeros os agentes que podem obstruir a luz do apêndice, sendo o coprolito e a hiperplasia linfoide os mais comuns.6,7 Outros obstáculos podem ocorrer, como corpo estranho, parasitas, tumor, êmbolos sépticos, muco desidratado, torção, invaginação, doença de Crohn, processos infecciosos ileocecais ou peritoneais, como a tuberculose.6 A oclusão da luz do apêndice ocasiona um aumento da secreção de muco pela mucosa apendicular distal com aumento da pressão intraluminal, que pode alcançar até 65 mmHg. Prossegue com dificuldade de retorno venoso, estase, edema e diapedese. A distensão do apêndice estimula terminações simpáticas, produzindo dor abdominal difusa, geralmente periumbilical. Com a progressão do edema e o aumento da pressão intraluminal, começa a ocorrer isquemia da mucosa e surgimento de ulcerações levando à quebra da barreira mucosa e à invasão da parede do apêndice pela flora intestinal. O processo infeccioso pode atingir a serosa e, por contiguidade, o peritônio parietal, ocasionando dor no quadrante inferior direito. A persistência da obstrução leva à necrose do apêndice e à sua perfuração.6,8 O tempo decorrido desde o início da dor até a necrose e perfuração é de, aproximadamente, 48 e 70 horas, respectivamente. Na maioria dos casos, a doença progride, necessitando de tratamento cirúrgico, mas, em alguns pacientes, pode ocorrer regressão espontânea, provavelmente decorrente da desobstrução luminal do órgão e da redução do processo inflamatório. Não são raros os casos de pacientes que relatam dor semelhante anterior com quadro de crise apendicular e resolução espontânea.6 O processo inflamatório, caso não ocorra involução, pode resultar na formação de um “plastrão” pelo omento, alças intestinais, anexos e o cólon como mecanismo de defesa, ou evoluir com perfuração com contaminação da cavidade peritoneal, podendo progredir para uma peritonite generalizada.6,8,3 4 EPIDEMIOLOGIA A apendicite aguda é a causa mais comum de abdome agudo de tratamento cirúrgico. É mais prevalente nas segunda e terceira décadas de vida, sendo raro antes dos 2 anos e em idosos. A prevalência em homens é maior que nas mulheres, na proporção de 3:2, principalmente em países industrializados com hábito alimentar pobre em fibras.8 DIAGNÓSTICO O diagnóstico de apendicite aguda é, geralmente, feito com base na história clínica, no exame físico e com o auxílio de alguns exames laboratoriais e / ou de imagem, podendo ser realizado sem exames complementares por profissionais experientes.9 A acurácia diagnóstica da avaliação clínica isolada da apendicite aguda é de 75 a 90 por cento,10 mas depende da experiência do médico examinador.11 Os pacientes, nos quais o diagnóstico de apendicite aguda é considerado muito provável após a avaliação por médico experiente, podem ser encaminhados diretamente para a cirurgia. Entretanto, em alguns pacientes, o diagnóstico de apendicite aguda pode ser difícil e resultar em atraso cirúrgico, com aumento das taxas de perfuração. Os fatores associados ao aumento do risco de perfuração incluem o sexo masculino, o aumento da idade, a presença de três ou mais comorbidades e a falta de cobertura de seguro médico nos EUA.12 MANIFESTAÇÕES CLÍNICAS As manifestações clínicas da apendicite aguda são diversas, dependendo da localização do apêndice e do tempo da evolução clínica. A apresentação clássica inicia-se com hiporexia, seguida de dor ou desconforto abdominal de baixa intensidade, localizada inicialmente no mesogástrio ou na região periumbilical, muitas vezes associados a problemas gastrointestinais. A dor não apresenta relação com atividade física, posição e não melhora com a eliminação de flatus; é progressiva, com piora nas 24 horas subsequentes. A partir de 6 horas do seu início, pode migrar para o quadrante inferior direito devido à irritação parietal. A dor é o sinal mais prevalente no quadro de apendicite, presente em 95% dos casos, seguidos de hiporexia em 90% das vezes. Na grande maioria dos pacientes, a tolerância à alimentação desfavorece o diagnóstico de apendicite.8,6 A localização clássica da dor é no ponto de MacBurney, localizada na transição do terço médio e o inferior, de uma linha imaginária entre a cicatriz umbilical e a espinha ilíaca anterior. Pode ocorrer febre baixa, sem calafrios. Em 25% dos casos, a dor já se inicia na fossa ilíaca direita. Se o quadro clínico progride sem intervenção, pode ocorrer a perfuração do apêndice, provocando uma peritonite, inicialmente localizada, podendo se tornar difusa e evoluir para sepse abdominal. A outra forma de evolução da apendicite é a formação de um plastão com obstrução do processo 5 inflamatório pelos órgãos adjacentes e que pode ser diagnosticado por massa palpável na fossa ilíaca direita.8,3 Alguns sinais no exame físico podem sugerir o diagnóstico de apendicite, como o sinal de Blumberg, (dor à descompressão na palpação da fossa ilíaca direita), dor ao toque retal e/ou vaginal nos casos de apêndice de localização pélvica, sinal de Rovsing (dor na FID à palpação da FIE), sinal de Dunphy (dor na FID durante a tosse, equivalente ao sinal de Blumberg), sinal do músculo psoas (dor à extensão do membro inferior direito e sinal do músculo obturador (dor à rotação externa do MID fletido.6,8 EXAMES COMPLEMENTARES O leucograma pode mostrar leucocitose com desvio à esquerda. Leucocitose acima de 18.000/campo deve levar à suspeita de complicações como a perfuração ou a formação de abscesso. Outros exames, como o de urina rotina e gran de gota, podem ser úteis para descartar infecção urinária, embora piúria e hematúria possam estar presentes na apendicite pélvica pela contiguidade com o ureter e a bexiga. O exame de urina é anormal em até 40% dos pacientes com apendicite, devendo ser correlacionado com a presença de algúria e disúria. Outros exames laboratoriais, como as provas de função hepática e pancreática, podem ser úteis na diferenciação da dor abdominal aguda, assim com a dosagem de gonadotrofina coriônica e o exame ginecológico.13,14 RADIOGRAFIA SIMPLES DE ABDÔMEN: De acordo com Petroianu, o acúmulo de fezes no ceco, ocorre em 97% dos casos de apendicite aguda. Se presente na radiografia de abdômen, tem valor preditivo positivo de 79% e valor preditivo negativo de 98%. Dessa forma, se não houver acúmulo de fezes no ceco, a possibilidade de ser apendicite é menor que 2%. Outros sinais indiretos como a alça sentinela, presença de nível hidroaéreo e apagamento do músculo psoas na fossa ilíaca direita podem também ser observados na radiografia simples do abdômen.15 Outros exames de imagem devem ser realizados apenas quando o diagnóstico clínico de apendicite for inconclusivo, ou seja, quando a imagem determinar uma possível mudança de conduta, como em crianças e idosos ou mulheres em idade fértil ou grávidas. Outros grupos de pacientes, como os diabéticos, obesos e imunossuprimidos, podem ter apresentações atípicas no quadro clínico e também ser beneficiados por exames de imagem. ULTRASSONOGRAFIA ABDOMINAL (US): A sensibilidade da US, varia de 76 a 96%, e a especificidade, de 47 a 94%. Os achados ultrassonográficos mais comuns são a estrutura cilíndrica em fundo cego, imóvel, não compreensível, com lúmen não anecoico, com paredes espessadas e diâmetro acima do normal. Durante o exame, a compressão exercida pelo transdutor é dolorosa na FID. O exame pode ainda demonstrar a presença de líquido livre na cavidade abdominal, massas (plastão), presença de coprolito e coleções intraperitoneais. Deve ser salientado que esse exame deve ser feito com examinador e equipamentos dependentes. 16 6 TOMOGRAFIA COMPUTADORIZADA ABDOMINAL (TC): É o exame de maior confiabilidade no diagnóstico da apendicite, com especificidade de 95 a 100%, e sensibilidade de 87 a 100%. A TC demonstra melhor as possíveis coleções abdominais, precisando seus limites e volumes. É um exame mais preciso que o US em caso de apendicites atípicas, devendo ser reservado apenas para esses casos e não ser utilizado rotineiramente.8,17 VÍDEOLAPAROSCOPIA: A laparoscopia diagnóstica é um recurso que pode ser utilizado e encorajado em casos duvidosos, quando os principais exames de imagem não produziram achados conclusivos. A grande vantagem é a possibilidade de melhor exploração da cavidade abdominal sob visão direta e, ao mesmo tempo possibilitar o tratamento cirúrgico videoendoscópico.8 ESCORES DIAGNÓSTICOS O escore de Alvarado (QUADRO 1) é um procedimento pouco invasivo, simples, rápido, validado no Brasil, que, tomando o ponto de corte maior ou igual a 5, tem sensibilidade de 92,6%, especificidade de 63,6%, valor preditivo positivo de 86,2% e valor preditivo negativo de 77,8% para o diagnóstico de apendicite aguda na criança e no adulto jovem imunocompetente.18 No caso de escore acima de 7, a intervenção cirúrgica já estaria indicada. Quadro 01. Escore de Alvarado Modificado SINTOMAS SINAIS LABORATÓRIO Migração da dor 1 Anorexia 1 Náuseas e/ou Vômito 1 Defesa de parede no quadrante inferior do abdome 2 Dor a descompreção 1 Elevação de temperatura 1 Leucocitose 2 Desvio a esquerda 1 TOTAL 10 DIAGNÓSTICO DIFERENCIAL O quadro clássico de apendicite aguda em paciente do sexo masculino, adulto jovem e imunocompetente comporta poucos diagnósticos, podendo ser citadas a ileíte terminal (doença de Crohn e tuberculose) e a linfadenite mesentérica aguda. Na criança, no idoso e na mulher, a lista de diagnósticos diferenciais aumenta significativamente. Além das doenças específicas dos órgãos abdominais, ainda incluem aquelas de origem respiratória (pneumonia, doenças pleurais), cardiovasculares (infarto agudo do miocárdio, embolia pulmonar, insuficiência cardíaca congestiva), pélvicas (gravidez ectópica, ruptura de cisto ovariano, doença inflamatória pélvica), doenças da parede abdominal (herpes zoster, hematoma de reto abdominal etc.) e manifestações 7 abdominais de doenças sistêmicas (lúpus, diabetes mellitus, arterites, dentre outras). De forma geral, o primeiro objetivo, na investigação das causas de dor abdominal aguda no Pronto Atendimento, é afastar a possibilidade de uma situação catastrófica que pode colocar em risco a vida do paciente.19,20,21 TRATAMENTO E COMPLICAÇÕES O tratamento da apendicite é cirúrgico na maioria dos casos. Diagnósticos precoces e precisos possibilitam ao cirurgião realizar procedimentos de exérese do apêndice com incisões específicas no quadrante inferior direito ou por videolaparoscopia. Diagnósticos em fase mais adiantada da patologia ou na possibilidade de outras afecções podem exigir do cirurgião incisões maiores, para exploração da cavidade abdominal, para tratar complicações, como peritonite e coleções purulentas.6,4 A complicação mais comum após apendicectomia é a infecção, seja na ferida operatória ou no abscesso intra-abdominal. Ambos ocorrem geralmente em pacientes com apendicite perfurada, fato raro na apendicite simples não complicada.6 8 REFERÊNCIAS 1. Seal A. Appendicitis: a historical review. Can J Surg. 24: 427-33, 1981. 2. Shepherd JA. Acute appendicitis: a historical survey. Lancet. 2: 299-302, 1954. 3. Ellis H. The appendicecal abscess of Edward VII. In: Edwards J, Holland B. (Eds). Famous Operations. Media, PA: Harwal Publishing CO. 1984; 109-16. 4. Semm K. Endoscopic appendectomy. Endoscopy. 15: 59-64, 1983. 5. Wakeley CP. The position of the vermiforme appendix as ascertained by an analysis of 10.000 cases. J Anat.67: 277-83, 1993. 6. Jaffe BM, Berger DH: The appendix. In Schwartz's Principles of Surgery. 9th edition. Edited by Brunicardi FC, Andersen DK, Billiar TR, Dunn DLHunter JG, Matthews JB, Pollock RE. New York: McGraw-Hill; 2010:1073-1089. 7. Silva, A L. Apendicite aguda. In: López, M. Emergencias médicas, 5 ed. cap. 37. Ed Guanabara Koogan, Rio de Janeiro, 1989. pg 500-506. 8. Freitas RG, Pitombo MB, Maya MCA, Leal PRF. Apendicite Aguda. Revista do Hospital Universitário Pedro Ernest. 2009; 8(1):38-51. 9. Anderson RE. Meta-analysis of the clinical and laboratory diagnosis of appendicitis. Br J Surg.91(1):2837, 2004. 10. Lee SL, Walsh AJ, Ho HS Computed tomography and ultrasonography do not improve and may delay the diagnosis and treatment of acute appendicitis. Arch Surg.136(5):556-562, 2001. 11. Liu CC, Lu CL, Yen DH, Chern CH, Wang LM, Lee CH Diagnosis of appendicitis in the ED: comparison of surgical and nonsurgical residents. Am J Emerg Med.19(2):109-112, 2001. 12. Drake FT, Mottey NE, Farrokhi ET, Florence MG, Johnson MG, Mock C, Steele SR, Thirlby RC, Flum DR Time to appendectomy and risk of perforation in acute appendicitis. JAMA Surg. 149(8):837-844, 2014. 13. Goulart RN. Achados principais de exames laboratoriais no diagnóstico de apendicite aguda: uma avaliação prospectiva. ABCD, Arq. Bras. Cir. Dig. 25(2): 88-90, 2012. 14. Murta EFC, Tiveron FS, Barcelos ACM, Manfrin A. Análise retrospectiva de 287 casos de abdome agudo em ginecologia e obstetrícia. Rev. Col. Bras. Cir., Rio de Janeiro, 28(1):44-47, 2001. 15. Petroianu A. Albert LR, Indelicato ZAC. Importância do sinal radiológico de acúmulo fecal no ceco para diagnóstico diferencial de Apendicite aguda. Acta Med Port. 20:151-156, 2007. 16. Torres OJM, Lins AAL, Nunes PMS, Corrêa FCF, Junior, Castro FC. Avaliação ultra-sonográfica da apendicite aguda. Rev. Col. Bras. Cir.28 (1):39-43, 2001. 9 17. Febronio EM, Rosas GQ, D’Ippolito G. Doença inflamatória pélvica aguda: ensaio iconográfico com enfoque em achados de tomografia computadorizada e ressonância magnética. Radiol Bras. 45(6):345–350, 2012. 18. Borges PSGN, Lima MC, Neto G HF. Validação do escore de Alvarado no diagnóstico de apendicite aguda em crianças e adolescentes no Instituto Materno Infantilde Pernbambuco. Rev Bras Saude Matern Infant 3(4):439-445, 2003. 19. Kamin RA, Nowicki TA, Courtney DS, Powers RD. Pearls and pitfalls in the emergency department evaluation of abdominal pain. Emerg Med Clin N Am. 21(1): 61–72, 2003. 20. Dang C, Aguillera P, Dang A, Salem L. Acute abdominal pain: four classifications can guide assessment and management. Geriatrics. March 57(3): 30-42, 2002. 21. Gerhardt RT, Nelson BK, Keenan S, Kernan L, Mackersie A, Lane S.Derivation of a clinical guideline for the assessment of nonspecific abdominal pain: the Guideline for Abdominal Pain in the ED Setting (GAPEDS) phase I Study. Am J Emerg Med. 23(6): 709-717, 2005. 10
Baixar