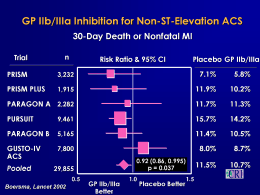
Silva et al. Aterotrombose e antiplaquetários Ar tigo de Revisão Artigo Rev Bras Cardiol. 2013;26(3):221-30 maio/junho Artigo de Revisão Aterotrombose e antiagregantes plaquetários Atherothrombosis and antiplatelet drugs 2 Marcos Vinicius Ferreira Silva, Karine Silvestre Ferreira, Cristina de Mello Gomide Loures, Luci Maria Sant'Ana Dusse, Lauro Mello Vieira, Arthur Gonçalves Assini, Josianne Nicácio Silveira, Maria das Graças Carvalho Resumo Abstract A aterotrombose é uma doença do sistema circulatório cujas manifestações clínicas mais significativas (infarto do miocárdio e acidente vascular encefálico) representam atualmente as principais causas de mortalidade, com expectativa de que sua incidência aumente nos próximos anos. O uso clínico de antiagregantes plaquetários encontra-se firmemente consolidado como terapia de escolha na prevenção primária e secundária de eventos clínicos relacionados à aterotrombose. A presente revisão tem como objetivo realizar uma descrição dos aspectos gerais da aterotrombose e dos principais fármacos antiagregantes plaquetários, com uma descrição breve de seus aspectos farmacodinâmicos e farmacocinéticos. Atherothrombosis is a circulatory system disease whose most significant clinical manifestations (myocardial infarction and stroke) are today the leading causes of death worldwide, expected to increase over the coming years. The clinical use of antiplatelet agents is firmly established as the therapy of choice in primary and secondary prevention of clinical events related to atherothrombosis. This review offers a description of the general aspects of atherothrombosis and the main antiplatelet drugs, with a brief outline of their pharmacodynamic and pharmacokinetic aspects. Palavras-chave: Aterotrombose; Doenças cardiovasculares; Inibidores da agregação de plaquetas Keywords: Atherothrombosis; Cardiovascular diseases; Platelet aggregation inhibitors Introdução morrerão anualmente somente devido a complicações cardiovasculares2. A aterotrombose se associa a uma série de complicações, sendo as mais importantes a doença arterial coronariana (DAC), cujas principais manifestações são a angina instável e o infarto agudo do miocárdio, com ou sem elevação do segmento ST; o acidente vascular encefálico isquêmico (AVEi) e o ataque isquêmico transitório, além da doença arterial obstrutiva periférica (DAOP)1. Estima-se que 17,3 milhões de pessoas tenham morrido devido às doenças cardiovasculares (DCV) em 2008, sendo 80 % dessas mortes em países de baixa e média renda. Segundo as projeções, em 2030 cerca de 23,6 milhões de pessoas Desse modo, torna-se relevante um maior entendimento sobre as doenças aterotrombóticas e o uso de antiagregantes plaquetários, medicamentos largamente utilizados na prevenção primária e secundária de tais doenças, seus benefícios e possíveis complicações, principalmente face à perspectiva do envelhecimento da população. Conclui-se que este assunto deve receber dos profissionais especializados na área especial atenção, e cuidados devem ser dispensados aos pacientes para que se atinjam melhores resultados com essa terapêutica tão amplamente utilizada. Departamento de Análises Clínicas e Toxicológicas - Faculdade de Farmácia - Universidade Federal de Minas Gerais (UFMG) - Belo Horizonte, MG - Brasil Correspondência: Marcos Vinícius Ferreira Silva E-mail: [email protected] Rua Ciro Vaz de Melo, 514 ap. 4 - Dona Clara - 31255-840 - Belo Horizonte, MG - Brasil Recebido em: 08/11/2012 | Aceito em: 17/04/2013 221 Rev Bras Cardiol. 2013;26(3):221-30 maio/junho Os fatores de risco para as doenças aterotrombóticas incluem os fatores genéticos e os adquiridos. Relatos da literatura citam alguns fatores de risco genéticos: fator V Leiden3, mutação no gene da protrombina4, mutações nos genes da antitrombina, proteína C e proteína S5 e as mutações nos genes das enzimas 5,10-metilenotetrahidrofolato redutase (5,10-MTHFR) e cistationina β-sintetase (CBS)6, embora todos esses fatores de risco estejam mais bem estabelecidos para trombose venosa. Já os principais fatores de risco adquiridos são: hipertensão7, dislipidemias8, diabetes mellitus9, tabagismo10 e obesidade11. A ocorrência de doenças aterotrombóticas relaciona-se à existência prévia de lesões ateroscleróticas, que se iniciam por um processo crônico de injúria ao endotélio arterial podendo ter diversas origens, incluindo as forças de cisalhamento que se encontram aumentadas na hipertensão, a hipercolesterolemia, a presença de produtos de glicação avançada (AGE) no diabetes mellitus, tabagismo, presença de complexos imunes e infecções. A disfunção/lesão endotelial leva ao aumento de permeabilidade, que favorece o processo de passagem de LDL (lipoproteína de baixa densidade) da luz vascular para a íntima12. As partículas de LDL acumuladas no espaço subendotelial interagem com elementos lá presentes, como proteoglicanos (especialmente o sulfato de dermatano e o sulfato de condroitino) que estimulam sua modificação (agregação, glicosilação, proteólise enzimática e principalmente oxidação) aumentando sua aterogenicidade e sua retenção na íntima arterial. A LDL moderadamente oxidada leva ao recrutamento de monócitos para o local da lesão, através da indução da expressão de fatores de adesão, as glicoproteínas ICAM-1 (molécula de adesão intercelular-1) e VCAM-1 (molécula de adesão vascular-1) na superfície das células endoteliais. Após a adesão dos monócitos à parede vascular, outras moléculas específicas como a proteína quimiotática de monócitos-1 e o fator estimulador de colônia de monócitos atraem-nos ao espaço subendotelial onde se diferenciam em macrófagos1,12-14. Os macrófagos podem converter a LDL moderadamente oxidada em LDL altamente oxidada, que se liga a receptores do tipo scavenger nos macrófagos e entra nas células, convertendo-os em células espumosas que, após se saturarem com lipídeos, podem liberar diversos tipos de produtos, incluindo colesterol (esterificado e oxidado) acentuando o processo de dano endotelial e participando assim no processo de evolução da lesão aterosclerótica. As alterações no endotélio podem ainda levar à interação das plaquetas com a parede vascular e à liberação do fator de crescimento derivado das plaquetas (PDGF), que estimula as células musculares lisas da artéria a sintetizar matriz extracelular13. 222 Silva et al. Aterotrombose e antiplaquetários Ar tigo de Revisão Artigo Recentemente, identificou-se importante papel da netrina-1 no processo de formação da placa aterosclerótica. Observou-se que essa proteína envolvida no desenvolvimento neuronal e expressa em diversos tipos celulares, inclusive células endoteliais e macrófagos, tem função inibitória sobre a migração de leucócitos. A expressão da netrina-1 pelas células espumosas aprisionadas no interior da placa tem efeito inibitório sobre sua egressão do interior da mesma. Adicionalmente, a netrina-1 também é fator de quimiotaxia para células musculares lisas que, ao serem atraídas para o interior da lesão aterosclerótica, levam ao espessamento da íntima arterial e ao crescimento da placa. O efeito da netrina-1 na inibição de emigração de macrófagos da placa aterosclerótica tem sido amplamente estudado como possível alvo terapêutico para a redução de tal tipo de lesão15. Sabe-se atualmente que tanto a imunidade celular quanto a imunidade humoral estão intimamente ligadas à patogênese das lesões ateroscleróticas. Observa-se que linfócitos T são reativos à forma oxidada da LDL, e que esses linfócitos reativos exibem fenótipo Th1, produzindo e liberando citocinas pró-inflamatórias (interferon-γ, IL-1, IL-12, IL-15, IL-18, e TNF). Observa-se também que nas placas ateroscleróticas, há um desequilíbrio entre o número de células Th1 e Th2, já que há um baixo número de células Th2, acompanhado por aumento da quantidade de células Th1. A imunidade humoral também é importante na patogênese da aterosclerose. Anticorpos IgG e IgM contra a LDL oxidada são encontradas no plasma, formando imunocomplexos presentes na placa aterosclerótica. Tais anticorpos são associados à progressão e extensão da aterosclerose e devem, portanto, ser considerados fator de risco para doença coronariana16. A maior parte dos eventos cardiovasculares de origem arterial deve-se ao rompimento de placas ateroscleróticas, causada pela ruptura da capa fibrosa, formação de trombo sobreposto à lesão e consequente oclusão arterial. São placas mais vulneráveis à ruptura aquelas que apresentam certas características específicas (Figura 1), como a presença de inflamação ativa, capa fibrosa fina com grande núcleo lipídico, desnudamento endotelial com consequente agregação plaquetária, hemorragia no interior da placa, dentre outros17. Antiagregantes plaquetários As plaquetas desempenham um papel essencial na patogênese das doenças aterotrombóticas, justificando a utilização de fármacos antiagregantes plaquetários na prevenção, tanto primária quanto secundária, de eventos aterotrombóticos. A Figura 2 resume brevemente os alvos farmacológicos dos principais antiagregantes plaquetários disponíveis: Silva et al. Aterotrombose e antiplaquetários Ar tigo de Revisão Artigo Rev Bras Cardiol. 2013;26(3):221-30 maio/junho Figura 1 Comparação entre as placas estável e instável Adaptado de van Lammeren17 Figura 2 Receptores dos principais antiagregantes plaquetários TXA2R: receptor de tromboxano A2 ; PAR-1: receptor de protease ativada 1; P2Y 12: receptor de ADP; GPIIb /IIIa: Glicoproteína II b/IIIa - receptor de fibrinogênio/fibronectina. Fonte: Mackman47 223 Rev Bras Cardiol. 2013;26(3):221-30 maio/junho Á cido acetilsalicílico (AAS) O mecanismo de ação do ácido acetilsalicílico (AAS) baseia-se na inativação permanente das isoenzimas ciclooxigenase 1 e 2 (COX-1 e COX-2). Essas isoenzimas catalisam a conversão do ácido araquidônico (derivado dos fosfolipídeos da membrana celular via conversão desses fosfolipídeos pela fosfolipase A 2) em prostaglandina H2 (PGH2). A PGH 2 é um intermediário biossintético instável, que dá origem, através de diversas isomerases, a uma série de prostanoides bioativos, incluindo o tromboxano A2 (TXA2) e prostaciclina (PGI2)17,18. Inicialmente, o AAS se liga a um resíduo de arginina na posição 120, um sítio de ligação comum a todos os anti-inflamatórios não esteroides. A seguir, acetila irreversivelmente um resíduo de serina (na posição 529 na COX-1 e na posição 516 na COX-2), prevenindo o acesso do ácido araquidônico ao sítio catalítico da enzima. O AAS possui uma afinidade muito maior pela COX-1 que pela COX-2, o que explica a necessidade de doses maiores para a atividade anti-inflamatória e analgésica do AAS (uma vez que a maioria dos mediadores inflamatórios e associados à dor é produzida via COX-2), se comparadas às doses necessárias à ação antiplaquetária18. As plaquetas maduras expressam apenas COX-1, enquanto o endotélio vascular é capaz de expressar tanto COX-1 quanto COX-2. Plaquetas e endotélio vascular produzem primariamente TXA 2 e PGI2, respectivamente, sendo o TXA 2 sintetizado e produzido pelas plaquetas em resposta a uma série de estímulos, como a presença de colágeno, trombina e ADP, induzindo a agregação plaquetária através do receptor de TXA2 acoplado à proteína G. A ligação do TXA2 a seu receptor na superfície das plaquetas leva a uma cascata que culmina na ativação da integrina de membrana αIIbβ3 (também chamada glicoproteína GPIIb/IIIa), que auxilia no processo de agregação entre as plaquetas. O TXA2 apresenta, portanto, uma função na amplificação da resposta da plaqueta a diversos agonistas, além de ser um potente vasoconstritor e pró-aterogênico. A PGI 2, por outro lado, inibe a agregação plaquetária, induz à vasodilatação, inibe a proliferação de células musculares lisas vasculares e protege o miocárdio contra estresse oxidativo, sendo, portanto, antiaterogênica. Devido à menor sensibilidade da COX-2 ao AAS, em doses baixas, não são observados efeitos decorrentes da inibição da COX-2 endotelial, como hipertensão, redução da função renal ou interferência na ação de fármacos diuréticos ou inibidores da enzima conversora de angiotensina18. A absorção do AAS ocorre principalmente no estômago e porções superiores do intestino delgado, por meio 224 Silva et al. Aterotrombose e antiplaquetários Ar tigo de Revisão Artigo de difusão passiva pelas membranas gastrintestinais. Após a absorção, o AAS entra em contato com as plaquetas na circulação portal, onde o fármaco apresenta concentrações muito mais elevadas que na circulação sistêmica. Embora o tempo de meia-vida do AAS varie de 15-20 minutos, o efeito antiplaquetário dura toda a vida útil da plaqueta, visto que a inibição da COX pelo fármaco é irreversível e, uma vez que as plaquetas são anucleadas, esse efeito pode ser revertido apenas pela geração de novas plaquetas. Formulações de liberação controlada têm se mostrado úteis para se reduzir a biodisponibilidade sistêmica, evitando assim os efeitos deletérios resultantes da inibição da produção de PGI2 e PGE2, cuja principal manifestação é o sangramento gastrintestinal, visto que essas prostaglandinas atuam reduzindo a secreção ácida no estômago e estimulando a formação de muco protetor. Além disso, ao atingir a circulação sistêmica, o fármaco inibe a COX-2 das células endoteliais, levando à redução nos níveis de PGI2, favorecendo a agregação plaquetária19-21. Observa-se que ocorre um fenômeno de baixa responsividade ao tratamento com AAS em alguns indivíduos, fenômeno esse conhecido como "resistência ao AAS" ou "falha ao AAS". A resistência ao AAS pode ser definida como22: • falha do AAS em prevenir eventos cardiovasculares associados à oclusão vascular – também chamada de resistência clínica ao AAS, ou mais corretamente, falha do tratamento. Ocorre principalmente porque muitos outros processos que não são inibidos pelo AAS também levam à agregação plaquetária. • falha do AAS em prevenir a atividade plaquetária in vivo e in vitro – terminologia usada em trabalhos que avaliam a agregação plaquetária por meio da determinação do tempo de sangramento e da agregometria por transmissão de luz. • falha do AAS em inibir a produção de TXA2 – utilizado principalmente quando o foco do trabalho é a resposta farmacológica ao tratamento com AAS. A influência do AAS na produção de TXA 2 é mensurada pela dosagem dos níveis plasmáticos de tromboxano B 2 (TXB 2), um metabólito estável do tromboxano A 2, ou da dosagem dos níveis urinários de 11-dihidrotromboxano B2 (11-dhTXB2), formado pela biotransformação do TXB223. São reconhecidos vários fatores que levam à resistência ao AAS, sendo os principais mecanismos22: • Reduzida biodisponibilidade do AAS; • Competição do AAS com outros anti-inflamatórios não esteroides, como o ibuprofeno, pelo sítio de ligação (Ser529) à COX-1; • Renovação acelerada das plaquetas, introduzindo plaquetas não inibidas na circulação; Silva et al. Aterotrombose e antiplaquetários Ar tigo de Revisão Artigo • Produção de TXA2 pela COX-2 insensível ao AAS em plaquetas recém-formadas; • Presença teórica de uma variante da COX-1 pouco sensível à inibição pelo AAS. A resistência ao AAS é um fenômeno também associado a diversos fatores como obesidade e controle glicêmico inadequado24. Tienopiridinas A agregação plaquetária é um processo que depende da interação de diversos agonistas solúveis com seus respectivos receptores. Os fármacos da classe das tienopiridinas atuam inibindo a agregação plaquetária através da inibição seletiva e irreversível dos receptores de ADP, chamados receptores P2Y. As plaquetas apresentam dois subtipos de receptores P2Y: o receptor P2Y1, que se acopla à proteína Gq e, após ser ativado pelo ADP, leva a uma mudança de forma da plaqueta e agregação rápida e reversível; e o receptor P2Y12, acoplado à proteína Gi, que, após ser ativado, inibe a adenilclicase, resultando em redução dos níveis de AMPc, com consequente amplificação da resposta plaquetária, com estabilização dos agregados e secreção dos conteúdos dos grânulos plaquetários. Embora a ativação de ambos os receptores seja necessária para a agregação plaquetária, o receptor P2Y12 é considerado o principal receptor de ADP e, devido à sua expressão mais restrita, tem se tornado um alvo terapêutico muito interessante para a terapia antiplaquetária25,26. A utilização do clopidogrel em terapia combinada com o AAS foi alvo de diversos ensaios clínicos. A metaanálise de Helton et al.27, envolvendo cinco desses ensaios, evidencia a eficácia da terapia combinada em comparação à monoterapia com AAS. Os ensaios utilizados foram: CURE (Clopidogrel in Unstable Angina to Prevent Recurrent Events), CREDO (Clopidogrel for the Reduction of Events During Observation), CLARITY-TIMI 28 (Clopidogrel as Adjunctive Reperfusion Therapy-Thrombolysis in Myocardial Infarction 28), COMMIT (Clopidogrel and Metoprolol in Myocardial Infarction Trial) e CHARISMA (Clopidogrel for High Atherothrombotic Risk and Ischemic Stabilization, Management and Avoidance). Como resultado, a mortalidade nos pacientes em terapia combinada foi 6,3 % vs. 6,7 % nos pacientes que usavam apenas AAS (p=0,026). A incidência de infarto do miocárdio e AVE foi 2,7 % vs. 3,3 % (p<0,0001) e 1,2 % vs. 1,4 % (p=0,002), respectivamente27. Ticlopidina A ticlopidina é um pró-fármaco que sofre metabolização hepática pelas enzimas do citocromo P450, dando origem a no mínimo 13 metabólitos, sendo a maioria inativa. Apenas um metabólito apresenta atividade Rev Bras Cardiol. 2013;26(3):221-30 maio/junho antiplaquetária por meio da inibição irreversível do receptor P2Y1228. Usualmente, administra-se a ticlopidina por via oral, na dose de 250 mg duas vezes ao dia. A absorção da ticlopidina é rápida, e sua biodisponibilidade é de cerca de 90 %, sendo a concentração plasmática máxima atingida após 1-3 horas de uma dose oral de 250 mg. Após 2-3 semanas de administração de ticlopidina duas vezes ao dia, as concentrações plasmáticas do fármaco praticamente triplicam, devido à sua acumulação. A meia-vida de eliminação da ticlopidina é de 24-36 horas após uma dose oral de 250 mg, e de até 96 horas após um regime de 14 dias de doses repetidas. A ticlopidina apresenta efeito antiplaquetário retardado, sendo que o nível máximo de inibição da agregação plaquetária só é observado dentro de 8-11 dias, o que a torna inadequada quando é necessário um efeito antiplaquetário imediato26,29. A ticlopidina tem caído em desuso devido à sua associação a reações adversas graves e potencialmente fatais, como neutropenia grave e púrpura trombocitopênica trombótica26,29. Clopidogrel O clopidogrel, assim como a ticlopidina, sofre metabolização hepática pelas enzimas do citocromo P450, em especial CYP2C19 e CYP3A4/5, dando origem após duas etapas a um metabólito ativo denominado SR26334, que possui meia-vida relativamente curta (cerca de oito horas). Apenas concentrações plasmáticas baixíssimas, da ordem de 1 ng/mL são encontradas após a administração de doses usuais do fármaco. O metabólito ativo inibe irreversivelmente o receptor de ADP P2Y12 através da formação de uma ligação dissulfeto com um resíduo de cisteína no receptor, inibindo assim a ativação e agregação plaquetária26. Usualmente, administra-se o clopidogrel com uma dose de ataque de 300 mg, seguido de dose de manutenção de 75 mg/dia. Cerca de 4-5 horas após a administração da dose de ataque, a atividade plaquetária é inibida em até 30 %, atingindo um estado de equilíbrio de 40-50 % de inibição com a administração diária da dose de manutenção. A inibição da atividade plaquetária pelo clopidogrel é dependente da dose, mas não há relação de proporcionalidade. Observa-se que, com uma dose de ataque de 600 mg, a inibição máxima da atividade plaquetária é atingida mais cedo, em torno de 2-3 horas após a administração do fármaco, e é também mais intensa, com redução adicional de 10-15 % em relação à dose de 300 mg. Na maioria dos pacientes, não há ganhos significativos com doses de ataque acima de 600 mg28,30. 225 Rev Bras Cardiol. 2013;26(3):221-30 maio/junho A eficácia do tratamento com clopidogrel apresenta grande variabilidade interindividual em relação à inibição da agregação plaquetária, podendo ocorrer baixa responsividade ao tratamento com esse fármaco em situações nas quais a terapia está sendo corretamente seguida. A resistência ao clopidogrel pode ter diversas origens, sendo as mais importantes: • Polimorfismos nos genes que codificam enzimas do citocromo P450, principalmente a CYP2C19, levando à redução na biotransformação do clopidogrel em seu metabólito ativo, ocasionando menor responsividade do indivíduo às doses usuais do fármaco. Não foram relatados polimorfismos nos genes do receptor P2Y 12 que levem à resistência ao clopidogrel 31,32. • Interações farmacológicas, principalmente com fármacos da classe dos inibidores da bomba de prótons (principalmente o omeprazol) que também são metabolizados pela CYP2C19, resultando na deficiência da formação do metabólito ativo do clopidogrel, causando redução em seu efeito antiplaquetário. Também a atorvastatina, um fármaco hipolipemiante da classe das estatinas, pode levar à baixa responsividade do tratamento com clopidogrel, uma vez que ambos possuem a enzima CYP3A4 em suas respectivas vias de biotransformação, e a atividade dessa enzima pode ser inibida pela atorvastatina33. Prasugrel O prasugrel é uma tienopiridina de terceira geração, hidrolisada no trato gastrintestinal, dando origem a um metabólito intermediário que é então biotransformado pelas enzimas hepáticas do citocromo P450 em única etapa, dando origem ao metabólito ativo que se liga irreversivelmente ao receptor P2Y12. Após a administração de dose de ataque de 60 mg de prasugrel, uma inibição máxima da ativação plaquetária (da ordem de 60-70 %) é obtida em 2-4 horas. Durante o tratamento de manutenção com 10 mg diárias do fármaco, atinge-se estado de equilíbrio com cerca de 50 % de inibição da atividade plaquetária28. A rota de ativação in vivo do prasugrel explica a menor dependência em relação a enzimas do citocromo P450 para a eficácia do tratamento com esse fármaco34. Suas principais vantagens em relação ao clopidogrel são a instalação rápida da atividade antiplaquetária, a maior inibição da agregação plaquetária proporcionada pelas doses usuais e a possibilidade de utilização em casos de baixa responsividade ao clopidogrel, visto que os mesmos são causados por fatores que afetam determinadas enzimas do citocromo P450 e que não interferem na farmacocinética do prasugrel35. 226 Silva et al. Aterotrombose e antiplaquetários Ar tigo de Revisão Artigo O prasugrel foi comparado ao clopidogrel quanto à eficácia e à segurança pelo ensaio TRITON-TIMI 38 (Trial to Assess Improvement in Therapeutic Outcomes by Optimizing Platelet Inhibition with Prasugrel-Thrombolysis in Myocardial Infarction), um ensaio clínico randomizado, duplo-cego, de fase III. Nesse ensaio ficou constatada a maior capacidade do prasugrel em reduzir o risco de ocorrência dos desfechos primários do estudo (infarto agudo do miocárdio não fatal, AVE não fatal e morte por doença cardiovascular). Nos pacientes tratados com prasugrel (10 mg/dia), a incidência de desfechos primários foi 9,9 % vs. 12,1 % nos tratados com clopidogrel (75 mg/dia) (p<0,001). Verificou-se ainda que o prasugrel foi responsável pela redução na incidência de trombose associada à presença de próteses expansíveis (stents) (1,1 % vs. 2,4 %, p<0,001)36. Já o ensaio TRILOGY-ACS (Targeted Platelet Inhibition to Clarify the Optimal Strategy to Medically Manage Acute Coronary Syndromes)37 não encontrou diferenças significativas entre as eficácias de prasugrel e clopidogrel (13,9 % vs. 16 % de ocorrência dos desfechos primários, p=0,21), indicando que os dois fármacos não apresentam diferença de eficácia em pacientes com angina instável e infarto miocárdico sem elevação do segmento ST37. Ticagrelor, cangrelor e elinogrel O ticagrelor, o cangrelor e o elinogrel são análogos do ADP que inibem diretamente (sem a necessidade de conversão in vivo) e reversivelmente os receptores P2Y1235. O ticagrelor foi aprovado recentemente para uso clínico, tendo sido encontrada eficácia superior ao clopidogrel na prevenção de infarto miocárdico, AVE ou morte por fatores cardiovasculares em pacientes com síndrome coronariana aguda. Segundo o ensaio PLATO (PLATelet inhibition and patient Outcomes)38, a incidência desses eventos foi 9,8 % nos usuários de ticagrelor vs. 11,7 % nos usuários de clopidogrel (p<0,001). Recomenda-se como posologia do ticagrelor a utilização de dose de ataque de 180 mg, seguida por doses de manutenção de 90 mg, duas vezes ao dia38. O cangrelor, por possuir baixa biodisponibilidade por via oral, é administrado por via endovenosa, resultando em rápida instalação do efeito inibitório (atingindo o pico 15 minutos após a administração do fármaco e o estado de equilíbrio em 30 minutos após o início da infusão). A inibição da atividade plaquetária decai aos níveis anteriores ao tratamento cerca de 1 hora após o término da infusão39. O elinogrel é um agente antiplaquetário que pode ser administrado tanto por via endovenosa quanto por via oral, característica interessante quando se deseja um rápido início de ação pela administração Silva et al. Aterotrombose e antiplaquetários Ar tigo de Revisão Artigo endovenosa e uma sutil transição para a terapia por via oral. Esse fármaco ainda está em fase de estudos clínicos, nos quais se tem observado uma maior inibição da agregação plaquetária induzida por ADP se comparado ao clopidogrel35,39. As diretrizes da Sociedade Europeia de Cardiologia para síndrome coronariana aguda sem supra de ST (ESC Guidelines for the Management of Acute Coronary Syndromes in Patients Presenting without Persistent ST-Segment Elevation)40 recomendam a adição de um dos inibidores do receptor P2Y12 à terapia com AAS sempre que possível, sendo o clopidogrel um fármaco de terceira escolha, reservado para os casos em que não seja possível a administração de prasugrel e ticagrelor40. Inibidores da GPIIB/IIIA Diversas vias podem levar à agregação plaquetária, tornando a eficácia clínica do AAS e das tienopiridinas apenas parcial, uma vez que esses fármacos modulam a agregação mediada por TXA2 ou ADP sem afetar a agregação induzida por outros agonistas como a trombina. A ativação da glicoproteína IIb/IIIa (GPIIb/IIIa), uma integrina da membrana plaquetária, representa a via final comum do processo de agregação das plaquetas, representando um alvo terapêutico de grande interesse. Sendo assim, foram desenvolvidos os inibidores da GPIIb/IIIa, fármacos que inibem a ligação do fibrinogênio, fator de von Willebrand (FvW) e outros possíveis agonistas à GPIIb/IIIa ativada29. Os representantes dessa categoria atualmente disponíveis para uso clínico são: • Abciximab (um fragmento Fab de anticorpo monoclonal quimérico (rato/humano) dirigido contra a GPII b /III a ). Após a administração do fármaco, o anticorpo se liga aos receptores inibindo a agregação plaquetária até 18-24 horas após a interrupção da infusão. A posologia recomendada para o abciximab é a administração endovenosa em forma de bolus de 0,25 mg/kg, seguida por uma infusão de 0,125 mg/kg/min, por 12 horas ou mais41. • Eptifibatide (um heptapeptídeo cíclico unido por ligações dissulfeto). Os estudos farmacocinéticos indicam que o eptifibatide, após a injeção de bolus de 135 µg/kg via endovenosa, atinge um pico plasmático de 879±251 ng/mL após 5 minutos, com uma meia-vida de 1,1±0,17 horas29. • Tirofiban (um derivado não peptídeo da tirosina). Quando administrado a 0,15 mg/kg/min por quatro horas, o tirofiban produz 97 % de inibição da agregação plaquetária mediada por ADP, com um aumento de 2,5 vezes no tempo de sangramento. O tirofiban apresenta meia-vida plasmática de 1,6 hora e é excretado Rev Bras Cardiol. 2013;26(3):221-30 maio/junho inalteradamente pelas vias renal e biliar. Após o fim da infusão, estima-se que a agregação plaquetária comece a retornar ao normal dentro de 1,5 hora29. Segundo a Diretriz Europeia para síndrome coronariana aguda sem supra de ST 40, o uso de inibidores da GP IIb/IIIa é recomendado em pacientes já submetidos à terapia dupla (AAS+ inibidor P2Y12) em pacientes submetidos a angioplastia coronariana de alto risco (com troponina elevada, trombo visível) se o risco de sangramento é baixo. Eptifibatide ou tirofiban podem ser administrados em conjunto com o AAS antes da angioplastia coronariana em pacientes que não utilizaram fármacos inibidores do receptor P2Y12. Em pacientes de alto risco, recomenda-se administrar eptifibatide ou tirofiban em adição à terapia dupla se há um processo isquêmico em andamento e o risco hemorrágico é baixo40. Inibidores da fosfodiesterase Os principais representantes dessa classe são o dipiridamol e o cilostazol. O dipiridamol é um agente antiagregante plaquetário e vasodilatador, capaz de inibir a agregação plaquetária através do aumento do nível de AMPc intracelular, o qual pode ser obtido através da inibição da fosfodiesterase (PDE), enzima responsável por degradar o AMPc e pela diminuição da captação de adenosina, que atua nos receptores A 2 estimulando a adenilciclase plaquetária. O dipiridamol tem sido empregado nas doses orais de 300-400 mg/dia, sendo depurado através de biotransformação hepática, com meia-vida de eliminação de 10 horas. A biodisponibilidade do dipiridamol é extremamente variável (27-88 %), o que exigiu o desenvolvimento de formulações de liberação controlada de dipiridamol que aumentaram a biodisponibilidade do fármaco e tornaram-nas mais previsíveis42,43. Estudos recentes têm avaliado a eficácia de formulações contendo doses baixas de AAS associadas ao dipiridamol em liberação controlada. A associação dos dois fármacos parece levar a efeito protetor. O segundo estudo European Stroke Prevention Study (ESPS-2) 44 concluiu que o uso dessa associação reduz o risco de AVE em 23 % e de infarto miocárdico em 20 %, se comparado ao AAS isolado 44. O cilostazol é um inibidor reversível da fosfodiesterase tipo III, com ações antiagregante plaquetária e vasodilatadora, além de ser capaz de reduzir a proliferação de células musculares lisas vasculares. Associado ao AAS e ao clopidogrel, na posologia de 100 mg duas vezes ao dia, o cilostazol parece potencializar a inibição da agregação plaquetária43. 227 Silva et al. Aterotrombose e antiplaquetários Ar tigo de Revisão Artigo Rev Bras Cardiol. 2013;26(3):221-30 maio/junho Antagonistas do receptor de trombina A trombina gerada pela cascata da coagulação é potente ativador das plaquetas através de sua ação em receptores plaquetários acoplados à proteína G, chamados receptores ativados por protease (PAR-1 e PAR-4). O PAR-1 possui afinidade 10-100 vezes maior pela trombina que o PAR-4, justificando sua escolha sobre o PAR-4 como alvo terapêutico. Os antagonistas do PAR-1, representados pelo vorapaxar e pelo atopaxar, inibem a agregação plaquetária dependente de trombina por impedir a ligação da mesma a seus receptores plaquetários35. Após a administração por via oral, o vorapaxar é rapidamente absorvido, sendo o pico da atividade antiplaquetária atingida dentro de 1-2 horas. A excreção do vorapaxar é principalmente por via fecal, sendo extremamente lenta, com uma meia-vida de eliminação de 159-311 horas, inibindo a função plaquetária até quatro semanas após a interrupção do tratamento. Os ensaios clínicos de fase 1 demonstraram que a posologia mais adequada do vorapaxar é dose de ataque de 40 mg, seguida por doses de manutenção de 2,5 mg, uma vez ao dia. Dois estudos de fase 3 que buscavam avaliar a eficácia e a segurança do vorapaxar sofreram alterações recentes, devido ao aumento de risco de hemorragia intracranial em pacientes com histórico de AVE isquêmico, levando à retirada de tais pacientes do estudo TRA-2ºP-TMI 50 (Thrombin Receptor Antagonist in the Prevention of Atherothrombotic Ischemic Events-TMI 50) e ao fim do estudo TRA-CER (Thrombin Receptor Antagonist for Clinical Event Reduction in Coronary Syndrome)45,46. Os resultados dos estudos clínicos envolvendo o atopaxar foram considerados satisfatórios o suficiente para se iniciar os ensaios de fase 3. No entanto, o aumento na incidência de sangramentos, disfunção hepática, prolongamento do intervalo QT e a falta de evidências sobre a relação entre a dose e a eficácia e o risco de sangramentos podem ser fatores que dificultem a utilização clínica desse fármaco35. Face à frequência e gravidade das doenças aterotrombóticas e em consonância com a necessidade de adoção de medidas terapêuticas de prevenção primária e secundária, deve-se envidar esforços substanciais na busca de novos antiagregantes plaquetários e/ou de novos protocolos de tratamento envolvendo dupla-antiagregação, que possam trazer maiores benefícios à população no sentido de se evitar manifestações aterotrombóticas sem, todavia, predispor a eventos hemorrágicos. 228 Agradecimentos Luci Maria Dusse e Maria das Graças Carvalho agradecem ao CNPq pela bolsa de produtividade em pesquisa. Potencial Conflito de Interesses Declaro não haver conflitos de interesses pertinentes. Fontes de Financiamento O presente estudo não teve fontes de financiamento externas. Vinculação Acadêmica Este artigo representa parte do Trabalho de Conclusão de Curso (TCC) de graduação em Farmácia de Marcos Vinicius Ferreira Silva pela Universidade Federal de Minas Gerais. Referências 1. Vi l e s - G o n z a l e z J F, F u s t e r V, B a d i m o n J J . Atherothrombosis: a widespread disease with unpredictable and life-threatening consequences. Eur Heart J. 2004;25(14):1197-207. 2. World Health Organization (WHO). [Internet]. Cardiovascular diseases. Fact sheets 317. [cited 2012 Apr 10]. Available from: <http://www.who.int/ mediacentre/factsheets/fs317/en/index.html> 3. Eitzman DT, Westrick RJ, Shen Y, Bodary PF, Gu S, Manning SL, et al. Homozygosity for Factor V Leiden leads to enhanced thrombosis and atheroclerosis in mice. Circulation. 2005;111(14):1822-5. 4. Burzotta F, Leone AM, Paciaroni K, De Stefano V, Rossi E, Testa L, et al. G20210A prothrombin gene variant and clinical outcome in patients with a first acute coronary syndrome. Haematologica. 2004;89(9):1134-8. 5. Soare AM, Popa C. Deficiencies of proteins C, S and antithrombin and factor V Leiden and the risk of ischemic strokes. J Med Life. 2010;3(3):235-8. 6. Hankey GJ, Eikelboom JW, Ho WK, van Bockxmeer FM. Clinical usefulness of plasma homocysteine in vascular disease. Med J Aust. 2004;181(6):314-8. 7. Teles CPS, Tavares Filho SC, Sousa ACS, Barreto Filho JAS. Hipertensão: um estado pró-trombótico. Rev Bras Hipertens. 2007;14(4):245-51. 8. Sposito AC, Caramelli B, Fonseca FA, Bertolami MC, Afiune Neto A, Souza AD, et al; Sociedade Brasileira de Cardiologia. IV Diretriz brasileira sobre dislipidemias e prevenção da aterosclerose. Departamento de Aterosclerose da Sociedade Brasileira de Cardiologia. Arq Bras Cardiol. 2007;88(supl.1):2-19. 9. Tufano A, Cimino E, Di Minno MN, Ieranò P, Marrone E, Strazzullo A, et al. Diabetes mellitus and cardiovascular prevention: the role and the limitations of currently available antiplatelet drugs. Int J Vasc Med. 2011;2011:250518. Silva et al. Aterotrombose e antiplaquetários Ar tigo de Revisão Artigo 10. Heitzer T, Ylä-Herttuala S, Luoma J, Kurz S, Münzel T, Just H, et al. Cigarette smoking potentiates endothelial dysfunction of forearm resistance vessels in patients with hypercholesterolemia. Role of oxidized LDL. Circulation. 1996;93(7):1346-53. 11. Lieb W, Pencina MJ, Lanier KJ, Tofler GH, Levy D, Fox CS, et al. Association of parental obesity with concentrations of select systemic biomarkers in nonobese offspring: the Framingham Heart Study. Diabetes. 2009;58(1):134-7. 12. Badimón L, Vilahur G, Padró T. Lipoproteins, platelets and atherothrombosis. Rev Esp Cardiol. 2009;62(10):1161-78. 13. Brasileiro Filho G. Bogliolo patologia. 7a. ed. Rio de Janeiro: Guanabara-Koogan; 2006. 14. Gawaz M. The evolving science of atherothrombotic disease. Eur Heart J Suppl. 2008;10(Suppl I):I4-7. 15. van Gils JM, Derby MC, Fernandes LR, Ramkhelawon B, Ray TD, Rayner KJ, et al. The neuroimmune guidance cue netrin-1 promotes atherosclerosis by inhibiting the emigration of macrophages from plaques. Nat Immunol. 2012;13(2):136-43. 16. Pereira IA, Borba EF. The role of inflammation, humoral and cell mediated autoimmunity in the pathogenesis of atherosclerosis. Swiss Med Wkly. 2008;138(37-38):534-9. 17. van Lammeren GW, Moll LF, Borst GJ, de Kleijn DP, de Vries JP, Pasterkamp G. Atherosclerotic plaque biomarkers: beyond the horizon of the vulnerable plaque. Curr Cardiol Rev. 2011;7(1):22-7. 18. Patrono C, García Rodríguez LA, Landolfi R, Baigent C. Low-dose aspirin for the prevention of atherothrombosis. N Engl J Med. 2005;353(22):2373-83. 19. Dai Y, Ge J. Clinical use of aspirin in treatment and prevention of cardiovascular disease. Thrombosis. 2012;2012:245037. 20. Brown N, May JA, Wilcox RG, Allan LM, Wilson AM, Kiff PS, et al. Comparison of antiplatelet activity of microencapsulated aspirin 162,5 Mg (Caspac XL), with enteric coated aspirin 75 mg and 150 mg in patients with atherosclerosis. Br J Clin Pharmacol. 1999;48(1):57-62. 21. Pignone M, Williams CD. Aspirin for primary prevention of cardiovascular disease in diabetes meIlitus. Nat Rev Endocrinol. 2010;6(11):619-28. 22. Cattaneo M. Aspirin and clopidogrel: efficacy, safety, and the issue of drug resistance. Arterioscler Thromb Vasc Biol. 2004;24(11):1980-7. 23. Eikelboom JW, Hirsh J, Weitz JI, Johnston M, Yi Q, Yusuf S. Aspirin-resistant thromboxane biosynthesis and the risk of myocardial infarction, stroke, or cardiovascular death in patients at high risk for cardiovascular events. Circulation. 2002;105(14):1650-5. 24. Ertugrul DT, Tutal E, Yildiz M, Akin O, Yalçin AA, Ure OS, et al. Aspirin resistance is associated with glycemic control, the dose of aspirin, and obesity in type 2 diabetes mellitus. J Clin Endocrinol Metab. 2010;95(6):2897-901. Rev Bras Cardiol. 2013;26(3):221-30 maio/junho 25. Brunton LL, Chabner BA, Knollmann BC, eds. Goodman & Gilman: as bases farmacológicas da terapêutica. 12a. ed. Porto Alegre: McGraw-Hill; 2012. 26. Marczewski MM, Postula M, Kosior D. Novel antiplatelets agents in the prevention of cardiovascular complications - focus on ticagrelor. Vasc Health Risk Manag. 2010;6:419-29. 27. Helton TJ, Bavry AA, Kumbhani DJ, Duggal S, Roukoz H, Bhatt DL. Incremental effect of clopidogrel on important outcomes in patients with cardiovascular disease: a meta-analysis of randomized trials. Am J Cardiovasc Drugs. 2007;7(4):289-97. 28. Wallentin L. P2Y12 inhibitors: differences in properties and mechanisms of action and potential consequences for clinical use. Eur Heart J. 2009;30(16):1964-77. 29. Patrono C, Baigent C, Hirsh J, Roth G; American College of Chest Physicians. Antiplatelet drugs: American College of Chest Physicians evidence-based clinical practice guidelines (8th edition). Chest. 2008;133(6 Suppl):199S-233. 30. Fuchs FD, Wannmacher L. Farmacologia clínica: fundamentos da terapêutica racional. 4a. ed. Rio de Janeiro: Guanabara-Koogan; 2010. 31. Vlachojannis GJ, Dimitropoulos G, Alexopoulos D. Clopidogrel resistance: current aspects and future directions. Hellenic J Cardiol. 2011;52(3):236-45. 32. Kwan J, Htun WW, Huang Y, Ko W, Kwan TW. Effect of proton pump inhibitors on platelet inhibition activity of clopidogrel in Chinese patients with percutaneous coronary intervention. Vasc Health Risk Manag. 2011;7:399-404. 33. Bates ER, Lau WC, Angiolillo DJ. Clopidogrel-drug interactions. J Am Coll Cardiol. 2011;57(11):1251-63. 34. Damman P, Woudstra P, Kuijt WJ, de Winter RJ, James SK. P2Y12 platelet inhibition in clinical practice. J Thromb Thrombolysis. 2012;33(2):143-53. 35. Michelson AD. Advances in antiplatelet therapy. Hematology Am Soc Hematol Educ Program. 2011;2011:62-9. 36. Eshaghian S, Shah PK, Kaul S. Advances in antiplatelet treatment for acute coronary syndromes. Heart. 2010;96(9):656-61. 37. Roe MT, Armstrong PW, Fox KA, White HD, Prabhakaran D, Goodman SG, et al; TRILOGY ACS Investigators. Prasugrel versus clopidogrel for acute coronary syndromes without revascularization. N Engl J Med. 2012;367(14):1297-309. 38. Wallentin L, Becker RC, Budaj A, Cannon CP, Emanuelsson H, Held C, et al; PLATO Investigators. Ticagrelor versus clopidogrel in patients with acute coronary syndromes. N Engl J Med. 2009;361(11):1045-57. 39. Siller-Matula JM, Krumphuber J, Jilma B. Pharmacokinetic, pharmacodynamic and clinical profile of novel antiplatelet drugs targeting vascular diseases. Br J Pharmacol. 2010;159(3):502-17. 229 Rev Bras Cardiol. 2013;26(3):221-30 maio/junho 40. Hamm CW, Bassand JP, Agewall S, Bax J, Boersma E, Bueno H, et al; ESC Committee for Practice Guidelines. ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation: The Task Force for the management of acute coronary syndromes (ACS) in patients presenting without persistent ST-segment elevation of the European Society of Cardiology (ESC). Eur Heart J. 2011;32(23):2999-3054. 41. Born G, Patrono C. Antiplatelet drugs. Br J Pharmacol. 2006;147(Suppl 1):S241-51. 42. Hall R, Mazer CD. Antiplatelet drugs: a review of their pharmacology and management in the perioperative period. Anesth Analg. 2011;112(2):292-318. 230 Silva et al. Aterotrombose e antiplaquetários Ar tigo de Revisão Artigo 43. Patrono C, Andreotti F, Arnesen H, Badimon L, Baigent C, Collet JP, et al. Antiplatelet agents for the treatment and prevention of atherothrombosis. Eur Heart J. 2011;32(23):2922-32. 44. Shulga O, Bornstein N. Antiplatelets in secondary stroke prevention. Front Neurol. 2011;2:36. 45. Abdulsattar Y, Ternas T, Garcia D. Vorapaxar: targeting a novel antiplatelet pathway. P T. 2011;36(9):564-8. 46. White HD. Oral antiplatelet therapy for atherothrombotic disease: current evidence and new directions. Am Heart J. 2011;161(3):450-61. Erratum in: Am Heart J. 2011;162(3):569. 47. Mackman N. Triggers, targets and treatment for thrombosis. Nature. 2008;451(7181):914-8.
Download