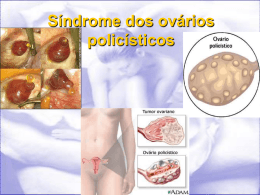
Saúde da Mulher Profª: Letícia Lazarini de Abreu Órgãos Genitais Femininos Internos Órgãos Genitais Femininos Externos Como funciona Órgãos genitais internos Órgãos genitais externos Vagina Clitóris Problemas Sexuais Femininos Os órgãos genitais externos femininos são conhecidos como vulva. Sob a influência de estrógenos, há uma tendência na mulher de se depositar tecido adiposo à frente da sínfise púbica. Esta deposição produz uma elevação chamada monte do púbis. Duas dobras arredondadas - os lábios maiores - estendem-se para trás do monte do púbis. A superfície interna é lisa e úmida em decorrência da presença de numerosas glândulas sebáceas. Os lábios menores são duas dobras menores localizadas medialmente aos lábios maiores. Anteriormente, rodeiam o clítoris. Os lábios menores são altamente vascularizados. Eles circundam um espaço, o vestíbulo, onde se abrem a vagina e a uretra. Diversas glândulas abrem-se no vestíbulo deixando suas paredes úmidas, facilitando o intercurso sexual. O clítoris é uma pequena estrutura alongada localizada na junção anterior dos lábios menores. É homólogo à porção dorsal do pênis e, como este, é formado de tecido erétil. O clítoris é muito sensível ao toque, torna-se ingurgitado de sangue e rígido quando estimulado, contribuindo para o estímulo sexual da mulher. Hipotálamo e Hipófise O sistema hormonal feminino é formado por três grupos de hormônios: o primeiro é constituído dos fatores liberadores hipotalâmicos, o fator liberador do hormônio folículo-estimulante (FRF) e o fator liberador do hormônio luteinizante (LRF). O segundo são os hormônios da adeno-hipófise, o hormônio folículo-estimulante (FSH) e o hormônio luteinizante (LH), que começam a ser secretados em decorrência dos fatores liberadores hipotalâmicos. E o terceiro são os hormônios ovarianos, o estrogênio e a progesterona, que também, para serem secretados, dependem do estímulo de outros hormônios, neste caso, os da glândula adeno-hipófise. A maturação sexual irá ocorrer por volta dos 10 a 12 anos de idade, na época conhecida como puberdade. O primeiro acontecimento desta época é a ativação do sistema hormonal feminino. O hipotálamo, através dos hormônios liberadores e dos hormônios inibidores da liberação, regula a adeno-hipófise para secretar as gonadotropinas, o hormônio folículo-estimulante e o hormônio luteinizante. Esta secreção está aumentada durante a puberdade. O hormônio folículo-estimulante e o hormônio luteinizante são regulados pelo hormônio liberador de gonadotropinas (GnRF). As gonadotropinas são responsáveis por estimular a gametogênese e o crescimento das gônadas até sua maturidade. Além disso, elas desencadeiam a secreção dos esteróides sexuais, que são responsáveis pelo desenvolvimento das características sexuais secundárias e pelo crescimento corporal. Nas mulheres, um dos eventos que ocorre na puberdade é a menarca (primeira menstruação). É a partir daí que começa a fase reprodutiva da mulher, com a liberação cíclica de gonadotropinas, ocasionando o ciclo reprodutivo ou ciclo menstrual. A adeno-hipófise é a principal responsável pelo ciclo sexual, que é completamente dependente dos hormônios gonadotrópicos secretados por esta glândula. Na puberdade, os ovários começam a ficar ativos, pois é a época onde há a estimulação dos hormônios gonadotrópicos. Essa estimulação irá causar alterações do ciclo ovariano, devido ao aumento e diminuição do FSH e LH, o que ocorre mensalmente no ciclo sexual feminino. Estrogênio O estrogênio é o hormônio sexual feminino característico. Ele irá causar a maioria das transformações específicas que acontecem após a puberdade, nas mulheres, mantendo a estrutura e a função normais dos órgãos sexuais acessórios. Existem três tipos: o estriol, o estradiol e o estroma. Como já foi dito, sua principal função é induzir a proliferação das células, e o crescimento e desenvolvimento dos tecidos dos órgãos reprodutores e demais tecidos que estejam relacionados com a reprodução, como as glândulas mamárias. É um hormônio imprescindível para manter os caracteres sexuais secundários. Ele irá aumentar o tamanho das tubas de Falópio, do útero, da vagina e da genitália externa, com depósito de gordura no monte pubiano e grandes lábios, e aumento dos pequenos lábios. Irá ocorrer também, a alteração do epitélio vaginal do tipo cúbico para o estratificado, tornando-o mais resistentes aos traumas e infecções. Os estrogênios são os responsáveis pela deposição de tecido adiposo nas mamas, pelo desenvolvimento dos tecidos do estroma mamário e de um amplo sistema de ductos, e pelo favorecimento da formação de depósitos adiposos subcutâneos, que são característicos das mulheres. Além disso, modificam o contorno da pelve, alargando-a para um contorno largo e ovóide, importante para o nascimento de um bebê; aumentam a atividade osteoblástica, o que ocasionará uma alta taxa de crescimento da mulher quando entra em seu período reprodutivo, durante vários anos; e promovem o crescimento dos ossos, acarretando uma deposição de crescentes quantidades de matriz óssea e, consequentemente, uma retenção de cálcio e fosfato. Tais hormônios irão ocasionar um leve aumento na proteína total do corpo, provavelmente devido ao crescimento dos órgãos sexuais. Levarão ao desenvolvimento de uma textura de pele macia e lisa; mais vascularizada, aumentando, consequentemente, o calor da pele, o que resultará em um maior sangramento em casos de cortes superficiais. Estão envolvidos em vários processos sistêmicos, como a temperatura corporal e o equilíbrio hidro-eletrolítico. São responsáveis, também, pela alteração do muco cervical, favorecendo a migração do esperma; por estimular a mobilidade das tubas de Falópio, aumentando o número de células ciliadas que as recobrem, a fim de propelir o óvulo fertilizado em direção ao útero. Progesterona A principal função da progesterona é induzir as alterações secretoras no endométrio para a preparação do útero para a implantação de um óvulo fertilizado e para manutenção da gravidez. Este hormônio irá influenciar na temperatura corporal basal (aumenta a temperatura em cerca de 0,5o); promover o desenvolvimento dos alvéolos e lobos das mamas, tornando-as secretoras naturalmente e exercer um leve efeito catabólico sobre as proteínas orgânicas. Além disso, leva ao intumescimento das mamas devido ao aumento de líquido no próprio tecido subcutâneo e ao desenvolvimento secretor dos alvéolos e lóbulos. Favorece a reabsorção de cloreto, água e sódio dos túbulos distais dos rins, quando em grandes quantidades. Porém, mais freqüentemente, há uma tendência em aumentar a excreção de sódio e água. Ovários Os ovários, gônadas femininas são responsáveis pela produção dos óvulos e esteroidogênese. Apresenta uma camada externa, o córtex que envolve a medula central. No nascimento, o córtex de cada ovário contém centenas de milhares de óvulos imaturos em pequenas esferas individuais compostas de uma única camada de células. Cada uma dessas estruturas é um folículo primário, e as células envoltórias constituem as células foliculares. A maioria desses folículos permanece como folículos primários até a puberdade. Tubas Uterinas As tubas uterinas são formações tubulares que transportam o óvulo em direção ao útero. Cada tuba estende-se desde o polo distal do ovário, através da borda superior do ligamento largo até a borda supero-lateral do útero. A tuba uterina divide-se anatomicamente em quatro regiões: infundíbulo, ampola, istmo, intramural. A porção do ligamento largo que ancora cada tuba é chamada mesosalpinge. A porção medial da tuba uterina, de calibre menor, é chamada istmo. A extremidade distal de cada tuba é chamada infundíbulo, e se abre na cavidade abdominopélvica, muito perto do ovário. O infundíbulo tem prolongamentos digitiformes, denominadas fimbrias, que envolvem grande parte da superfície do ovário. A porção adjacente é a ampola. A fertilização geralmente ocorre na ampola. Acredita-se que os movimentos das fímbrias e de seus cílios produzem uma corrente de fluido peritoneal que entra na tuba uterina e assim carrega o óvulo liberado do folículo para a tuba. Útero O útero é um órgão ímpar, oco, com a forma de uma pêra, que recebe as tubas uterinas nos seus ângulos superiores e se continua para baixo pela vagina. A porção superior do útero é chamada corpo, abaixo é chamado óstio, e a porção inferior é denominada colo uterino. A região em forma de cúpula do corpo uterino acima e entre os pontos de entrada das tubas uterinas é chamada fundo. A cavidade do útero é revestida por um epitélio de células cilíndricas ciliadas denominado endométrio. O endométrio consiste de uma camada funcional sobre acentuadas alterações no desenvolvimento durante o ciclo menstrual. Vagina A vagina é o canal que se estende do vestíbulo até o colo uterino. Está em relação com a bexiga e a uretra anteriormente, e com o reto, posteriormente. A mucosa vaginal prolifera durante o ciclo menstrual de maneira semelhante às mudanças endometriais ocorridas no útero. Contém numerosas pregas transversais ou rugas vaginais. Perto da entrada da vagina, a mucosa usualmente forma uma prega vascular chamada hímen. O hímen bloqueia parcialmente a entrada vaginal, mas em alguns casos fecha completamente o orifício. Tecido adiposo Ácinos A mama normal Óstio do ducto lactÍfero Ducto lactífero Tecido conjuntivo e adiposo Glândulas Mamárias Cada glândula mamária é uma elevação hemisférica coberta de pele localizada superficialmente aos músculos peitorais maiores. Logo abaixo do centro de cada glândula mamária há um mamilo saliente rodeado por uma aréola circular. A aréola apresenta muitas pequenas elevações devidas à presença de numerosas glândulas sebáceas grandes chamadas glândulas areolares. Estas produzem uma secreção serosa com a função de prevenir as rachaduras do mamilo durante a amamentação. Internamente, a periferia de cada glândula mamária é constituída de tecido adiposo mantido por um estroma conjuntivo. Centralmente, há de 15 a 20 lobos, cada um deles consistindo numa glândula tubuloalveolar composta separada. Cada lobo é drenado por um ducto lactífero, que se abre no mamilo. Logo antes de alcançar o mamilo, cada ducto lactífero expande-se em pequenos reservatórios de leite chamados cada um de seio lactífero. As glândulas mamárias começam seu desenvolvimento após a puberdade, quando ficam expostas às estimulações cíclicas por estrógeno e progesterona. Aumentam em tamanho durante a gravidez e alcançam seu tamanho máximo durante a amamentação. Comando Central Uma vez por mês a hipófise manda um sinal para os ovários Estes sinais são hormônios HORMÔNIO F.S.H. O Hormônio Principal chama-se F.S.H. que quer dizer Hormônio Folículo Estimulante Este Hormônio faz crescer na superfície do ovário um folículo que contém o óvulo Ovulação Um novo Hormônio é secretado pela Hipófise É o L.H. ou Hormônio Luteinizante Ele age no folículo do ovário rompendo o mesmo e liberando o óvulo O folículo se transforma em Corpo Lúteo que produz Progesterona Hormônios Estrógeno e progesterona são produzidos pelo ovário LH e FSH são produzidos pela hipófise A ovulação ou época fértil se dá entre o 13º e 14º dia do ciclo O primeiro dia é sempre o primeiro dia da menstruação Houve Fecundação Não Houve Fecundação E agora ??? Fecundação Fertilização Fecundação e Implantação Após a fecundação o ovo começa a se dividir formando o zigoto O zigoto se divide em duas células Depois quatro células E assim em diante até formar o blastócito O blastócito vai se implantar na parede do útero e dar origem ao embrião HCG HCG também é o nome no Brasil do exame para detectar a gravidez O embrião quando atinge o útero produz um hormônio chamado HCG Hormônio Coriônico Gonadotrófico Este hormônio " manda" o ovário produzir estrógeno e progesterona Este estrógeno e progesterona chega à hipófise E "avisa" a hipófise que a mulher está grávida Quando uma mulher está grávida é o exame deste hormônio que dá certeza da gravidez. Este exame costuma dar positivo no primeiro dia de falha da menstruação Neste caso a hipófise para de produzir os hormônios que iriam excitar o ovário suspendendo o ciclo menstrual Não houve fecundação. Menstruação A menstruação é a limpeza das paredes internas do útero, quando não há fecundação Esta limpeza é necessária para que o processo comece novamente Aproximadamente dois em cada dez casais tem dificuldade de engravidar. É muito importante que este casal procure assistência médica especializada. O médico que cuida destes casos é chamado no Brasil de especialista em Reprodução Humana. O primeiro passo do médico ou da clínica especializada é realizar exames no casal procurando as causas da baixa de fertilidade. Costuma-se chamar isto de Pesquisa Básica de Fertilidade. É fundamental que o casal procure o médico conjuntamente e que os exames sejam feitos no casal. Tal fato se justifica por dois motivos: Primeiro pela oportunidade do especialista discutir o planejamento da pesquisa e depois do tratamento com o casal. Segundo pela possibilidade de ambos terem problemas de fertilidade. É um absurdo o tratamento de apenas um membro do casal sem conhecer se o outro tem capacidade reprodutiva plena. A Pesquisa Básica de Fertilidade mostra as causas da infertilidade. Infertilidade Feminina Distúrbios hormonais que impeçam ou dificultem o crescimento e a liberação do óvulo (ovulação). Síndrome de Ovarios Policisticos Problemas nas trompas ou tubas uterinas provocados por infecções, cirurgias, ou Endometriose. Ligadura das trompas. Muco cervical que impede a passagem dos espermatozóides. Infertilidade Masculina Diminuição do número de espermatozóides. Pouca mobilidade dos espermatozóides. Espermatozóides anormais. Ausência da produção de espermatozóides. Vasectomia. Dificuldades na relação sexual. Tratamento da Infertilidade O tratamento da infertilidade é baseado na correção dos problemas diagnosticados na Pesquisa Básica de Fertilidade . Desta maneira é importante a correção ou tratamento dos problemas encontrados tais como infecções, problemas masculinos, e problemas femininos. As vezes apenas uma orientação médica a respeito da maneira e dos dias das relações é suficiente para o objetivo de engravidar. Em outros casos existem modernas técnicas chamadas de Concepção Assistida. Para casos especiais existem as Clínicas de Reprodução Humana Inseminação Intra Uterina Esta técnica consiste na injeção de espermatozóides vivos dentro do útero geralmente 36 horas após a ovulação. Pode se utilizada em casos de distúrbios da ovulação. Nestes casos a ovulação é induzida e a inseminação intra uterina é realizada horas após. Em casos de muco cervical hostil aos espermatozóides esta técnica é a indicada. Outra indicação é a endometriose leve sem obstrução das trompas. No entanto a principal indicação desta técnica é nos casos de infertilidade de causa indeterminada. Na realidade, esta técnica de introdução do sêmen logo após a ovulação estimulada por hormônios tem demonstrado ser eficaz em muitos casos. Para que esta técnica tenha resultado é imprescindível que as trompas estejam permeáveis e que o número e qualidade dos espermatozóides sejam razoáveis. Fertilização in vitro (FIV) A fertilização in vitro, também chamada de FIV ou de "bebê de proveta" foi uma das grandes conquistas no tratamento da infertilidade. É reservada para casais que já tentaram outras formas de tratamento ou para aqueles que tem impossibilidade de obterem uma gravidez por métodos naturais ou assistidos. Vários óvulos são removidos do ovário após uma indução da ovulação com medicamentos. A remoção destes óvulos é feita através da vagina orientada por ultra-som endovaginal. Estes óvulos são fecundados com os espermatozóides do marido. ( Ou de um doador caso o marido não tenha nenhuma possibilidade de produzir espermatozóides ) Uma variação importante desta técnica é a ICSI quando apenas um espermatozóide é injetado no óvulo através de micromanipulação. Após o acompanhamento microscópico destes embriões é realizada a transferência de não mais de três para o útero. Hoje, praticamente, só se faz a ICSI já que seus resultados são melhores. Uma das indicações desta técnica é também a possibilidade de uma mulher sem óvulos receber os óvulos fecundados de uma doadora e abrigar os embriões em seu próprio útero. Através desta técnica também é possível a realização do PGD - Diagnóstico Genético PréImplantacional ICSI Injeção de um espermatozóide dentro de um óvulo através de micromanipulação. Hoje é a melhor técnica de tratamento da infertilidade atingindo até 60% de êxito em mulheres com menos de 35 anos. Esta técnica também permite uma esperança para homens que nunca teriam a possibilidade de ter filhos. Os espermatozóides são obtidos através de colheita natural ou aspiração do epidídimo ou extraído do testículo. Estes espermatozóides são injetados diretamente dentro do óvulo e os embriões são implantados no útero através das mesmas técnicas da fertilização in vitro. Tempo de Espera Alguns pontos são importantes: Deve haver pelo menos um ano de tentativa de engravidar. Isto significa ter relações sexuais freqüentes principalmente na Janela Fértil. A Janela Fértil é aproximadamente entre o 12º e 15º dia na maioria dos casais. Muitos casais acham que não podem engravidar após uma ou duas tentativas e isto não é correto. O tempo mínimo de espera é um ano. Após um ano de tentativa deve ser procurado um médico ginecologista para realizar exames que fazem parte da Pesquisa Básica de Fertilidade Em mulheres acima de 35 anos é recomendável procurar um especialista em reprodução humana se não engravidar em seis meses. Ultra-som Ginecológico Existem diversos tipos de ultrasom: Ginecológico ou pélvico feito através do abdômen e com a bexiga cheia Endovaginal feito através da vagina Obstétrico feito quando a paciente está grávida. Figura do ultra-som endovaginal Ultra-som é um exame que, através de ondas sonoras, " vê " a parte interior do organismo da mulher. CONTROLE DA CONCEPÇÃO Métodos anticoncepcionais hormonais O controle da concepção através de hormônios se dá sobre a maturação e ovulação dos folículos. Isso ocorre porque a inibição da secreção de gonadotropina pelos níveis de estrogênio e progesterona interferem nesta fase. Existem riscos na administração de doses altas de estrogênio e progesterona. Por isso, foram desenvolvidas formulações que possuem doses baixas destes hormônios. A eficácia deste tipo de método, se deve também, ao fato de que tais doses de hormônios alteram outros processos que são favoráveis à fertilização, como o pH do líquido vaginal e o transporte de gametas. Os anticoncepcionais a base de hormônios são orais e o princípio básico é inibir a ovulação, tornando a menstruação cíclica regular. Existem dois tipos. O primeiro é dito associado. Nele, há a associação de um estrogênio com uma progesterona, sinteticamente. Geralmente os anticoncepcionais orais (pílulas) são iguais, se diferenciando apenas quanto a posologia, o tipo de estrogênio usado e a proporção existente entre os dois hormônios (estrogênio e progesterona). Isso favorece a mulher, no sentido em que ela pode trocar de pílula quando esta estiver causando efeitos colaterais, permitindo uma adequação da mulher à terapêutica hormonal. O segundo tipo é seqüencial. Como o próprio nome diz, ele funciona através da administração de dois hormônios em seqüência. Primeiramente, é administrado apenas estrogênios, e depois administra-se estrogênio com progesterona. Isto é feito baseado na teoria de que o estrogênio quando age só, produz a ação de antifertilidade, e que administrando seqüencialmente um estrogênio e um progesterona, pareceria mais com a produção, do próprio organismo, de hormônios pelos ovários. Os efeitos colaterais que a pílula pode causar, varia de mulher para mulher, dependendo da resposta fisiológica de cada uma, e de sua adaptação à pílula. As pílulas vêm em cartelas de 21. No primeiro dia da menstruação, que corresponde ao primeiro dia do ciclo, a mulher deverá começar a tomar a pílula correspondente a esse dia (ou iniciar no quinto dia, conforme a recomendação do fabricante). E assim, continuar tomando uma por dia, durante 21 dias seguidos. Após 21 dias, a cartela acabará. Então, a mulher deve esperar 7 dias para recomeçar a tomar as pílulas. Durante este período irá ocorrer o sangramento. Imediatamente após 7 dias, isto é, no oitavo dia, a usuária deverá retomar a administração das pílulas, mesmo que o sangramento não tenha terminado. O início da cartela, e conseqüente, início da menstruação (ou sangramento) correspondente, irá acontecer sempre no mesmo dia, podendo a mulher programar sua menstruação. Caso haja um esquecimento pela mulher de tomar a pílula, esta deve ser administrada até após 12 horas do horário estabelecido. Caso já se tenha passado 12 horas, a eficácia do método já fica um pouco comprometida. Então, a mulher deverá esperar a hora habitual e tomar as duas pílulas juntas, continuando a cartela, e tendo precauções extras contra a gravidez durante 14 dias seguidos, ou até acontecer a próxima menstruação. Métodos anticoncepcionais mecânicos ou de barreira São aqueles que oferecem uma barreira entre o espermatozóide e o óvulo, ou até mesmo, após a fertilização e antes de haver o implante. Condom (camisinha) É um método anticoncepcional muito eficiente quando usado corretamente. Nestes casos, após a ejaculação, o sêmen irá ser retido no condom, sem ir se depositar na vagina. É um revestimento feito de colágeno ou borracha. Antes mesmo de colocar o pênis na vagina, deve ser colocado a camisinha para não haver o contato da vagina com possíveis espermatozóides das secreções uretrais do homem. A camisinha é colocada com o pênis ereto, deixando um espaço na ponta de 0,5 a 1 cm., para que, ao ocorrer a ejaculação, o sêmen tenha onde se acumular, impedindo assim uma provável ruptura da camisinha. Esta deve ser retirada após a ejaculação, quando o pênis se torna flácido. É preciso tomar cuidado e segurar bem a extremidade da camisinha próxima a base do pênis ao retirá-lo da vagina, para que o sêmen ali contido não acabe entrando e contato com a vagina. Diafragma O diafragma é feito de uma borracha mais espessa que o condom, porém suas bordas são elásticas para que ele possa ser introduzido no canal vaginal. Tal introdução é feita através do dedo ou de um introdutor mecânico. É um método eficaz, principalmente, quando usado com um método espermicida, como geléias e cremes. O princípio é de que, quando introduzido corretamente, o diafragma cobre todo o colo uterino, impedindo a entrada de espermatozóides. Esponja anticoncepcional A esponja é bastante parecida com o diafragma na medida em que tampa o orifício cervical, impedindo que haja a passagem dos espermatozóides. Além disso, ela possui propriedades espermicidas por possuir uma substância espermicida e, também, absorve o líquido seminal. DIU (Dispositivo intra-uterino) O DIU é colocado no interior do útero com a finalidade de evitar a concepção. Geralmente é uma estrutura plástica, envolvida por um filamento de cobre. Este filamento possui uma ação grande sobre o controle da concepção, pois é através dele que são liberados os sais de cobre de ação espermaticida, ou seja, que irão matar os espermatozóides, que entraram no útero após o contato sexual. Assim, os espermatozóides não conseguem subir até as trompas, impedindo a fecundação do óvulo. A eficácia do DIU leva em consideração a quantidade de cobre existente, e o tempo que ficará no útero depende de cada tipo. O DIU deve ser colocado, se possível, durante a menstruação, que é quando o colo do útero fica mais amolecido e mais dilatado, facilitando, assim, a introdução do DIU, além de se ter a certeza que a mulher não está grávida. Ele também pode ser introduzido na 6a semana pós-parto, pois, apesar da mulher ainda não está menstruando, o colo uterino estará amolecido. Mas isso só é possível se a mulher não tiver recomeçado sua vida sexual. Métodos anticoncepcionais definitivos É um método permanente e que geralmente é escolhido por homens e mulheres por volta dos 40-50 anos. A esterilização cirúrgica nos homens é chamada de vasectomia, e nas mulheres de ligadura de trompas, ou ligadura tubária. Vasectomia É a secção dos canais deferentes. Isso é feito através de uma pequena incisão no cordão espermático e, conseqüente separação do canal deferente. Com isso, o caminho que o espermatozóide iria cruzar, saindo do testículo, até a uretra; é cortado, impossibilitando assim a concepção. Para que se tenha uma total eficácia, o casal deve usar outros tipos de métodos anticoncepcionais até que a contagem de espermatozóides seja negativa. Isso acontece porque, para haver uma total limpeza de espermatozóides do trajeto, é necessário, pelo menos, de 10 ejaculações. Este método não diminui a "masculinidade" do homem, não tornando-o impotente, apesar de muitos homens terem medo de isso acontecer. Ligadura tubária É a ligação ou seccionamento da Trompas de Falópio, impedindo o acesso do óvulo à fecundação. Geralmente é feito após o parto, por escolha das mulheres, que aproveitam já estarem internadas e tendo possibilidade de deixar a criança, que fica sob os cuidados do hospital nos primeiros dias. É um método permanente e que pode causar arrependimento para mulheres, posteriormente. Apesar de já existir microcirurgias em que as trompas são "religadas", na maiorias dos casos, a gravidez acaba não acontecendo. Métodos anticoncepcionais naturais Os métodos do planejamento natural se baseiam no fato de a mulher ter apenas alguns dias férteis no seu ciclo menstrual, o chamado período fértil ou perigoso. O principal objetivo é conhecer o dia da ovulação para que a mulher possa determinar, ao certo, qual é o período fértil. Método do ritmo (tabelinha) Para utilizar tal método a mulher precisa registrar de 6 a 12 ciclos consecutivos. O cálculo é feito matematicamente, baseado no fato da ovulação acontecer por volta do 14o-15o dia antes do começo da menstruação. A partir daí é só calcular, levando-se em conta que a fase fértil começa no 18o dia antes de acabar o menor ciclo e vai até o 11o dia antes de acabar o maior ciclo: PRIMEIRO DIA FÉRTIL = menor ciclo - 18, se o menor ciclo for 25 dias, o primeiro dia fértil é o sétimo dia. ÚLTIMO DIA FÉRTIL = maior ciclo - 11, por ex. 30 dias, o último dia do período fértil será o décimo-nono dia. Durante esta fase, a mulher deve abster-se de ter relações sexuais para não haver a concepção. O risco é que nenhuma mulher sabe ao certo se seu ciclo irá permanecer o mesmo, uma vez que este é modificado por emoções, sentimentos e doenças. Temperatura corporal basal A base deste método é um gráfico da temperatura que mostra o dia da ovulação e consequentemente o período seguro. A temperatura (de preferência, retal ou vaginal, deixando-se o termômetro no local pelo menos 5 minutos) deve ser tomada logo de manhã, antes de qualquer atividade. Uma queda na temperatura ocorre 24-36h após a ovulação; um aumento de cerca de 0,5 graus Celsius ocorre um-dois dias após a ovulação e continua por todo o restante do ciclo. O terceiro dia após o aumento marca o final do período fértil (BENSON, 1976). Porém, a elevação da temperatura pode ser também devido a doença, distúrbio emocional. O método da temperatura basal não é capaz de prever a ovulação, mas mostra qual é o período seguro, através do aumento da temperatura. Para evitar a concepção, a mulher deve se abster de relações sexuais, por três dias consecutivos em que veja que a temperatura está elevada. Método da ovulação (ou método de Billins) Este método é semelhante ao da temperatura corporal basal, mas neste caso são observadas as alterações do muco cervical. Na época da ovulação, o muco aumenta de quantidade, e consequentemente há uma umidificação e lubrificação da vagina, que se torna mais escorregadia, possibilitando sua distensão sem ruptura. O muco se torna menos espesso, com consistência de clara de ovo. A consistência do muco, após a ovulação, fica mais espessa, devido à ação da progesterona. Irá, também, diminuir a quantidade de muco. A mulher irá observar a quantidade de umidade nos pequenos lábios e na vagina, vendo a distensão do muco entre dois dedos. Após observar durante um ciclo (ou mais) a mulher começará a diferenciar os tipos de muco e, assim, conseguirá definir a fase fértil e a fase proliferativa. A abstinência é necessária durante o primeiro ciclo inteiro, que é quando a mulher está conhecendo os diferentes tipos de muco. Quando a mulher é capaz de identificar os diferentes tipos de muco e a época da ovulação, deve-se evitar relações sexuais durante o período fértil de cada ciclo (três dias após o dia do pico, quando o muco atinge a sua distensão máxima) e nos dias alternados na fase proliferativa. Amamentação ao seio A amamentação ao seio não é um método anticoncepcional que pode ser mantido por longo tempo, mas sua explicação está no fato de que havendo a sucção do mamilo, terá, também, uma inibição da secreção de gonadotrofinas. O efeito anticoncepcional é maior nos primeiros seis meses, quando a criança é alimentada exclusivamente pelo peito, e quando a mãe dá o peito sempre que a criança sente vontade (à livre demanda). Quando isto acontece, não há a ovulação, e este método torna-se tão eficaz quanto qualquer outro método natural. Não deve ser adotado como método exclusivo quando a mulher volta a menstruar. Método sintotérmico Para que este método possa ser realizado é necessário que haja uma responsabilidade conjunta do casal, pois tanto a mulher quanto o homem deverão estar atentos as modificações que ocorrem no organismo feminino. Deve-se observar a consistência e dilatação do colo uterino, manchas sangüíneas, variações na libido, edema da vulva; além dos tradicionais temperatura, dias do ciclo e muco. Com todas estas observações é possível determinar o período fértil da mulher, onde ela terá que se abster de relações sexuais. Métodos anticoncepcionais químicos (espermicidas) O objetivo do espermicida é inativar o espermatozóide. Isto é feito devido ao seu baixo pH, por volta de 4,5; que prepara um ambiente hostil ao espermatozóide, na vagina. Os espermicidas devem ter grande capacidade para deixar o espermatozóide imóvel e exterminá-lo, além de ter uma disseminação com a entrada do pênis e formar uma película que seja resistente ao coito. Através dos movimentos do corpo, os espermicidas são, posteriormente, espalhados por toda a vagina e colo uterino. Cremes e geléias São produtos comercializados em bisnagas, contendo um aplicador e instruções. A mulher deve aplicar tais produtos deitada, colocando-os para trás e para baixo em todo o comprimento da vagina. Depois deste passo, a mulher deve retirar cautelosamente, mais ou menos 1 cm., e posteriormente, empurrar o êmbolo. A mulher quando entra nesta fase, precisa adaptar sua vida devido às alterações fisiológicas que ocorrem, pois há uma diminuição rápida do estrogênio e basicamente nenhuma progesterona é secretada depois do último ciclo ovulatório. As alterações que acontecem devido a falta de estrogênio são: "ondas de calor" caracterizadas por fluxo excessivo causando um rubor intenso da pele; sensação psíquica de dispnéia; irritabilidade; fadiga; ansiedade; e, às vezes, alguns estados psicóticos. A feminilização reduzida que acontece na menopausa, é devido ao declínio do estrogênio. Há uma diminuição na massa das estruturas reprodutivas acessórias, nos depósitos adiposos que são específicos do sexo, e na calcificação óssea, elevado o risco de osteoporose. Tabelinha Tabelinha é um método baseado em cálculos sobre a possibilidade da mulher engravidar em épocas diferentes do Ciclo Menstrual. Teoricamente a mulher é fértil no meio do seu ciclo. Ou seja nos ciclos mais comuns de 28 a 30 dias a fertilidade máxima seria entre o 12° 13º 14º e 15º dia, contando o primeiro dia da menstruação como dia 1º. Mas isto é válido para quem quer engravidar e não para quem quer evitar. Uma regra fácil e uma tabelinha que tem chance de dar certo é a seguinte: Anote num calendário o primeiro dia da menstruação. Marque em azul os dias que você pode ter relações: entre o 1º dia e 9º dia da menstruação. Lembre-se conte sempre a partir do 1º dia da menstruação. Marque em vermelho os dias em que você não pode ter relações: do 10º ao 19º . Nestes dias você pode usar uma camisinha masculina ou feminina. Do 20º até a próxima menstruação, pode ficar despreocupada novamente, marque em azul. Veja o gráfico abaixo ... 1 2 3 4 5 6 7 8 9 1 0 Dias livres 1 1 1 2 1 3 1 4 1 5 1 6 1 7 1 8 1 9 2 0 2 1 2 2 2 3 2 4 2 5 2 6 2 7 2 8 2 9 3 0 Dias Perigosos 1-Lembre-se. Não confie na memória. Marque o primeiro dia da menstruação num calendário. 2-Nunca conte do último dia da menstruação. Isto não tem nenhum valor. 3-Dia começa à meia-noite, certo ? Se mudar o dia e você entrar no vermelho use a camisinha. 4-Apesar de ser muito raro há casos de mulheres que engravidaram em qualquer época do ciclo, até mesmo na menstruação. 5-Tabelinha é extremamente perigoso em adolescentes pois seu ciclo pode sofrer variações muito grandes de mês a mês. O tempo certo para engravidar Um casal é fértil apenas alguns dias no mês. Se você QUISER engravidar a recomendação é que tenha relações nos dias 12º 13º 14º e 15º dia do ciclo. Lembre-se que o primeiro dia do ciclo é o primeiro dia da menstruação. Veja o gráfico: 1 2 3 4 5 6 7 8 9 1 0 1 1 1 2 1 3 1 4 1 5 1 6 1 7 1 8 1 9 2 0 2 1 2 2 2 3 2 4 2 5 2 6 2 7 2 8 2 9 Dias Férteis Lembre-se. Não confie na memória. Marque o primeiro dia da menstruação num calendário. Nunca conte do último dia da menstruação. Isto não tem nenhum valor. 3 0 Menopausa A menopausa significa o cessar de ciclos menstruais, na mulher. Esta época geralmente começa aos 45 a 50 anos, onde há falhas na ovulação destes ciclos, que se tornam mais irregulares. Muitos folículos crescem, amadurecem e, em cada ciclo sexual, ou eles são ovulados ou se degeneram. Por volta dos 45 anos de idade, a produção de estrogênios diminui à medida que o número de folículos chega a zero. Vai chegar um momento que o estrogênio não pode mais inibir a produção de LH e FSH, produzindo ciclos oscilatórios. O termo climatério se refere ao período de meses ou anos, em que os ciclos ovarianos vão se tornando irregulares e vão parando gradativamente. Endometriose Ocorre geralmente na pélvis e acontece quando o endométrio se desenvolve e cresce na cavidade peritoneal. Quando há o ciclo ovariano, o endométrio intra-uterino irá proliferar, secretar e descamar; e o mesmo ocorrerá com o endométrio que está na cavidade peritoneal. Porém, este quando descama, não poderá expelir o tecido e o sangue hemorrágico. Com isso, a cada ciclo ovariano, haverá um aumento na cavidade peritoneal. Isso pode levar a dores muito fortes devido ao intumescimento do tecido endometrial e devido, também, a quantidade de material hemorrágico e necrótico que estão presentes na cavidade abdominal. Pode ocorrer fibrose das áreas se endometriose, o que irá causar a adesão de um órgão sexual ao outro, ou até mesmo de um órgão sexual a um intra-pélvico ou a estruturas intra-abdominais. A principal conseqüência da endometriose é a infertilidade feminina. Doença que causa Dor e Infertilidade ONDE SE LOCALIZA ? Os locais mais comuns da endometriose são: Fundo de Saco de Douglas ( atrás do útero ), septo reto-vaginal (tecido entre a vagina e o reto ), trompas, ovários, superfície do reto, ligamentos do útero, bexiga, e parede da pélvis. Endometriose: três doenças diferentes? As teorias mais modernas parecem mostrar que existem três tipos de endometriose que podem até ser três doenças diferentes : Endometriose Ovariana, caracterizada por cistos ovarianos que contém sangue ou conteúdo achocolatado. Endometriose Peritoneal, onde os focos existem apenas no peritônio ou na parede pélvica. Endometriose Profunda O QUE É ? Devido à proximidade entre o útero e o intestino, a endometriose pode invadir áreas adjacentes ao útero conforme se vê na figura. A principal característica desta doença é a dor. Seu tratamento é difícil e, hoje, no Brasil, apenas poucos centros tem condição de fazer a cirurgia deste tipo de endometriose. O diagnóstico de suspeita da endometriose é feito através da história clínica, ultra-som endovaginal especializado, exame ginecológico, e marcadores, exames de laboratório. Atenção especial deve ser dada ao exame de toque, fundamental no diagnóstico da endometriose profunda O ultra-som endovaginal é o primeiro método para diagnosticar a endometriose. No entanto este ultra-som não é um ultra-som endovaginal normal. Trata-se de um exame especializado que apenas poucos locais estão realizando. O ultra-som endovaginal normal não é a mesma coisa e não substitui este exame. Após o ultra-som endovaginal pode se realizar a Ressonância Magnética da Pélvis para o diagnóstico da endometriose profunda. Outros serviços, no Brasil, consideram que a ressonância nuclear magnética e também a eco-colonoscopia são úteis para o diagnóstico da endometriose. Todos os especialistas concordam que o exame ginecológico é a melhor maneira de diagnóstico de suspeita da endometriose e que oes exames de imagem devem ser feitos de acordo com o que existe de melhor no local. Tratamento da Endometriose O tratamento da endometriose, hoje, depende de uma abordagem sincera entre a paciente e o médico. Após a avaliação cuidadosa de cada caso o médico e a paciente vão resolver juntos o caminho a ser seguido. Especial atenção deve ser dada à paciente que pretende engravidar. Talvez seja necessário seu encaminhamento para um Centro de Reprodução Humana mesmo antes do tratamento da endometriose. Outra principal atenção é a endometriose profunda. Sabe-se que cirurgias muito bem planejadas reduzem significativamente a dor nestes casos mas estas cirurgias só são feitas em centros especializados. Atualmente não há cura para a endometriose. No entanto a dor e os sintomas dessa doença podem ser diminuídos. As principais metas do tratamento são: Aliviar ou reduzir a dor. Diminuir o tamanho dos implantes. Reverter ou limitar a progressão da doença. Preservar ou restaurar a fertilidade. Evitar ou adiar a recorrência da doença. O tratamento cirúrgico pode ser feito com laparotomia ou laparoscopia. Os implantes de endometriose são destruídos por coagulação à laser, vaporização de alta freqüência, ou bisturi elétrico. A decisão cirúrgica é importante. A maior parte dos sucessos terapêuticos ocorrem após uma primeira cirurgia bem planejada. Cirurgias repetidas são desaconselhadas pois aumentam a chance de aderências peritoneais tão prejudiciais como a própria doença. O tratamento clínico de formas brandas em mulheres que não pretendem engravidar pode ser feito com anticoncepcionais orais ou injetáveis. Há um certo consenso entre os estudiosos que o pior a fazer é não fazer nada já que a doença pode ser evolutiva. Leia também: Benefícios e usos terapêuticos da pílula anticoncepcional Em mulheres que pretendem engravidar o tratamento pode ser feito com cirurgia e tratamento hormonal ou tratamento hormonal e depois cirurgia. No entanto, trabalhos atuais, mostram que em mulheres com endometriose e que não conseguem engravidar a melhor alternativa é a Fertilização in vitro e que a presença de endometriose não afeta as taxas de gravidez quando este método é escolhido. Varias drogas tem sido usadas Danazol, Lupron, Synarel, Zoladex, Depo-Provera, e Neo-Decapeptil. Trabalhos recentes da UNICAMP mostram uma melhora dos sintomas com o Endoceptivo - Mirena O mais importante no tratamento da endometriose é o planejamento das ações terapêuticas em comum acordo com o planejamento da gravidez pelo casal. Ovários Policísticos Síndrome dos Ovários Policísticos Uma em cada cinco mulheres apresentam sintomas ou sinais de ovários policísticos. Esta síndrome é caracterizada por sinais de hiperandrogenismo e/ou disfunção ovariana e/ou ovários policísticos ao ultra-som. Os critérios para o diagnóstico, de acordo com o Consenso Internacional de Rotterdam são no mínimo 2 de 3 dos sintomas: Ovários Policísticos ao Ultra-som. Falta de Ovulação Crônica ou Deficiência de Ovulação. Sinais Clínicos ou Laboratoriais de Hiperandrogenismo. (acne, queda de cabelo, aumento de pêlos no rosto, pele oleosa), que são sinais de masculinização da mulher, devido ao excesso de hormônios masculinos, conhecidos como androgênios. Portanto, apenas um ultra-som mostrando ovários policísticos não é suficiente para o diagnóstico desta doença. O ovário policístico é constituído por tecido normal, embora possua pequenos cistos, em geral ao redor de dez. Sintomas Irregularidades Menstruais. É um dos principais sintomas da S.O.P. Grande parte das mulheres tem atrasos ou mesmo ausência das menstruações. Dificuldade na Ovulação. Muitas mulheres com esta síndrome não tem ovulação regular. Este fato faz com que muitas delas tenham dificuldade em engravidar sem um tratamento eficaz. No entanto isto não quer dizer que mulheres com S.O.P. não engravidem nunca !!! Muitas adolescentes com estes ovários pensam que não podem engravidar e acabam conseguindo uma gravidez indesejada. Problemas na Pele e aumento de pelos. Acne, espinhas, queda de cabelo, pele oleosa e aumento de pelos são sintomas que podem fazer parte da síndrome. São chamados de hiperandrogenismo. Aumento de Peso Muitas mulheres que tem Ovário Policístico apresentam aumento de peso. Pacientes com síndrome de ovário policístico devem ser cuidadosamente avaliadas em relação à resistência à insulina e a síndrome metabólica, pois estas doenças estão relacionadas com maior chance de desenvolver alterações vasculares, diabetes, hipertensão arterial e risco cardiovascular aumentado. Abortos Pode haver uma correlação entre os altos níveis de LH com abortos em mulheres com esta síndrome. Diagnóstico O diagnóstico é feito através do exame clínico, ultra-som ginecológico, e exames laboratoriais. Ao ultra-som caracteriza-se pelo aparecimento de mais de 12 folículos na superfície de cada ovário, ou aumento do volume ovariano acima de 10 ml. Este ultra-som deve ser feito entre o 3º e 5º dia do ciclo menstrual. Não sendo a mulher virgem deve-se dar preferência para a técnica de ultra-som transvaginal. É importante definir que estes resultados não se aplicam a mulheres que estejam tomando anticoncepcionais orais. Se houver um folículo dominante ou um corpo lúteo é importante repetir o ultra-som em outro ciclo menstrual para realizar o diagnóstico. Mulheres que apresentam apenas sinais de ovários policísticos ao ultra-som sem desordens de ovulação ou hiperandrogenismo não devem ser consideradas como portadoras da síndrome de ovários policísticos. Resistência à Insulina Pacientes com síndrome de ovário policístico devem ser cuidadosamente avaliadas em relação à resistência à insulina e a síndrome metabólica, pois estas doenças estão relacionadas com maior chance de desenvolver alterações vasculares, diabetes, hipertensão arterial e risco cardiovascular aumentado. A resistência à insulina é uma doença de origem provavelmente genética onde há ganho de peso, principalmente na região central do corpo, tórax e abdômen por um defeito onde a insulina age menos. Dessa forma, para a mesma quantidade de insulina que elas produzem, “a queima” da glicose é menor. Isso as obriga a produzir mais insulina; daí o nome resistência à insulina. Estas pacientes devem ser abordadas de uma maneira global por médicos, nutricionistas e profissionais ligados à atividades física visando uma melhora duradoura dos sintomas. Antidiabetogênicos Orais Estando a síndrome de ovários policísticos associada à resistência insulínica um dos tratamentos disponíveis é através de medicamentos para diabetes. Cabe ao médico e à paciente a avaliação do melhor tratamento. Dieta e atividade física Conforme foi enfatizado estas pacientes devem ser orientadas em relação a dieta e atividade física, concomitante com as medidas terapêuticas. Tratamento da Síndrome de Ovários Policísticos O tratamento dos Ovários Policísticos depende dos sintomas que a mulher apresenta e do que a mesma pretende. A pergunta mais freqüente do médico é saber se a paciente pretende engravidar ou não. Anticoncepcionais Orais Não havendo desejo de engravidar, grande parte das mulheres se beneficiam com um tratamento a base de anticoncepcionais orais ou seja a pílula. De fato a pílula melhora os sintomas de aumento de pelos, espinhas, irregularidades menstruais, cólicas e, em alguns casos, do aumento excessivo do peso. Não há uma pílula específica para o controle dos sintomas. As de baixa dosagem tem sido as mais prescritas pelos ginecologistas. Existem pílulas que tem um efeito melhor sobre a acne, espinhas e pele oleosa. Mulheres que não podem tomar a pílula se beneficiam de tratamentos à base de progesterona. Dietas com baixas calorias e pouca gordura melhoram o aumento de peso contribuindo para o bem estar da paciente. Em alguns casos medicamentos que são usados no tratamento da diabetes também tem sua aplicação. Cirurgia Cada vez mais os métodos cirúrgicos para esta síndrome tem sido abandonados em função da eficiência do tratamento com anticoncepcionais orais. Indução da Ovulação Se a paciente pretende engravidar o médico lhe recomendará um tratamento de indução da ovulação não sem antes afastar as outras causas de infertilidade. Não se deve fazer este tratamento em mulheres que não estejam realmente tentando engravidar. O fato da mulher conseguir ovular com medicamentos não significa que a síndrome foi curada. Antidiabetogênicos Orais Estando a síndrome de ovários policísticos associada à resistência insulínica um dos tratamentos disponíveis é através de medicamentos para diabetes. Cabe ao médico e à paciente a avaliação do melhor tratamento. Dieta e atividade física Estas pacientes devem ser orientadas em relação a dieta e atividade física, concomitante com as medidas terapêuticas. É necessário tratar ? Pacientes com síndrome de ovário policístico devem ser cuidadosamente avaliadas em relação à resistência à insulina e a síndrome metabólica, pois estas doenças estão relacionadas com maior chance de desenvolver alterações vasculares, diabetes, hipertensão arterial e risco cardiovascular aumentado. Mulheres com ovários policísticos e obesidade devem ser estimuladas a mudar seus hábitos alimentares e de atividade física visando a melhora global das alterações. Câncer de mama É o tipo de câncer que mais mata as mulheres no Brasil e no mundo ocidental. Sua incidência entre as brasileiras é maior do que o câncer de pele. A estimativa do Ministério da Saúde para 2003 é de 36 novos casos entre cada 100.000 brasileiras. Isso significa 33.590 novos casos de câncer de mama no país este ano. Origem dos tumores Todos os cânceres se iniciam na célula, a menor unidade estrutural básica dos seres vivos. O organismo humano é composto por vários tipos de células, que crescem e se dividem de modo controlado e ordenado, garantindo o seu bom funcionamento. Uma vez que são responsáveis pela formação, crescimento e regeneração dos tecidos saudáveis do corpo, quando ficam velhas ou danificadas, as células morrem e são substituídas por novas. Mas é possível que esse processo natural sofra erros. O material genético (DNA) de uma célula pode sofrer alterações ou ser danificado, desenvolvendo mutações que afetam o crescimento normal das estruturas celulares e consequentemente a sua divisão. Com seus mecanismos de controle da divisão inoperantes, as células passam a se multiplicar independentemente das necessidades do organismo. Por meio de sucessivas divisões, as células acabam formando um agrupamento de estruturas celulares irregulares que recebe o nome de tumor. Diante dessa perda de controle intrínseca da multiplicação celular, só resta ao organismo tentar identificar e destruir essas estruturas anormais por intermédio do Sistema Imunológico que, por vezes impotente, não consegue conter a evolução da doença. Tumor Benigno: • Não é cancerígeno, embora um tumor benigno possa vir a se transformar em maligno, em virtude de fatores como velocidade de crescimento, e capacidade de invasão e proliferação das células. • Também forma vasos sangüíneos, mas em menor número comparado ao câncer. • Em geral, pode ser removidos por cirurgia e dificilmente reaparecem. • As células do tumor benigno não se espalham para outros pontos do organismo, raramente implicando em risco de morte. • Não ocorre ulceração, sangramento e/ou infiltração. • É bem delimitado, simétrico, suas bordas são regulares, possui apenas uma tonalidade de cor, e não provoca coceira e nem inflamação. Tumor maligno: • É cancerígeno. • As células podem invadir tecidos próximos e se espalham para outras partes do organismo. • Abrange um grupo de centenas de tipos da doença que, embora sejam diferentes entre si, têm a capacidade comum de formar colônias de células que invadem e destroem tecidos e órgãos à sua volta. Quando ocorre de um tumor benigno se transformar em um tumor maligno, a velocidade de crescimento das células é acelerada, tornando-se capazes de invadir outros tecidos. Como os tumores nascem Os tumores aparecem no organismo quando as células começam a crescer de uma forma descontrolada, em função de um problema nos genes. A causa dessa mutação pode ter três origens : genes que provocam alterações na seqüência do DNA; radiações que quebram os cromossomos e alguns vírus que introduzem nas células DNAs estranhos. Na maioria das situações, as células sadias do organismo impedem que estes DNAs passem adiante as informações. O tumor desenvolve um conjunto de rede de vasos sanguíneo para se manter. Através da corrente sanguínea ou linfática, as células malignas chegam em outros órgãos, desenvolvendo a doença nestas regiões. Esse processo de irradiação da doença é conhecido como metástase. Esta doença é tão perigosa, pois possui capacidade eficiente de reprodução dentro das células e também porque se reproduz e coloniza facilmente áreas reservadas a outras células. Metástase O termo metástase ou tumores secundários designa a instalação de um ou mais focos do tumor à distância do local em que se originou (sítio primário), isto é, a propagação do câncer. As células neoplásicas podem se separar do tumor primário entrando na corrente sangüínea ou no sistema linfático, que produz, armazena e carrega as células que combatem as infecções. Dessa maneira, as células podem se espalhar para partes distantes do corpo e invadir tecidos e órgãos vizinhos ou distantes. O Diagnóstico do Câncer O câncer é uma patologia com localizações e aspectos clínico-patológicos múltiplos e não possui sintomas ou sinais patognomônicos, podendo ser detectado em vários estágios de evolução histopatológica e clínica. Destes fatos resulta, em grande parte, a dificuldade do seu diagnóstico e a afirmativa de que a suspeita de câncer pode surgir diante dos sintomas os mais variados possíveis. mastectomia contendo uma amostra muito grande carcinoma ductal invasivo de mama. Principais sintomas Palpação de nódulo ou tumor no seio; Alterações no formato da mama; Alterações no bico (retração); Nódulos palpáveis na axila; Secreção mamária (sangue, pus, líquido, etc); Feridas. ATENÇÃO PARA OS FATORES DE RISCO 1. 2. 1ª menstruação (menarca) muito cedo (antes dos 11 anos); Nunca ter engravidado; 3. Primeira gestação após os 30 anos; 4. Mãe, irmã ou filha com histórico de câncer de mama; 5. Câncer de mama em avós, tias e primas; 6. Menopausa tardia, acima de 55 anos; 7. Uso abusivo de bebidas alcoólicas; 8. Obesidade principalmente após a menopausa; 9. Sedentarismo; 10. Dieta desequilibrada, rica em gordura animal e pobre em fibras. 11. Estresse Fatores de proteção para o câncer de mama Prática regular de exercício físico; Cultivar hábitos alimentares saudáveis; Visitas regulares ao médico (mastologista); Realização mensal do auto-exame de mama. Exame Clínico de Mama Durante a consulta ginecológica o médico examina com as mãos a mama da paciente procurando encontrar sinais e sintomas de doenças. Segundo recomendações do Instituto Nacional do Câncer no Brasil este exame deve ser feito anualmente por um médico, enfermeiro ou agente de saúde treinado. Este exame não é substituído pelo auto exame das mamas. O Auto Exame das Mamas leva apenas alguns minutos e só precisa fazer uma vez por mês. No entanto o Instituto Nacional do Câncer no Brasil recomenda que este exame não substitui o Exame Clínico de Mama que deve ser feito anualmente por um médico. QUANDO EXAMINAR OS SEIOS? Você deve examinar suas mamas todos os meses, de preferência durante o banho. Se você menstrua, examine suas mamas logo após o término da menstruação. (no período pré-menstrual as mamas ficam endurecidas e dolorosas). Se você não menstrua ou sua menstruação é irregular, escolha o 1º dia de cada mês. COMO FAZER O AUTO-EXAME? Para tocar seus seios use apenas as pontas dos dedos, com a mão espalmada. Cada vez que você tocar a mama faça um pequeno círculo com os dedos. COMO FAZER O AUTO-EXAME? ANTES DO BANHO Coloque-se frente ao espelho, inspecione seus seios: alterações no tamanho, na forma e no contorno de cada mama. Observe pele (alterações de textura) e mamilos Pressione as mãos contra os quadris. Esta manobra movimenta o músculo peitoral. Mantenha pressionado. Observe novamente. Houve alguma modificação na pele, nos mamilos? Comprima seus mamilos gentilmente com os dedos polegar e indicador. Observe a saída de secreções. COMO FAZER O AUTO-EXAME? ANTES DO BANHO Coloque seus braços sobre a cabeça. Inspecione seus seios: alterações na pele, nos mamilos. Force seus cotovelos para fora. Esta manobra movimenta o músculo peitoral. Mantenha os cotovelos para fora. Observe novamente. Houve alguma modificação na pele, nos mamilos? Com as mãos nos quadris faça contração dos músculos peitorais e procure alterações. No chuveiro! Coloque a mão esquerda na nuca; ponha a mão direita na mama; faça movimentos circulares. Com o polegar e o indicador, aperte levemente o mamilo e apalpe as axilas. Repita toda operação com a outra mão. No Chuveiro Levante seu braço esquerdo e o coloque sobre a cabeça. Com a mão direita esticada examine a mama esquerda. Use as polpas de seus dedos e não as pontas ou as unhas. Não faça o movimento de "pegar alguma coisa" mas sim de "sentir" a mama. Repita o movimento na outra mama. Após o Banho Aperte gentilmente seus mamilos ( bicos do seio ) e observe se sai algum líquido. Sinais de alerta: Mudanças na forma ou coloração das mamas Pele tipo "casca de laranja" Nódulos ou caroços Líquido que sai dos mamilos Deitada Ponha um travesseiro nas costas à altura da mama. Coloque a mão esquerda em baixo da cabeça e com a direita apalpe a mama esquerda com movimentos circulares. Repita com a mão direita toda operação. O QUE DEVO PROCURAR? 1. CAROÇOS (NÓDULOS) (mesmo que não doam) 2. SECREÇÕES SAINDO PELO MAMILO (espontaneamente ou quando você aperta) 3. ALTERAÇÕES DA PELE (espessamentos localizados, feridas, coceiras) Mamografia Outros exames de confirmação • MAMOGRAFIA (radiografia da mama, permite detectar alterações não percebidas no auto exame, toda mulher acima de 35 anos deve realizá-la); • ULTRASSONOGRAFIA (informa o estado da pele e dos tecidos, indicado para mulheres jovens com mamas mais densas); • HISTOPATOLÓGICO (estudo microscópico do tecido da mama, através da biópsia do tecido da mama. Verifica se o nódulo é benigno ou maligno). É um exame que deve ser realizado por toda mulher acima de 40 anos de idade e é muito importante que a "chapa" seja guardada para comparações futuras. Recomenda-se que mulheres, a partir dos 40 anos de idade, façam mamografia uma vez por ano. Dependendo de seus fatores de risco (por exemplo, se fuma ou se sua família tem antecedentes de câncer no seio), o médico pode recomendar uma programação diferente. Lembre-se, somente o médico é quem pode indicar e interpretar os resultados dos exames. A melhor forma de prevenir o câncer é cultivar hábitos saudáveis de vida, que inclua dieta pobre em alimentos gordurosos, atividade física regular, pouca ingestão de bebidas alcoólicas e, preferencialmente, nenhum cigarro. Outra maneria de escapar do câncer de mama é sua identificação nas etapas iniciais, quando são seguras as chances de cura. O auto-exame, o exame clínico das mamas, feito por um profissional treinado e a mamografia periódica são os procedimentos recomendados para a detecção precoce da doença. Cabe lembrar que não há possibilidade de transmissão de câncer entre pessoas, mesmo nos contatos mais íntimos. Qualquer célula maligna que penetre em outro corpo é rapidamente destruída pelo Sistema Imunológico desse novo organismo. Apenas 20% das mulheres realizam o auto-exame das mamas! Vamos mudar esta Estatística. Não se esqueça do exame anual de sua paciente. O auto-exame deve ser realizado todos os meses. Fim Cancro Duro (Sífilis) Conceito Doença infecto-contagiosa sistêmica (acomete todo o organismo), que evolui de forma crônica (lenta) e que tem períodos de acutização (manifesta-se agudamente) e períodos de latência (sem manifestações). Pode comprometer múltiplos órgãos (pele, olhos, ossos, sistema cardiovascular, sistema nervoso). De acordo com algumas características de sua evolução a sífilis divide-se em Primária, Secundária, Latente e Terciária ou Tardia. Quando transmitida da mãe para o feto é chamada de Sífilis Congênita. O importante a ser considerado aqui é a sua lesão primária, também chamada de cancro de inoculação (cancro duro), que é a porta de entrada do agente no organismo da pessoa. Sífilis primária: trata-se de uma lesão ulcerada (cancro) não dolorosa (ou pouco dolorosa), em geral única, com a base endurecida, lisa, brilhante, com presença de secreção serosa (líquida, transparente) escassa e que pode ocorrer nos grandes lábios, vagina, clítoris, períneo e colo do útero na mulher e na glande e prepúcio no homem, mas que pode tambem ser encontrada nos dedos, lábios, mamilos e conjuntivas. É frequente também a adenopatia inguinal (íngua na virilha) que, em geral passa desapercebida. O cancro usualmente desaparece em 3 a 4 semanas, sem deixar cicatrizes. Entre a segunda e quarta semanas do aparecimento do cancro, as reações sorológicas (exames realizados no sangue) para sífilis tornam-se positivas. Sífilis Secundária: é caracterizada pela disseminação dos treponemas pelo organismo e ocorre de 4 a 8 semanas do aparecimento do cancro. As manifestações nesta fase são essencialmente dermatológicas e as reações sorológicas continuam positivas. Sífilis Latente: nesta fase não existem manifestações visíveis mas as reações sorológicas continuam positivas. Sífilis Adquirida Tardia: a sífilis é considerada tardia após o primeiro ano de evolução em pacientes não tratados ou inadequadamente tratados. Apresentam-se após um período variável de latência sob a forma cutânea, óssea, cardiovascular, nervosa etc. As reações sorológicas continuam positivas também nesta fase. Sífilis Congênita: é devida a infecção do feto pelo Treponema por via transplacentária, a partir do quarto mes da gestação. As manifestações da doença, na maioria dos casos, estão presentes já nos primeiros dias de vida e podem assumir formas graves, inclusive podendo levar ao óbito da criança. Sinônimos Cancro duro, cancro sifilítico, Lues. Agente Treponema pallidum Complicações/Consequências Abôrto espontâneo, natimorto, parto prematuro, baixo peso, endometrite pós-parto. Infecções peri e neonatal. Sífilis Congênita. Neurossífilis. Sífilis Cardiovascular. Transmissão Relação sexual (vaginal anal e oral), transfusão de sangue contaminado, transplacentária (a partir do quarto mês de gestação). Eventualmente através de fômites. Período de Incubação 1 semana à 3 meses. Em geral de 1 a 3 semanas. Tratamento Medicamentoso. Com cura completa, se tratada precoce e adequadamente. Prevenção Camisinha pode proteger da contaminação genital se a lesão estiver na área recoberta. Evitar contato sexual se detectar lesão genital no(a) parceiro(a). Lesão localizada no pênis (glande) Lesão localizada na vulva (grandes lábios) Cancro Mole Conceito Ulceração (ferida) dolorosa, com a base mole, hiperemiada (avermelhada), com fundo purulento e de forma irregular que compromete principalmente a genitália externa mas pode comprometer também o ânus e mais raramente os lábios, a boca, língua e garganta. Estas feridas são muito contagiosas, auto-inoculáveis e portanto, frequentemente múltiplas. Em alguns pacientes, geralmente do sexo masculino, pode ocorrer infartamento ganglionar na região inguino-crural (inchação na virilha). Não é rara a associação do cancro mole e o cancro duro (sífilis primária). Sinônimos Cancróide, cancro venéreo simples, "cavalo" Agente Haemophilus ducreyi Complicações/Consequências Não tem. Tratado adequadamente, tem cura completa. Transmissão Relação sexual Período de Incubação 2 à 5 dias Tratamento Antibiótico. Prevenção Camisinha. Higienização genital antes e após o relacionamento sexual. Escolha do(a) parceiro(a). Candidíase Conceito A candidíase, especialmente a candidíase vaginal, é uma das causas mais frequentes de infecção genital. Caracteriza-se por prurido (coceira), ardor, dispareunia (dor na relação sexual) e pela eliminação de um corrimento vaginal em grumos brancacentos, semelhante à nata do leite. Com frequência, a vulva e a vagina encontram-se edemaciadas (inchadas) e hiperemiadas (avermelhadas). As lesões podem estender-se pelo períneo, região perianal e inguinal (virilha). No homem apresenta-se com hiperemia da glande e prepúcio (balanopostite) e eventualmente por um leve edema e pela presença de pequenas lesões puntiformes (em forma de pontos), avermelhadas e pruriginosas. Na maioria das vezes não é uma doença de transmissão sexual. Em geral está relacionada com a diminuição da resistência do organismo da pessoa acometida. Existem fatores que predispõe ao aparecimento da infecção : diabetes melitus, gravidez, uso de contraceptivos (anticoncepcionais) orais, uso de antibióticos e medicamentos imunosupressivos (que diminuem as defesas imunitárias do organismo), obesidade, uso de roupas justas etc. Sinônimos Monilíase, Micose por cândida, Sapinho Agente Candida albicans e outros. Complicações/Consequências São raras. Pode ocorrer disseminação sistêmica (especialmente em imunodeprimidos). Transmissão Ocorre transmissão pelo contato com secreções provenientes da boca, pele, vagina e dejetos de doentes ou portadores. A transmissão da mãe para o recém-nascido (transmissão vertical) pode ocorrer durante o parto. A infecção, em geral, é primária na mulher, isto é, desenvolve-se em razão de fatores locais ou gerais que diminuem sua resistência imunológica. Período de Incubação Muito variável. Tratamento Medicamentos locais e/ou sistêmicos. Prevenção Higienização adequada. Evitar vestimentas muito justas. Investigar e tratar doença(s) predisponente(s). Camisinha. Balanite Vulvovaginite Herpes Simples Genital Conceito Infecção recorrente (vem, melhora e volta) causadas por um grupo de vírus que determinam lesões genitais vesiculares (em forma de pequenas bolhas) agrupadas que, em 4-5 dias, sofrem erosão (ferida) seguida de cicatrização espontânea do tecido afetado. As lesões com frequência são muito dolorosas e precedidas por eritema (vermelhidão) local. A primeira crise é, em geral, mais intensa e demorada que as subsequentes. O caráter recorrente da infecção é aleatório (não tem prazo certo) podendo ocorrer após semanas, meses ou até anos da crise anterior. As crises podem ser desencadeadas por fatores tais como stress emocional, exposição ao sol, febre, baixa da imunidade etc. A pessoa pode estar contaminada pelo virus e não apresentar ou nunca ter apresentado sintomas e, mesmo assim, transmití-lo a(ao) parceira(o) numa relação sexual. Sinônimos Herpes Genital Agente Virus do Herpes Genital ou Herpes Simples Genital ou HSV-2. É um DNA vírus. Observação: Outro tipo de Herpes Simples é o HSV-1, responsável pelo Herpes Labial. Tem ocorrido crescente infecção genital pelo HSV-1 e vice-versa, isto é, infecção labial pelo HSV-2, certamente em decorrência do aumento da prática do sexo oral ou oro-genital. Complicações/Consequências Abôrto espontâneo, natimorto, parto prematuro, baixo peso, endometrite pósparto. Infecções peri e neonatais. Vulvite. Vaginite. Cervicite. Ulcerações genitais. Proctite. Complicações neurológicas etc. Transmissão Frequentemente pela relação sexual. Da mãe doente para o recém-nascido na hora do parto. Período de Incubação 1 a 26 dias. Indeterminado se se levar em conta a existência de portadores em estado de latência (sem manifestações) que podem, a qualquer momento, manifestar a doença. Tratamento Não existe ainda tratamento eficaz quanto a cura da doença. O tratamento tem por objetivo diminuir as manifestações da doença ou aumentar o intervalo entre as crises. Prevenção Não está provado que a camisinha diminua a transmissibilidade da doença. Higienização genital antes e após o relacionamento sexual é recomendável. Escolha do(a) parceiro(a). Lesões no pênis (fase inicial). Lesões no períneo feminino. Herpes Labial. Gonorréia Conceito Doença infecto-contagiosa que se caracteriza pela presença de abundante secreção purulenta (corrimento) pela uretra no homem e vagina e/ou uretra na mulher. Este quadro frequentemente é precedido por prurido (coceira) na uretra e disúria (ardência miccional). Em alguns casos podem ocorrer sintomas gerais, como a febre. Nas mulheres os sintomas são mais brandos ou podem estar ausentes (maioria dos casos). Sinônimos Uretrite Gonocócica, Blenorragia, Fogagem Agente Neisseria gonorrhoeae Complicações/Consequências Abôrto espontâneo, natimorto, parto prematuro, baixo peso, endometrite pósparto. Doença Inflamatória Pélvica. Infertilidade. Epididimite. Prostatite. Pielonefrite. Meningite. Miocardite. Gravidez ectópica. Septicemia, Infecção ocular (ver foto abaixo) , Pneumonia e Otite média do recém-nascido. Artrite aguda etc. Assim como a infecção por clamídia, é uma das principais causas infecciosas de infertilidade feminina. Transmissão Relação sexual. O risco de transmissão é superior a 90%, isto é, ao se ter um relacionamento sexual com um(a) parceiro(a) doente, o risco de contaminar-se é de cerca de 90%. O fato de não haver sintomas (caso da maioria das mulheres contaminadas), não afeta a transmissibilidade da doença. Período de Incubação 2 a 10 dias Tratamento Antibióticos. Prevenção Camisinha. Higiene pós-coito. Uretrite gonocócica (no homem) Vaginite gonocócica. Oftalmia gonocócica. Condiloma Acuminado HPV Conceito Infecção causada por um grupo de vírus (HPV - Human Papilloma Viruses) que determinam lesões papilares (elevações da pele) as quais, ao se fundirem, formam massas vegetantes de tamanhos variáveis, com aspecto de couve-flor (verrugas). Os locais mais comuns do aparecimento destas lesões são a glande, o prepúcio e o meato uretral no homem e a vulva, o períneo, a vagina e o colo do útero na mulher. Em ambos os sexos pode ocorrer no ânus e reto, não necessariamente relacionado com o coito anal. Com alguma frequência a lesão é pequena, de difícil visualização à vista desarmada, mas na grande maioria das vezes a infecção é assintomática ou inaparente (sem nenhuma manifestação detectável pelo paciente). Sinônimos Jacaré, jacaré de crista, crista de galo, verruga genital. Agente Papilomavirus Humano (HPV) - DNA vírus. HPV é o nome de um grupo de virus que inclue mais de 100 tipos. As verrugas genitais ou condilomas acuminados são apenas uma das manifestações da infecção pelo virus do grupo HPV e estão relacionadas com os tipos 6,11 e 42, entre outros. Os tipos (2, 4, 29 e 57) causam lesões nas mãos e pés (verrugas comuns). Outros tipos tem um potencial oncogênico (que pode desenvolver câncer) maior do que os outros (HPV tipo 16, 18, 45 e 56) e são os que tem maior importância clínica. Complicações/Consequências Câncer do colo do útero e vulva e, mais raramente, câncer do pênis e também do ânus. Transmissão Contacto sexual íntimo (vaginal, anal e oral). Mesmo que não ocorra penetração vaginal ou anal o virus pode ser transmitido. O recém-nascido pode ser infectado pela mãe doente, durante o parto. Pode ocorrer também, embora mais raramente, contaminação por outras vias (fômites) que não a sexual : em banheiros, saunas, instrumental ginecológico, uso comum de roupas íntimas, toalhas etc. Período de Incubação Semanas a anos. (Como não é conhecido o tempo que o virus pode permanecer no estado latente e quais os fatores que desencadeiam o aparecimento das lesões, não é possível estabelecer o intervalor mínimo entre a contaminação e o desenvolvimento das lesões, que pode ser de algumas semanas até anos ou décadas). Tratamento O tratamento visa a remoção das lesões (verrugas, condilomas e lesões do colo uterino). Os tratamentos disponíveis são locais (cirúrgicos, quimioterápicos, cauterizações etc). As recidivas (retorno da doença) podem ocorrer e são freqüentes, mesmo com o tratamento adequado. Eventualmente, as lesões desaparecem espontaneamente. Não existe ainda um medicamento que erradique o virus, mas a cura da infecção pode ocorrer por ação dos mecanismos de defesa do organismo. Já existem vacinas para proteção contra alguns tipos específicos do HPV, estando as mesmas indicadas para pessoas não contaminadas. Prevenção Camisinha usada adequadamente, do início ao fim da relação, pode proporcionar alguma proteção. Ter parceiro fixo ou reduzir numero de parceiros. Exame ginecológico anual para rastreio de doenças pré-invasivas do colo do útero. Avaliação do(a) parceiro(a). Abstinência sexual durante o tratamento. Em 2006 foi aprovada pela ANVISA (Agência Nacional de Vigilância Sanitária) a utilização da Vacina Quadrivalente produzida pelo Laboratório Merck Sharp & Dohme contra os tipos 6,11,16 e 18 do HPV, para meninas e mulheres de 9 a 26 anos que não tenham a infecção. Esta vacina confere proteção contra os vírus citados acima, os quais são responsáveis por 70% dos casos de câncer do colo do útero (tipos 16 e 18) e 90% dos casos de verrugas (condilomas) genitais (tipos 6 e 11). Condiloma peniano. Condiloma vaginal. Linfogranuloma Venéreo Conceito O Linfogranuloma venéreo caracteriza-se pelo aparecimento de uma lesão genital (lesão primária) que tem curta duração e que se apresenta como uma ulceração (ferida) ou como uma pápula (elevação da pele). Esta lesão é passageira (3 a 5 dias) e frequentemente não é identificada pelos pacientes, especialmente do sexo feminino. Após a cura desta lesão primária, em geral depois de duas a seis semanas, surge o bubão inguinal que é uma inchação dolorosa dos gânglios de uma das virilhas (70% das vezes é de um lado só). Se este bubão não for tratado adequadamente ele evolui para o rompimento expontâneo e formação de fístulas que drenam secreção purulenta. Sinônimos Doença de Nicolas-Favre, Linfogranuloma Inguinal, Mula, Bubão. Agente Chlamydia trachomatis. Complicações/Consequências Elefantíase do pênis, escroto, vulva. Proctite (inflamação do reto) crônica. Estreitamento do reto. Transmissão Relação sexual é a via mais frequente de transmissão. O reto de pessoas cronicamente infectada é reservatório de infecção. Período de Incubação 7 a 60 dias. Tratamento Sistêmico, através de antibióticos. Aspiração do bubão inguinal. Tratamento das fístulas Prevenção Camisinha. Higienização após o coito. Granuloma Inguinal Conceito Doença bacteriana de evolução crônica que se caracteriza pelo aparecimento de lesões granulomatosas (grânulos, caroços), ulceradas (feridas), indolores e auto-inoculáveis. Tais lesões localizam-se na região genital, perianal e inguinal, podendo, eventualmente, ocorrer em outras regiões do organismo, inclusive órgãos internos. Sinônimos Danovanose, Granuloma Venéreo, Granuloma Tropical, Granuloma Contagioso, Úlcera Venérea Crônica, etc. Agente Donovania granulomatis (Calymmatobacterium granulomatis). Complicações/Consequências Deformidades genitais, elefantíase, tumores. Transmissão Usualmente pela relação sexual. Período de Incubação Variável. De 3 dias a 6 meses. Tratamento Sistêmico, através de antibióticos. Tratamento local, eventualmente cirúrgico. Prevenção Camisinha. Higienização após o coito. Pediculose do Púbis Conceito Infestação da região pubiana causadas por um inseto do grupo dos piolhos e cuja única manifestação é o intenso prurido que causa. Por contiguidade pode acometer também os pelos da região do baixo abdome, ânus e coxas. Eventualmente acometem as sombrancelhas e cílios (por auto-inoculação). Os piolhos machos medem cerca de 1 milímetro e as femeas, maiores, 1,5 milímetros, sendo que seus ovos (lêndeas), medem em torno de 2 milímetros. O prurido (coceira) determinado pela parasitose é causado pela saliva do inseto, liberada ao sugar o sangue do hospedeiro. Sinônimos Ftiríase, Chato Agente Phtirus Pubis Transmissão Principalmente pelo contato sexual com pessoa infestada, podendo ocorrer também através do uso comum de vestimentas, toalhas, vasos sanitários etc. Tratamento Local, com bons resultados. Prevenção Escolha do(a) parceiro(a). Cuidados com a higiene corporal. Phtirus Púbis Hepatite B Conceito Infecção das células hepáticas pelo HBV (Hepatitis B Virus) que se exterioriza por um espectro de síndromes que vão desde a infecção inaparente e subclínica até a rapidamente progressiva e fatal. Os sintomas, quando presentes, são : falta de apetite, febre, náuseas, vômitos, astenia, diarréia, dores articulares, icterícia (amarelamento da pele e mucosas) entre os mais comuns. Sinônimos Hepatite sérica. Agente HBV (Hepatitis B Virus), que é um vírus DNA (hepadnavirus) Complicações/Consequências Hepatite crônica, Cirrose hepática, Câncer do fígado (Hepatocarcinoma), além de formas agudas severas com coma hepático e óbito. Transmissão Através da solução de continuidade da pele e mucosas. Relações sexuais. Materiais ou instrumentos contaminados: Seringas, agulhas, perfuração de orelha, tatuagens, procedimentos odontológicos ou cirúrgicos, procedimentos de manicure ou pedicure etc. Transfusão de sangue e derivados. Transmissão vertical : da mãe portadora para o recém-nascido, durante o parto (parto normal ou cesariana). O portador crônico pode ser infectante pelo resto da vida. Período de Incubação 30 à 180 dias (em média 75 dias). Tratamento Não há medicamento para combater diretamente o agente da doença, tratam-se apenas os sintomas e as complicações. Prevenção Vacina, obtida por engenharia genética, com grande eficácia no desenvolvimento de níveis protetores de anticorpos (3 doses). Recomendase os mesmo cuidados descritos na prevenção da AIDS, ou seja, sexo seguro e cuidados com a manipulação do sangue. Infecção por Clamídia Conceito Doença infecto-contagiosa dos órgãos genitais masculinos ou femininos. Caracteriza-se pela presença (pode não ocorrer) de secreção (corrimento) uretral escassa, translúcida e geralmente matinal. Um ardor uretral ou vaginal pode ser a única manifestação. Raramente a secreção pode ser purulenta e abundante. Se não tratada, pode permanecer durante anos contaminando as vias genitais dos pacientes. É importante saber que mesmo a pessoa assintomática (portadora da doença mas sem sintomas) pode transmiti-la. Sinônimos Uretrite ou cervicite inespecífica, Uretrite ou cervicite não específica, Uretrite não gonocócica (UNG). Agente Chlamidia trachomatis. Complicações/Consequências Epididimite, proctite, salpingite e sua sequelas (infertilidade), conjuntivite de inclusão, otite média, tracoma, linfogranuloma venéreo, bartolinite, doença inflamatória pélvica (DIP), gravidez ectópica etc. Assim como a gonorréia, é uma das principais causas infecciosas de infertilidade feminina. Transmissão Relação sexual. Fômites. Período de Incubação 1-2 semanas à 1 mes ou mais. Tratamento Antibiótico oral e local (na mulher) Prevenção Camisinha. Higiene pós-coito. Infecção por Trichomonas Doença infecto-contagiosa do sistema gênito-urinário do homem e genital da mulher. No homem causa uma uretrite de manifestações em geral discretas (ardor e/ou prurido uretral e secreção brancacenta, amarelada ou amarelo esverdeada), podendo, eventualmente ser ausentes em alguns e muito intensas em outros. É uma das principais causas de vaginite ou vulvovaginite da mulher adulta podendo porém, cursar com pouca ou nenhuma manifestação clínica. Quando presente, manifesta-se na mulher como um corrimento vaginal amarelo esverdeado ou acinzentado, espumoso e com forte odor característico. Não é incomum também ocorrer irritação na região genital bem como sintomas miccionais que podem simular uma cistite (dor ao urinar e micções frequentes). Período de Incubação 10 a 30 dias, em média. Tratamento Quimioterápicos. O tratamento pode ser oral e local (na mulher). Prevenção Camisinha, tratamento simultâneo do(a) parceiro(a). Vaginite por Trichomonas Trichomonas vaginalis Sinônimos Uretrite ou vaginite por Trichomonas, Tricomoníase vaginal ou uretral, Uretrite não gonocócica (UNG). Agente Trichomonas vaginalis (protozoário). Complicações/Consequências Prematuridade. Baixo peso ao nascer. Ruptura prematura de bolsa. Transmissão Relação sexual (principalmente). A mulher pode ser infectada tanto por parceiros do sexo masculino quanto do sexo feminino (por contato genital). O homem por parceiras do sexo feminino. É importante considerar aqui que mesmo a pessoa portadora da doença, mas sem sintomas, pode transmitir a infecção. Fômites. HPV e o Câncer de Colo Uterino O QUE É HPV? É um vírus transmitido pelo contato sexual que afeta a área genital tanto de homens como de mulheres. O HPV é uma família de vírus com mais de 80 tipos. Enquanto alguns deles causam apenas verrugas comuns no corpo, outros infectam a região genital, podendo ocasionar lesões que, se não tratadas, se transformam em câncer de colo do útero. Uma das características desse vírus é que ele pode ficar instalado no corpo por muito tempo sem se manifestar, entrando em ação, em determinadas situações como na gravidez ou numa fase de estresse, quando a defesa do organismo fica abalada. Na maior parte das vezes a infecção pelo HPV não apresenta sintomas. A mulher tanto pode sentir uma leve coceira, ter dor durante a relação sexual ou notar um corrimento. O mais comum é ela não perceber qualquer alteração em seu corpo. Geralmente, esta infecção não resulta em câncer, mas é comprovado que 99% das mulheres que têm câncer do colo uterino, foram antes infectadas por este vírus. No Brasil, cerca de 7.000 mulheres morrem anualmente por esse tipo de tumor. Em seus estágios iniciais as doenças causadas pelo HPV podem ser tratadas com sucesso em cerca de 90% dos casos, impedindo que a paciente tenha maiores complicações no futuro. Portanto, a melhor arma contra o HPV é a prevenção e se fazer o diagnóstico o quanto antes. COMO DEVO ME PREVENIR? Como em qualquer doença transmitida pelo sexo, é preciso que se tomem alguns cuidados como: - Manter cuidados higiênicos; - Ter parceiro fixo ou reduzir o número de parceiros; - Usar preservativos durante toda a relação sexual; - Visitar regularmente seu ginecologista para fazer todos os exames de prevenção. COMO POSSO SABER SE TENHO HPV? Este vírus pode ser detectado através dos seguintes exames: Papanicolaou É o exame preventivo mais comum. Ele não detecta o vírus, mas sim, as alterações que ele pode causar nas células. Colposcopia Exame feito por um aparelho chamado colposcópio, que aumenta o poder de visão do médico, permitindo identificar as lesões. Biópsia É a retirada de um pequeno pedaço de tecido para análise. Captura Híbrida É o exame mais moderno para fazer o diagnóstico do HPV. A Captura Hïbrida consegue diagnosticar a presença do vírus mesmo antes da paciente ter qualquer sintoma. Esse é o único exame capaz de dizer com certeza se a infecção existe ou não. Estudos recentes recomendam que o exame de captura híbrida só seja feito em mulheres acima de 25 anos, preferivelmente 30 anos. COMO É O TRATAMENTO DO HPV ? PREVINA-SE CONTRA O HPV E LEMBRE-SE: · A maioria das pessoas infectadas pelo HPV não desenvolve o câncer de colo uterino. · Por ser o principal causador do câncer do colo uterino, o HPV precisa ser descoberto o quanto antes. Por isso, sempre faça seus exames preventivos anualmente. · Use preservativos em todas as relações sexuais. · Fique atenta a esses sintomas: coceira, corrimento, sangramento anormal, principalmente fora da menstruação, e dor durante a relação sexual. Se você tiver algum desses sintomas procure seu ginecologista. · Fumar, beber em excesso ou usar drogas afeta o sistema de defesa do organismo fazendo com que o HPV atinja a mulher com maior facilidade. · Procure saber mais sobre o HPV e o câncer de colo uterino e compartilhe todas essas informações com o seu parceiro e amigas. Assim será mais fácil se prevenir. · É importante que seu parceiro também procure um médico para verificar se ele está com o vírus. · Você não está sozinha! A maioria das pessoas com vida sexual ativa pode estar infectada por algum dos tipos do HPV. AIDS Conceito Síndrome (uma variedade de sintomas e manifestações) causado pela infecção crônica do organismo humano pelo vírus HIV (Human Immunodeficiency Virus). O vírus compromete o funcionamento do sistema imunológico humano, impedindo-o de executar sua tarefa adequadamente, que é a de protegê-lo contra as agressões externas (por bactérias, outros vírus, parasitas e mesmo por celulas cancerígenas). Com a progressiva lesão do sistema imunológico o organismo humano se torna cada vez mais susceptível a determinadas infecções e tumores, conhecidas como doenças oportunísticas, que acabam por levar o doente à morte. A fase aguda (após 1 a 4 semanas da exposição e contaminação) da infecção manifesta-se em geral como um quadro gripal (febre, mal estar e dores no corpo) que pode estar acompanhada de manchas vermelhas pelo corpo e adenopatia (íngua) generalizada (em diferentes locais do organismo). A fase aguda dura, em geral, de 1 a 2 semanas e pode ser confundida com outras viroses (gripe, mononucleose etc) bem como pode também passar desapercebida. Os sintomas da fase aguda são portanto inespecíficos e comuns a várias doenças, não permitindo por si só o diagnóstico de infecção pelo HIV, o qual somente pode ser confirmado pelo teste anti-HIV, o qual deve ser feito após 90 dias (3 meses) da data da exposição ou provável contaminação. Sinônimos SIDA, Síndrome da Imunodeficiência Adquirida, HIV-doença. Agente HIV (Human Immunodeficiency Virus), com 2 subtipos conhecidos : HIV-1 e HIV-2. Complicações/Consequências Doenças oportunísticas, como a tuberculose miliar e determinadas pneumonias, alguns tipos de tumores, como certos linfomas e o Sarcoma de Kaposi. Distúrbios neurológicos. Transmissão Sangue e líquidos grosseiramente contaminados por sangue, sêmem, secreções vaginais e leite materno. Pode ocorrer transmissão no sexo vaginal, oral e anal. Os beijos sociais (beijo seco, de boca fechada) são seguros (risco zero) quanto a transmissão do vírus, mesmo que uma das pessoas seja portadora do HIV. O mesmo se pode dizer de apertos de mão e abraços. Os beijos de boca aberta são considerados de baixo risco quanto a uma possível transmissão do HIV. Período de Incubação De 3 a 10 (ou mais) anos entre a contaminação e o aparecimento de sintomas sugestivos de AIDS. Tratamento Existem drogas que inibem a replicação do HIV, que devem ser usadas associadas, mas ainda não se pode falar em cura da AIDS. As doenças oportunísticas são, em sua maioria tratáveis, mas há necessidade de uso contínuo de medicações para o controle dessas manifestações. Prevenção Na transmissão sexual se recomenda sexo seguro: relação monogâmica com parceiro comprovadamente HIV negativo, uso de camisinha. Na transmissão pelo sangue recomenda-se cuidado no manejo de sangue (uso de seringas descartáveis, exigir que todo sangue a ser transfundido seja previamente testado para a presença do HIV, uso de luvas quando estiver manipulando feridas ou líquidos potencialmente contaminados). Não há, no momento, vacina efetiva para a prevenção da infecção pelo HIV. É necessário observar que o uso da camisinha, apesar de proporcionar excelente proteção, não proporciona proteção absoluta (ruptura, perfuração, uso inadequado etc). Repito, a maneira mais segura de se evitar o contágio pelo vírus HIV é fazer sexo monogâmico, com parceiro(a) que fez exames e você saiba que não está infectado(a). A maior parte dos 40 milhões de pessoas infectadas pelo vírus do HIV é composta de adultos heterossexuais em idade reprodutiva, uma vez que relação sexual desprotegida é a principal via de contaminação tanto para homem como para a mulher. Com o progresso das terapias anti-virais, boa parte das pessoas contaminadas não chega manifestar a doença causada pelo HIV, a síndrome da imunodeficiência adquirida (SIDA ou AIDS). Hoje, essas pessoas mantêm seu ritmo de vida normal tornando possível o plano de constituição de uma família. Na verdade, não é o espermatozóide o veículo do vírus HIV, mas as outras células presentes no sêmen. Diante disso, a reprodução assistida pode tornar possível o sonho de um filho através das técnicas de inseminação intra-uterina e fertilização in vitro. Nessas técnicas há a seleção dos espermatozóides com maior chance de fertilização, assim como o isolamento das demais células presentes no sêmen e que são a principal fonte de contaminação na relação sexual desprotegida. Há muitos anos que várias clínicas na Europa realizam tratamentos para obtenção da gravidez em casais cuja mulher é HIV-negativo e o homem HIV-positivo. Não há registro de qualquer caso de contaminação, nem das mulheres nem dos bebês. Nos casos em que a mulher é HIV-positivo também é possível engravidar sem risco ao bebê. Existem critérios médicos e laboratoriais que permitem a liberação da mulher para gravidez. Em qualquer situação, esteja infectado ambos ou apenas um dos parceiros, a gravidez deve ser sempre um trabalho conjunto do médico infectologista, do especialista em reprodução assistida e do casal que tanto deseja conceber. Exame de Papanicolau (Citologia Oncótica) O nome correto é Papanicolaou mas se tornou comum no Brasil escrever Papanicolau O que é o exame de papanicolau? O exame de Papanicolau verifica alterações nas células do colo do útero. O colo do útero é a parte mais baixa do útero que o liga à vagina. Outros nomes para o exame de Papanicolau são Citologia Oncótica ou Preventivo. O exame de Papanicolau serve para se verificar alterações nas células cervicais. Estas alterações que podem ser detectadas são chamadas de displasia cervical e podem se transformar em câncer se não forem descobertas e tratadas. O Papanicolau também pode detectar infecções viróticas no colo do útero, como por exemplo verrugas genitais e herpes, e infecções vaginais tais como as causadas por fungos ou por trichonomas. Algumas vezes, o teste pode dar informações sobre seus hormônios, principalmente progesterona e estrogênio. As mulheres, principalmente as sexualmente ativas, deveriam se submeter a um exame preventivo no mínimo uma vez por ano. O médico recomendará a freqüência com que o exame será feito baseado nos seus fatores de risco para desenvolver câncer cervical. Existe uma chance crescente de desenvolver este tipo de câncer se: - Se ao fazer algum exame de Papanicolau perceber alterações. - Iniciou a vida sexual muito cedo. - Teve ou tem muitos parceiros sexuais. - A mulher ou seu parceiro têm tido infecções genitais. - Teve câncer de vulva ou vagina. - A parceira anterior do atual parceiro teve câncer cervical ou anomalias nas células cervicais. - Se o parceiro teve câncer de pênis. - É fumante. - Se a mãe tomou o hormônio dietilstelbestrol (DES) enquanto grávida . - Se o sistema imunológico for fraco, por ter sido submetida a transplante, ou porque toma drogas que enfraqueçam o sistema imunológico ou porque tem AIDS. Como deve ser o preparo para o exame? Não usar ducha ou cremes vaginais durante os dois dias anteriores ao exame, nem mantenha relação sexual dentro das 24 horas anteriores, pois isto pode causar resultados incorretos. O que acontece durante o exame? O Papanicolau demora poucos minutos e é feito como parte de um exame ginecológico de rotina. Quando estiver deitada , com os joelhos dobrados e as pernas afastadas, o médico ou o Enfermeiro introduzirá um espéculo na sua vagina. Este aparelho permite a abertura das paredes da vagina para que o médico possa ver o colo do útero. Então, utiliza-se um cotonete especial, uma escovinha ou uma palheta para, esfregando, remover algumas células do colo do útero, as quais serão mandadas a um laboratório para serem analisadas microscopicamente. O que acontece após o exame? Se as células se mostrarem normais, não será necessário nenhum tratamento. O exame citológico deverá mostrar se tem alguma infecção. O médico ou Enfermeiro deverá tratar esta infecção e sugerir que outro preventivo seja feito em alguns meses. Se as células não se apresentarem normais, poderão ser necessários mais exames. Você deve conversar com seu médico a respeito dos resultados do seu exame pois o Papanicolau não é 100% garantido. Quais os benefícios deste exame? O Papanicolau pode detectar doenças pré-cancerígenas e, se estas doenças são descobertas a tempo, há uma grande chance de o desenvolvimento do câncer ser combatido através de um tratamento simples. Este exame também é utilizado para detectar alguns tipos de infecção no colo do útero e na vagina. Colo do útero é a parte do útero que fica dentro da vagina. Colo do útero com inflamação Colheita do Exame de Papanicolau Este exame é a colheita de material do colo do útero o qual é mandado para um laboratório especializado em citopatologia. Também é chamado de citologia oncótica, colpocitologia, Papanicolau, e fora do Brasil é conhecido como Pap Test ou Pap Smear. O resultado pode ser fornecido em Classes de Papanicolau que variam de I a V ou em descrição das lesões. Estes resultados devem ser interpretados exclusivamente por seu médico. Se tiver dúvidas pergunte. A citologia serve para determinar outras condições de saúde de seu corpo tais como nível hormonal, e doenças da vagina e doenças do colo do útero. Por isto é importante que seja o seu médico quem interprete o exame e lhe dê medicamentos específicos para estas alterações. Mais ainda o exame ginecológico é uma excelente oportunidade para você conversar com seu médico a respeito de sua saúde e de temas como câncer de mama, menopausa, e osteoporose. Colocação do Espéculo Vaginal O profissional gentilmente afasta os lábios vaginais e coloca o especulo dentro da vagina. Após isto o especulo é aberto e mostra o interior da vagina e o colo do útero O colo é a porção inferior do útero que se localiza parcialmente dentro da cavidade vaginal e compõe-se de 2 partes: 1- A parte visível dentro da vagina. 2- O canal cervical, que comunica a cavidade uterina com a vagina, através do óstio, ou seja orifício cervical externo. A parede deste canal é revestida pôr uma camada de células cilíndricas e que em alguns pontos formam as criptas cervicais produtoras de muco. É denominada endocérvice. Internamente o endocérvice é contínuo com o endométrio, que reveste a cavidade uterina. O tecido ou epitélio que cobre a região do colo, que mantém contato com a vagina, é chamado de ectocérvice, constituído pôr várias camadas de células planas, formando um epitélio escamoso e estratificado. O LIMITE ENTRE ESTES DOIS EPITÉLIOS CHAMA-SE: Junção escamocolunar - JEC, que é uma linha que pode estar tanto dentro do canal cervical quanto na porção visível do colo, para dentro ou para fora do óstio, dependendo da condição hormonal da mulher, idade e paridade, entre outros fatores. Para realização do teste de Papanicolaou é necessário que na unidade de saúde tenha: - Consultório equipado para exame ginecológico com: - mesa ginecológica mesa auxiliar biombo ou local reservado para troca de roupa da paciente escada de dois degraus foco de luz com cabo flexível cesto de lixo balde com solução desincrostante em caso de instrumental não descartável. Material para coleta: - espéculo - lâmina com uma extremidade fosca - espátula de Ayre - escova cervical - par de luvas para procedimento - formulário de requisição do exame - lápis n.º. 2 (para identificação da lâmina) - máscara cirúrgica - fixador apropriado - recipiente para acondicionamento das lâminas, sendo preferível caixas de madeira - lençol para cobrir a paciente - avental. esfregaço ectocervical esfregaço endocervical Fases que antecedem a coleta É necessário entender que para muitas mulheres o exame ginecológico ou simplesmente a coleta do Papanicolaou, ainda causa constrangimento e preocupação. HUMANIZAÇÃO DO ATENDIMENTO Criar um ambiente acolhedor. Comportar-se com cortesia e respeitar a privacidade da mulher, é postura esperada de todo profissional. Observar as informações da ficha de requisição e explicar o significado e os procedimentos que serão realizados, ajudam a diminuir a ansiedade. NÃO USAR: caneta hidrográfica, esferográfica e etc, pois leva á perda da identificação do material. Estas tintas se dissolvem durante o processo de coloração das lâminas. INICIANDO O PROCEDIMENTO DA COLETA 1 - Oriente a paciente sobre o desenvolvimento do exame, procurando deixá-la menos ansiosa; 2 - Solicite á paciente que esvazie a bexiga; 3 - Em seguida que ela retire a parte inferior da roupa, dando-lhe o avental ou um lençol para que se cubra, indicando o biombo para a troca da roupa ou outro local reservado; 4 - Solicite que ela deite na mesa, auxiliando-a a posicionar-se adequadamente para o exame; 5 - Cubra-a com o lençol; 6 - Inicie a primeira fase do exame, expondo somente a região a ser examinada, verificando: a) VULVA - se há lesões esbranquiçadas ou hipercrômicas, nódulos, verrugas e/ou feridas. b) A VAGINA - o aspecto, a existência de lesões, pólipos, verrugas e corrimentos. A vulva e vagina também desenvolvem câncer, e uma forma eficiente de diagnosticá-lo precocemente é verificar a existência de lesões suspeitas nestas localizações durante a coleta do Papanicolaou. Identificadas quaisquer alterações, solicitar a presença de enfermaria ou do médico. 7 - Colocação do espéculo: a) Escolha o espéculo mais adequado ao tamanho da vagina da paciente. A dificuldade em localizar o colo pode estar na escolha errada do tamanho do espéculo. O espéculo de tamanho pequeno deve ser utilizado em mulheres que não tiveram parto vaginal (normal), muito jovens, menopausadas e em mulheres muito magras. O espéculo de tamanho grande pode ser o indicado para as mulheres multíparas e para as obesas. Condições intermediárias ou em caso de dúvida, use o de tamanho médio. b) Introduza o espéculo, procedendo da seguinte forma: -Não lubrifique o espéculo com qualquer tipo de óleo, glicerina, creme ou vaselina. -No caso de pessoas idosas com vaginas extremamente ressecadas, recomenda-se molhar o espéculo com soro fisiológico ou solução salina. -Introduza-o em posição vertical e ligeiramente inclinado. -Iniciada a introdução faça uma rotação de 90.º, deixando-o em posição transversa, de modo que a fenda da abertura do espéculo fique na posição horizontal. -Uma vez introduzido totalmente na vagina, abra-o lentamente e com delicadeza - Se ao visualizar o colo houver grande quantidade de muco ou secreção, seque-o delicadamente com uma gase montada em uma pinça, sem esfregar, para não perder a qualidade do material a ser colhido. DIFICULDADE PARA VISUALIZAÇÃO DO COLO -Sugira que a pacienta tussa, não surtindo efeito tente manobra de manipulação delicada com os dedos para afastar as parede vaginais. -Se mesmo após essas manobras não conseguir visualizar o colo, não insista, peça auxílio à enfermeira ou ao médico. LEMBRE-SE: A paciente pode ter sofrido alguma intervenção cirúrgica no colo ou uma histerectomia. 8 - Coleta das amostras: LEMBRE-SE: O colo uterino não é igual em todas as mulheres, seu tamanho, forma e posição podem variar. Devido a sua localização e função, está sugeito a traumatismos por parto, abortos e curetagens, assim como processos inflamatórios e infecciosos diversos. O orifício interno do colo uterino das mulheres que nunca tiveram parto vaginal é puntiforme, e das que já tiveram é em fenda transversa. - A coleta é tríplice: do ectocervice, fundo de saco vaginal e do canal cervical. - As amostras são colhidas separadamente. 1) PROCEDA Á COLETA DA ECTOCÉRVICE: Utilize a espátula de madeira tipo Ayre, do lado que apresenta reentrância. Encaixe a ponta mais longa da espátula no orifício externo do colo, apoiando-a firmemente, fazendo uma raspagem na mucosa ectocervical em movimento rotativo de 360.º, em torno de todo o orifício, procurando exercer uma pressão firme, mas delicada, sem agredir o colo, para não prejudicar a qualidade da amostra. Caso considere que a coleta não tenha sido representativa, faça mais uma vez o movimento de rotação. Estenda o material ectocervical na lâmina dispondo-o no sentido vertical, ocupando 1/3 da parte transparente da lâmina, esfregando a espátula com suave pressão, garantindo uma amostra uniforme. 2) PROCEDA Á COLETA DE FUNDO DE SACO: Utilize, agora, a extremidade oposta da espátula. Recolha material, raspando suavemente o fundo de saco vaginal. Estenda o material na lâmina paralelamente ao primeiro esfregaço 3) PROCEDA Á COLETA DO CANAL CERVICAL: Utilize a escova de coleta endocervical; Recolha o material introduzindo a escova delicadamente no canal cervical, girando-a 360.º. Ocupando o 1/3 restante da lâmina, estenda o material rolando a escova de cima para baixo. Fixação do Material: A fixação do esfregaço deve ser procedida imediatamente após a coleta, sem nenhuma espera. Visa conservar o material colhido, mantendo as características originais das células, preservando-as de dessecamento, o que impossibilitará a leitura do exame. São três as formas de fixação. O uso de Polietilenoglicol é a mais recomendada. 1-Polietilenoglicol. Pingar 3 ou 4 gotas da solução fixadora sobre o material, que deverá ser completamente coberto pelo líquido. Deixar secar ao ar livre, em posição horizontal, até a formação de uma película leitosa e opaca na sua superfície. 2 - Álcool á 95%. A lâmina com material deve ser submersa no álcool a 95%, em vidros de boca larga. 3 - Propinilglicol. Borrifar a lâmina com o spray fixador a uma distância de 20cm. Conclusão do procedimento: -Feche o espéculo; - Retire-o delicadamente; - Auxilie a paciente a descer da mesa; - Solicite que ela se troque; - Oriente a paciente para que venha retirar o exame conforme a rotina da sua Unidade de Saúde. Indicadores da qualidade da coleta ** A identificação clara das lâminas (aconselha-se que a lâmina esteja identificada antes de se iniciar os procedimentos da coleta) ** O esfregaço colocado na face da lâmina que corresponda a da extremidade fosca (rugosa) ** O esfregaço ocupando toda a superfície transparente da lâmina, sendo 2/3 da lâmina ocupado com material do ectocérvice e fundo de saco e 1/3 da lâmina ocupado com material do canal endocervical. ** O acondicionamento apropriado das lâminas. ** Tipos de células presentes no esfregaço (separação nítida entre coleta ecto e endocervical). ** Quantidade de células no esfregaço. ** Espessura e homogeneidade do esfregaço. ** Preservação das estruturas celulares (boa fixação). Captura Híbrida Aquelas pacientes que tiveram um resultado de Papanicolaou alterado ou aquelas que, a critério do médico ginecologista, sejam de alto risco para o HPV.,devem realizar este exame. Coleta: O exame de Captura Híbrida é muito simples e não causa dor. Segue os mesmos procedimentos que se usa para os outros exames ginecológicos. O médico introduz o especulo - instrumento utilizado para abrir a vagina - e, com o auxílio de uma escova, coleta amostras de secreção do colo uterino, da vagina ou da vulva. Após o exame a escova é colocada em um tubo com líquido especial e enviada ao laboratório. Biópsia de colo de útero É a retirada de um fragmento que será enviado para exame. Pode ser feita no consultório e é um procedimento praticamente indolor. O material coletado é enviado para estudo anátomopatológico. Possíveis resultados: Sistema Sistema Sistema Sistema Clássico OMS NIC Bethesda I Normal Normal Dentro dos limites normais II Inflamação Inflamação Alterações celulares benignas III Displasia Leve Displasia Moderada Displasia Severa NIC 1 NIC 2 NIC 3 SIL baixo grau SIL alto grau SIL alto grau IV Carcinoma in situ NIC 3 SIL alto grau V Carcinoma invasor Carcinoma invasor Carcinoma invasor Legenda: OMS:Organização Mundial da Saúde NIC:neoplasia intraepitelia celular SIL: lesões escamosas intraepiteliais Gravidez Entende-se por gravidez o período de crescimento e desenvolvimento de um ou mais embriões dentro do organismo feminino que normalmente tem duração de 39 semanas contadas após o último ciclo menstrual. Para que a gravidez ocorra é necessário que o óvulo seja fecundado por um espermatozóide e que estes sejam identificados pelo organismo materno. A gestação é avaliada por um profissional especializado na área, o ginecologista/obstetra. Este profissional para facilitar a avaliação e acompanhamento divide o período gestacional em três trimestres. O primeiro trimestre é instável, pois o corpo lúteo (estrutura endócrina responsável pela produção da progesterona) mantém a gestação até a segunda semana impedindo a menstruação e se este não se desenvolver normalmente pode ocorrer aborto espontâneo. Neste período, a gestante precisa ingerir alimentos saudáveis e naturais além de polivitamínicos prescritos pelo médico. As atividades físicas devem ser limitadas à caminhadas e natação e a atividade sexual sem exageros (recomenda-se o tipo “papai e mamãe”). Nesse período a gestante também pode sentir algumas sensações desconfortáveis como náuseas, vômitos, enjôos, malestar, irritação, sonolência, cólicas e outros. O segundo trimestre é um período mais estável que o anterior, o organismo já se altera visivelmente, as mamas já se preparam para a produção de leite, a barriga começa a aparecer. A gestante nesse período pode ter acne pelo aumento da oleosidade na pele, varizes quando o sangue se acumula nas pernas, câimbras por causa da pressão provocada pelo útero, mictúria provocada pela pressão da bexiga e outras. Nesse período pode haver riscos de descolamento da placenta e placenta prévia que são detectados através do sangramento que se manifesta de forma bem clara e rala até o sangramento do tipo menstruação. No terceiro trimestre a gestante deve fazer um número maior de consultas médicas, pois nesse período é possível detectar a pré-eclâmpsia, síndrome que faz a gestante reter líquidos, ter sua pressão alterada e elevada e eliminar proteínas pela urina. A barriga já atinge um tamanho desconfortável para a gestante podendo ou não dificultar sua locomoção, provocar insônia, falta de ar, hemorróidas e outras. O útero também passa a se contrair na intenção de preparar a gestante para o parto. As células sexuais masculina e feminina, cada uma delas, contem só metade do número de cromossomas, em relação com todas as outras células do organismo. Então, quando o espermatozóide consegue entrar dentro do óvulo, fundem-se os dois gerando uma só célula, o ovo Zigoto. Como cada uma destas células tem a informação que o outro precisa, ao fundirem-se, vão provocar o encontro dos cromossomas. Se durante a relação sexual um espermatozóide encontra um óvulo nas trompas de falópio e se une a ele, produz-se a fecundação. O ovo desloca-se ao longo da trompa de falópio demorando entre 5 a 7 dias a atingir a parede uterina. Neste trajeto podem observar-se vários estados apresentados pelo embrião nesse período de tempo que decorre desde o estado de ovo até à implantação no endométrio - nidação. Esta junção, possibilita que o ovo contenha agora todas as informações dadas pelos donos do óvulo e do espermatozóide, e por isso já estão definidas as características do futuro bebe, como a cor dos olhos, a cor do cabelo, e tudo o que o embrião necessita para se desenvolver. Primeiro, é embrião, após acontecer as primeiras divisões das células passa a feto, e a partir daqui começam-se a desenvolver todos os órgãos de todos os membros, enfim tudo o que é necessário para a construção de um bebé. Ao fim de mais ou menos 36 a 40 semanas, ele nasce então. O primeiro sinal, normalmente, é a ausência da menstruação. Assim que te surge uma dúvida, deves então fazer um teste de gravidez, para te certificares se está efetivamente grávida. Existem outros tipos de manifestações que poderão ser também indicadores de uma gravidez, como: · o aumento do volume dos seios · náuseas · vômitos · sonolência · palpitações · nervosismo e · vontade de fazer xixi constantemente, principalmente de manhã quando acordas. O ovo ao desenvolverse, não dá somente origem ao embrião. O endométrio fica mais espesso e origina os anexos embrionários indispensáveis para o crescimento e desenvolvimento de um novo ser ao longo dos nove meses seguintes - gravidez. -Aninhamento do ovo na cavidade uterina.
Baixar