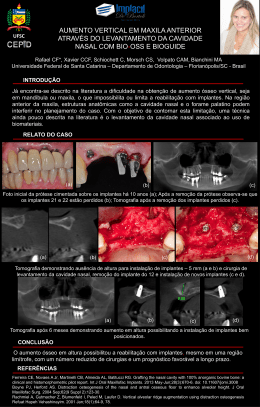
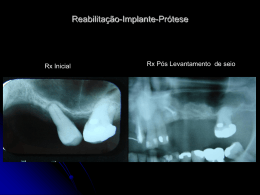
CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 38 Ciência e prática Lateralização do nervo dentário inferior para a colocação de implantes na mandíbula atrófica 38 MAXILLARIS JULHO 2013 CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 39 Ciência e prática AUTORES: Nuno Braz de Oliveira Médico dentista. Pós-graduado em Ortodontia pela Universidade de Nova Iorque (NYU). Residência de dois anos em Cirurgia Oral na NYU. Prática exclusiva em Ortodontia e Cirurgia Oral. Director clínico da Clínica Dental Face. Francisco Brandão de Brito Médico dentista. Especialização em Periodontologia pela Faculdade de Medicina Dentária da Universidade de Lisboa (FMDUL). Mestrado em Periodontologia pela FMDUL. Docente da Especialização em Periodontologia da FMDUL. Tesoureiro da Sociedade Portuguesa de Periodontologia e Implantes (SPPI). Prática exclusiva em Periodontologia e Implantes. Clínica Dental Face. Guilherme Guerra Médico dentista. Bacharelato em Prótese Dentária. Prática exclusiva em Prostodontia e Oclusão. Clinica Dental Face. Ana Filipa Soares Médica dentista. Clinica Dental Face. Sara Freitas Médica dentista. Clinica Dental Face. Lisboa. Nuno Braz de Oliveira Introdução O uso de implantes dentários, para a reabilitação de pacientes desdentados totais e parciais, é uma realidade atual. A eficácia destes depende de pré-requisitos já bem estudados e descritos na literatura, como a existência de volume ósseo suficiente, que facilita a sua colocação, e é por isso um fator preponderante para o sucesso (Fiorellini e Nevins, 2003). Podemos salientar três diferentes abordagens para a reabilitação com implantes de pacientes com mandíbulas atróficas: a colocação de implantes curtos na zona posterior da mandíbula, o aumento vertical da crista óssea (AVCO) e a lateralização do nervo dentário inferior (Annibali et al., 2012; Karthikeyan et al., 2012). MAXILLARIS JULHO 2013 39 Ciência e prática CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 40 Conceitos anatómicos O nervo trigémio é constituído por duas raízes, uma sensitiva e outra motora. Inerva os músculos mastigatórios e dá sensibilidade à face, órbita, fossas nasais e cavidade oral. Apresenta três ramos terminais: o nervo oftálmico, o nervo maxilar superior e o nervo mandibular. Deste último ramo derivam o nervo lingual e o nervo dentário inferior, onde este trabalho se irá focar (Esperança Pina, 2000). O nervo dentário inferior está inserido num feixe vasculo-nervoso que percorre o canal dentário situado na mandíbula. Anatomicamente, a veia alveolar inferior é a estrutura situada mais superiormente dentro do canal. Quando os instrumentos rotatórios penetram no canal, a hemorragia é um sinal de alerta para o cirurgião, que indica que houve penetração no canal. Uma hemorragia mais perfusa, normalmente indica lesão da artéria alveolar inferior, que se situa inferiormente à veia e superiormente ao nervo (Jerjes et al., 2010). Os seus ramos terminais têm origem ao nível do buraco mentoniano e daí derivam o nervo incisivo, que inerva os dentes incisivos e canino, o nervo mentoniano, que sai do buraco mentoniano para inervar a mucosa do lábio inferior e a pele do mento (Esperança Pina, 2000; Tubbs et al., 2010). Foi feito um estudo que mostrou que em média o canal dentário inferior situa-se horizontalmente a 4,9 mm da parede cortical vestibular e verticalmente a 16,4 mm da crista alveolar. Este estudo sugere também que pacientes mais velhos e de raça caucasiana têm uma menor distância horizontal, entre a zona vestibular do canal dentário e o bordo vestibular mandibular (Levine et al., 2007). Tabela 1 Classificação das lesões neurológicas Classe Todos os casos devem ter uma tomografia computadorizada com imagens tratadas tridimensionalmente, que definam a posição lateral e mesial do canal e do buraco mentoniano. Definidas a posição e o grau do loop do nervo mentoniano, bem como a posição e trajeto do nervo alveolar inferior, o caso deve ser planeado, e escolhidos o tamanho, diâmetro, posição e número de implantes (Solar et al., 1994). Classificação das lesões neurológicas Em 1951, Sunderland propôs uma classificação de lesões nervosas, que é baseada na teoria de que o nível de distúrbio sensitivo e consequente recuperação da lesão depende da severidade da lesão (Jerjes et al., 2010). Síntomas Tratamento I Neuropraxia Metabolitos tóxicos, compressão, estiramento. Parestesia aguda. Reflexo normal dentro de uma a 12 semanas. Suporte. Não cirúrgico. II Axonotmese Estiramento, compressão, esmagamento. Parestesia, hiperpatia. Recuperação espontânea dentro de três a seis meses. Suporte. Não cirúrgico. Terapia de bloqueio. III Estiramento, compressão crónica. Hiperpatia, simpatalgia, hiperalgesia. Descompressão cirúrgica, terapia de bloqueio. IV Estiramento, esmagamento, rompimento, perfuração. Alodinia, dor referida, dor fantasma. Descompressão, ressecção do neuroma, reparo microcirúrgico. Laceração, esmagamento severo, avulsão. Anestesia dolorosa, síndrome complexa. Avaliar tratamento. VI MAXILLARIS JULHO 2013 Com base nos dados atuais, recomenda-se que seja mantida uma distância de segurança mínima de 6 mm anterior ao buraco mentoniano, em cirurgias na região pré-molar mandibular. Etiologia V Neurotmese 40 A posição e a classificação do trajeto intra-ósseo do nervo mentoniano foi documentada por Solar et al. (1994), utilizando 37 mandíbulas secas. Foram observados dois tipos de trajetos. Na maioria (22 casos), foi observado o tipo 1, em que a medida da distância entre o buraco mentoniano e o ponto mais anterior do canal é ˃ 5 mm, existindo uma curvatura anterior. Não foi verificada correlação entre a distância e o grau de atrofia. Nos outros 15 casos, o canal mentoniano ascendeu diretamente do canal mandibular para o buraco mentoniano, sem curvatura anterior (tipo II). Lesões conjuntas. Reparo conjunto, lise, descompressão. Ciência e prática CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 42 Opções cirúrgicas para a reabilitação de mandíbulas atróficas Existem essencialmente três possíveis abordagens para ultrapassar as limitações de pacientes que possuem mandíbulas atróficas e que necessitam da sua reabilitação. Desvantagens Vantagens Indicações Implantes curtos (< 10 mm) 42 Aumento Vertical da Crista (AVCO) Lateralização do nervo dentário inferior • Desdentados parciais. • Associados a implantes longos ou AVCO. • Existência de 5 a 7 mm da crista alveolar ao canal dentário. • Para obter osso suficiente para a colocação de implantes, como em situações de defeitos de desenvolvimento ósseo, doença periodontal, perda dentária, reabsorção óssea devido a infecção, inflamação ou trauma. • Nervo dentário inferior muito próximo do rebordo superior da mandíbula, impossibilitando a colocação de implantes com um rácio coroa/implante favorável. • Quando os enxertos ósseos estiverem contraindicados por questões sistémicas e/ou locais. • Enxerto vertical com prognóstico pouco previsível. • Escolha do paciente. • Face ao AVCO: taxa de sucesso de 92,3%, menor morbidez, menor tempo de tratamento e custos. • Face aos implantes mais longos: diminuição de complicações como perfuração do canal dentário. • Taxa de sobrevivência: 99,1%. • Baixa incidência de complicações biológicas e biomecânicas. • Permite aumentar o número, comprimento e diâmetro dos implantes a serem colocados. • Maior previsibilidade para fazer carga imediata. • Maior estabilidade a longo prazo da reabilitação sobre implantes. • Resultados semelhantes aos implantes colocados em osso nativo. • Vantagem quando feito com aloenxerto, comparativamente ao autoenxerto. • Menor tempo de tratamento comparativamente aos enxertos ósseos. • Colocação de implantes sem fazer enxerto ósseo. • Pouca densidade óssea. • Localização posterior. • Rácio coroa/implante desfavorável, resultando em restaurações protéticas muito largas, pesadas, inestéticas e desconfortáveis. • Carga imediata pode falhar nestes implantes. • Maior período de cicatrização. • Complicações cirúrgicas: parestesia pós-operatória, lesão dos tecidos moles e infeção. • Tecnicamente é mais sensível do que a colocação de implantes curtos, sem AVCO. • Aumento do custo da cirurgia. • Maior tempo de tratamento comparativamente aos implantes curtos e lateralização. • No caso de autoenxerto: morbilidade associada ao local dador do enxerto e a sua perda de volume. • Técnica cirúrgica exigente. • Risco de lesão nervosa transitória pós-operatória ou permanente. • Tempo de recuperação neurossensitiva prolongada. • Risco de fratura mandibular em casos de atrofias severas. MAXILLARIS JULHO 2013 Ciência e prática CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 43 Tabela 2 Classificação das lesões neurológicas Técnica Sucesso/insucesso Contra-indicações Implantes curtos (< 10 mm) Aumento Vertical da Crista (AVCO) • Evitar cantilevers. • Maior número de implantes. • Unir/ferulizar os implantes. • As falhas envolvem, na maioria das vezes, defeitos posteriores da mandibula (71%), que tipicamente se manifestam com deiscência dos tecidos moles e/ou infeção e ocorrem cerca de um ano depois após a colocação do enxerto (86%). • Colocados imediatamente pós-extração tendem a falhar. • Causas de insucesso: pouco volume ósseo, implantes distais com forças oclusais excessivas, osso de baixa densidade, implantes de superfície maquinada e osso osteoporótico. • Não se pode comparar com o sucesso de implantes longos em osso nativo. • Aumento com DFDBA: 3,14 mm. • Aumento com autoenxerto: 5,02 mm. • Taxa de sobrevivência de 97,5% dos implantes colocados (follow-up de um a cinco anos). • Aumento com factor de crescimento combinado com proteína morfogénica (rhBMP-2) de osso humano, associada a uma esponja reabsorvível de colagénio, foi reportada uma taxa de sobrevivência dos implantes colocados de 100% (follow-up de três anos). • ROG: 2 a 8 mm de aumento, com uma perda de osso marginal após a colocação de implantes. 1,8 a 2 mm após um a sete anos de follow-up. • Distração osteogénica: 5 a 15 mm de aumento, com uma perda de osso marginal após a colocação de implantes 1 a 1,4 mm após um a cinco anos de follow-up. • Enxerto ósseo: 4,2 a 4,6 mm de aumento com uma perda de osso marginal até aos 4,9 mm, após a colocação de implantes, com um follow-up de um a três anos. Lateralização do nervo dentário inferior • Tábua externa da mandíbula muito corticalizada dificulta o acesso ao nervo. • Extrema reabsorção óssea pode causar fragilidade ou fratura mandibular. • Feixe nervoso delgado, maior probabilidade de danificá-lo. • Patologias da ATM, limitando a abertura da boca. • Problemas sistémicos e/ou locais que dificultem a cicatrização. • Pacientes que não aceitem a possibilidade de insucesso da técnica. • Podem associar-se a implantes longos. • Regeneração óssea guiada com uma • Eliminar contactos laterais nos movimentos membrana a cobrir o enxerto é o ideal. excursivos da mandíbula. • O aumento pode ser feito na mesma etapa • Em situações mais comprometedoras cirúrgica em que são colocados os implantes, pode-se aumentar o diâmetro do implante. ou faz-se primeiro o enxerto, aguardando-se um período de cicatrização. Adaptado de Jensen et al. 1994; Rosenquist et al., 1994; Howell et al., 1997; Acero et al. 1998; Grunder e Polizzi, 1999; Cochran et al., 2000; Simion et al., 2001; Fiorellini e Nevins, 2003; Misch et al., 2006; Tonetti e Hämmerle, 2008; Waasdorp e Reynolds, 2010; Yoshimoto, M. 2011; Annibali et al., 2012; Hashemi, H.M. 2012; Karthikeyan et al., 2012. MAXILLARIS JULHO 2013 43 Ciência e prática CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 44 Técnica cirúrgica de lateralização do nervo dentário inferior A técnica cirúrgica engloba passos indispensáveis ao sucesso da mesma. De seguida serão apresentados os mesmos (Ruskin et al., 1995; Davis et al. 1992; Babush et al., 1991; Hashemi, H.M. 2012): 6. Com o objetivo de lateralizar o nervo, a margem anterior da osteotomia normalmente é 3 a 4 mm distal do buraco mentoniano, estendendo-se para posterior 4 a 6 mm em relação à posição mais distal do implante a colocar (fig. 3). 1. Incisão, que se inicia na região retromolar e segue até mesial do canino, onde é feita uma incisão de descarga, prevenindo a lesão do feixe nervoso que normalmente se situa entre o primeiro e segundo pré-molar (fig. 1). 7. Com cinzéis retos e curvos separam-se as pontes ósseas residuais e remove-se a janela. Uma vez removida a placa cortical, é realizada uma dissecção utilizando instrumentos manuais (fig. 3). 2. Descolamento do retalho mucoperiósteo, com espessura total, até ao bordo inferior da mandíbula, expondo o buraco mentoniano. 8. Com um retrator, o nervo dentário inferior é mobilizado da sua posição original e é usada uma banda elástica neurológica, lateralizando-o (fig. 4). 3. Marca-se com lápis estéril o trajeto do canal alveolar inferior, com a ajuda de meios complementares de diagnóstico (ortopantomografia, CBCT, TAC). 9. São colocados os implantes e o nervo é reposicionado sobre a face lateral dos mesmos. Note-se que não há condução térmica do implante ao nervo. Alguns autores advogam que o nervo não deve entrar em contacto com o implante devendo ser colocadas partículas de osso da tábua vestibular ou substituto ósseo entre o nervo e os implante e o restante material é colocado sobre o feixe vascular prevenindo que se criem aderências entre este e o periósteo (figs. 5 a 7). 4. Com guia cirúrgica, determina-se o local dos futuros implantes. 5. Efetua-se uma osteotomia retangular com aproximadamente 8 mm de altura à volta do canal mandibular, com uma broca tronco-cónica em peça cirúrgica rotatória reta, de baixa rotação e excelente irrigação (fig. 2). 10. São reposicionados os tecidos mucoperiósteos e é realizada a sutura. Deve-se aguardar seis meses até se fazer a exposição dos implantes e reabilitação prostodôntica do caso. Figura 1. 44 MAXILLARIS JULHO 2013 Ciência e prática CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 45 Figura 2. Figura 3. Figura 4. Figura 5. Figura 6. Figura 7. MAXILLARIS JULHO 2013 45 Ciência e prática CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 46 Complicações inerentes à técnica Hirsch e Branemark (1995) avaliaram um total de 18 pacientes e 24 segmentos posteriores tratados com esta técnica. Observaram hipostesia em todos os pacientes, durante uma média de 4,7 semanas e em três pacientes persistiu a alteração neuronal. Rosenquist et al. (1994) efetuaram 100 procedimentos cirúrgicos usando esta técnica cirúrgica e verificaram apenas 4,2% de casos com diminuição da função neurossensorial e 1,4% com perda total da sensibilidade aos 18 meses do pós-operatório, com uma taxa de sucesso implantar de 94% (Gutiérrez et al. 1998). Mesmo que a técnica tenha sido bem efetuada e a manipulação do tronco nervoso tenha sido bem sucedida, podem ser sempre esperadas sequelas pós-operatórias, que tendem a recuperar num espaço de um a três meses (Kan et al. 1997). Os distúrbios neurossensitivos são comuns até uma semana depois da cirurgia e a maioria destes efeitos adversos desaparecem após seis meses (Hashemi, H.M. 2012). Tratamento das lesões neurológicas O tratamento nas lesões nervosas tem como objectivo eliminar ou minimizar as complicações secundárias à lesão, esperando uma reinervação funcional (Silva e Camargo, 2010). O tratamento pode incidir nas lesões agudas e crónicas. Como tratamento imediato, um complexo multivitamínico como a prescrição de vitaminas B1, B6 e B12 pode ser usado, pelo seu efeito neurotrófico (Nagaraj e Chitre, 2009). A associação com a laserterapia no pós-operatório, aumentando a ação anti-inflamatória, analgésica e relaxante (Yoshimoto, M., 2011). Outros autores sugerem a aplicação de gelo nos tecidos perineurais e a minimização dos movimentos maxilares nos primeiros três dias após a lesão, para prevenir a excessiva compressão pelo edema e hematoma, que também pode ser melhorado com a toma de corticosteróides. O controlo químico da placa bacteriana, com o uso de bochechos de clorohexidina, deverá ser feita associada à prescrição de antibióticos. Também pode estar indicada a toma de anti-inflamatórios não esteróides diários (Jerjes et al., 2010; Alling et al., 1993). As lesões crónicas, devem ser acompanhadas com fisioterapia ou com neuroestimulação eléctrica transcutânea (TENS) pelas suas propriedades analgésicas ou através da estimulação eléctrica funcional (FES), ultrassons terapêuticos ou ainda terapia com laser. A terapia farmacológica também é importante, como o uso de corticosteróides, anticonvulsionantes e antidepressivos. Casos clínicos Caso 1 Paciente do sexo feminino com 62 anos. Prótese acrílica implantomucossuportada através de dois attachments em bola. Motivo da lateralização: queria reabilitação fixa. Fig. 8. Ortopantomografia inicial (2012). 46 MAXILLARIS JULHO 2013 Fig. 9. Incisão e descolamento do retalho. Ciência e prática CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 48 Fig. 10. Osteotomia. Fig. 11. Afastamento da janela óssea e retração do nervo. Fig. 12. Retração do nervo e implantes colocados. Fig. 13. Colocação de Bio-oss e encerramento da ferida cirúrgica. Fig. 14. Ortopantomografia após colocação de três implantes no IV Q (2012). 48 MAXILLARIS JULHO 2013 Ciência e prática CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 49 Caso 2 Paciente do sexo feminino com 38 anos. Ponte provisória dentossuportada na arcada superior, arcada inferior sem reabilitação protética. Motivo da consulta: queria pôr dentes fixos em cima e em baixo. Fig. 15. Ortopantomografia Inicial (2002). Fig. 16. Ortopantomografia. Follow-up de quatro e dez anos (2006). Caso 3 Paciente do sexo feminino com 46 anos de idade. Próteses removíveis superior e inferior. Queixava-se das próteses por estarem desadaptadas e queria algo mais fixo para não voltar a ter este problema. Foram executadas duas técnicas diferentes na arcada inferior, tendo em conta a altura óssea existente: no III Q foram colocados dois implantes curtos enquanto no IV Q foi feita cirurgia de lateralização do nervo seguida da colocação de três implantes compridos. Fig. 17. Ortopantomografia inicial (2003). MAXILLARIS JULHO 2013 49 Ciência e prática CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 50 Fig. 18. Ortopantomografia após reabilitação (2005). Fig. 19. Ortopantomografia final. Follow-up de cinco anos (2009). Conclusão A técnica de lateralização do nervo dentário inferior está indicada em pacientes com mandíbulas atróficas ou em casos onde onde se verifica uma localização alta do canal mandibular, relativamente próxima do rebordo alveolar, onde não é possível a colocação de implantes curtos. Mesmo que a manipulação do tronco vasculo-nervoso seja a ideal, devem ser sempre esperadas complicações neurossensoriais pós-operatórias que, normalmente, recuperam no espaço de um a três meses. Devido à alteração neurossensitiva, este procedimento é considerado de alto risco. A hipostesia e anestesia, perda parcial ou total da sensibilidade, são as alterações mais comuns, que podem persistir até aos 18 meses após a cirurgia e em 3 a 5% dos casos pode ser definitiva. Por ser um procedimento muito sensível que requer uma grande experiência e habilidade cirúrgica e que está associada a complicações pós-operatórias, é extremamente importante que o efetuemos com a garantia de que o paciente está plenamente informado sobre o procedimento, alternativas terapêuticas e vantagens e desvantagens da técnica. Antes da sua realização, devemos ainda avaliar bem o paciente, de modo a saber se é um candidato a esta técnica e ter sempre em consideração qual a queixa principal é quais as suas expetativas. Bibliografia 1. Alling, C. C., Catone G. A. Management of impacted teeth (1993). J Oral Maxillofac Surg, 5, 3-6. 50 2. Annibali, S., Cristalli, M. P., Dell’Aquila, D., Bignozzi, I., La Monaca, G. & Pilloni, A. Short dental implants: a systematic review (2012). J Denta Res 91(1), 25-32. 4. Blackburn, C. W. A method of assessment in cases of lingual nerve injury (1990). Br J Oral Maxillofac Surg, 28, 238-45. 3. Bataineh A. B. Sensory nerve impairment following mandibular third molar surgery (2011). J Oral Maxillofac Surg 59: 1012-1017. 5. Charles, C., John, F. & Helfrick, R. Impacted Teeth Philadelphia (1993). W.B Saunders Company. MAXILLARIS JULHO 2013 6. Cochran, D. L., Jones, A. A., Lilly, L. C., Fiorellini, J. P. & Howell, H. Evaluation of recombinant human bone morphogenetic protein-2 in oral applications including the use of endosseous implants: 3-year results of a pilot study in humans (2000). J Periodontol 71, 1241-1257. 7. Emanuelli S., Welch T., Lozada J. Lateralization del nervio alveolar inferior: un sistema de tratamiento alternativo para la mandíbula posterior edentada (1992). Actualidad Implantológica, 4, 20-26. 8. Esperança Pina, E. Anatomia Humana da Relação. Lidel (2000). 9. Genú, P. & Vasconcelos, B. Influence of the tooth section technique in alveolar nerve damage after surgery of impacted lower third molar (2008). Int. J. Oral and Maxillofacial Surgery, 37, 923-928. 20. Loescher, A. R., Smith, K. G. & Robinson, P. P. Nerve damage and third molar removal (2003). Dent Update, 30, 375-80, 382. 21. Misch, CE., Steignga, J., Barboza, E., Misch-Dictsh, F., Cianciola, L. J. & Kazor, C. Short dental implantes in posterior partial edentulism: a multicenter retrospective 6-year case series study (2006). J Periodontol 77, 1340-1347. 22. Nagaraj, M. & Chitre, A. Mandibular third molar and inferior alveolar canal (2009). J Maxillofac Oral Surg. 10. Grunder, U. & Polizzi, G. A 3-year prospective multicenter follow-up report on the immediate and delayed-immediate placement of implants (1999). Int. J Oral Maxillofac Implants 14, 210-6. 23. Nevins, M., Mellonig, J. T., Clem, D. S., Reiser, G. M. & Buser, D. A. Implants in regenerated bone: long-term survival (1998). Int. J Periodontics Restorative Dent 18, 35-45. 11. Gutiérrez J. L., Infante P., García M., García A. Transposicion del nervio dental inferior para la inserción de implantes osteointegrados: continúa siendo una técnica de cirúrgia implantológica avanzada? (1998). RCOE, 3, 237-247. 24. Pogrel, M. A. & Kaban, L. B. Injuries to the inferior alveolar and lingual nerves (1993). J Calif Dent Assoc, 21, 50-4. 12. Hashemi, H. M. Neurosensory function following mandibular nerve lateralization for placement of implants (2010). J Oral Maxillofac Surg, 39, 452-456. 26. Pogrel, M. A. & Maghen, A. The use of autogenous vein grafts for inferior alveolar and lingual nerve reconstruction (2001). J Oral Maxillofac Surg, 59, 985-8; discussion 988-93. 13. Holzle, F. W. & Wolff, K. D. Anatomic position of the lingual nerve in the mandibular third molar region with special consideration of an atrophied mandibular crest: an anatomical study (2001). Int. J Oral Maxillofac Surg, 30, 333-8. 27. Pogrel, M. A., Schmidt, B. L., Sambajon, V. & Jordan, R. C. Lingual nerve damage due to inferior alveolar nerve blocks: a possible explanation (2003). J Am Dent Assoc, 134, 195-9. 14. Howell, T. H., Fiorellini, J., Jones, A. et al. A feasibility study evaluating rhBMP-2/absorbable collagen sponge device for local alveolar ridge preservation or augmentation (1997). Int. J Periodontics Restorative Dent 17, 125-140. 15. Jensen, J., Reiche-Fischel O., Sindet-Pedersen S. Nerve transposition and implant placement in the atrophic posterior mandibular alveolar ridge (1994). J Oral Maxillofac Surg, 52,662-668. 16. Jerjes, W., Upile, T., Shah, P., Nhembe, F., Gudka, D., Kafas, P., Mccarthy, E., Abbas, S., Patel, S., Handoon, Z., Abiola, J., Vourvachis, M., Kalkani, M., Al-Khawalde, M., Leeson, R., Banu, B., Rob, J., ElMaaytah, M. & Hopper, C. Risk factors associated with injury to the inferior alveolar and lingual nerves following third molar surgery-revisited (2010). Oral Surg Oral Med Oral Pathol Oral Radiol Endod, 109, 335-45. 17. Kan J. Y. K., Lozada J., Goodacre C., Davis W. H., Hanish O. Endosseous implant placement in conjunction with inferior alveolar nerve transposition: an evaluation of neurosensory disturbance (1997). Int. J Oral Maxillofac Implants, 12, 463-471. 18. Karthikeyan I, Desai, S. R. & Singh, R. (2012) J Indian Soc Periodontology 16(3), 302-12. 19. Levine, M. H., Goddard, A. L. & Dodson, T. B. Inferior alveolar nerve canal position: a clinical and radiographic study (2007). J Oral Maxillofac Surg, 65, 470-4. Ciência e prática CC Oliveira2_Maquetación 1 01/07/13 12:59 Página 51 25. Pogrel, M. A., Bryan, J. & Regezi, J. Nerve damage associated with inferior alveolar nerve blocks (1995). J Am Dent Assoc, 126, 1150-5. 28. Robison, P. P., Loescher, A. R., Yates, J. M. & Smith, K. G. Current management of damage to the inferior alveolar and lingual nerves as a result of removal of third molars (2004). Br J Oral Maxillofac Surg, 42, 285-92. 29. Rosenquist B. Implant placement in combination with nerve transpositioning, experience with the first 100 cases (1994). Int J Oral Maxillofac Implants, 9, 522-531. 30. Silva, C. K., Camargo, E. A. Mecanismos envolvidos na regeneração de lesões nervosas periféricas (2010). Revista Saúde e Pesquisa, 1(3), 93-98. 31. Simion, M., Jovanovic, S. A., Tinti, C. & Benfenati, S. P. Long-term evaluation of osseointegrated implants inserted at the time or after vertical ridge augmentation. A restrospective study on 123 implants with 1-5 year follow-up (2001). Clin Oral Impl Res 12, 35-45. 32. Solar P., Ulm C., Frey G. M. M. A classification of the intraosseous paths of the mental nerve (1994). Int. J Oral Maxillofac implants, 9, 339-344. 33. Tonetti, M. S. & Hämmerle, C. Advances in bone augmentation to enable dental implant placement: consensus report of the sixth European workshop on periodontology (2008). J Clin Periodontol 35(8), 168-172. 34. Tubbs, R. S., Johnson, P. C., Loukas, M., Shoja, M. M. & CohenGadol, A. A. Anatomical landmarks for localizing the buccal branch of the trigeminal nerve on the face (2010). Surg Radiol Anat, 32, 933-5. 35. Waasdorp, J. & Reynolds, M. A. Allogeneic bone onlay grafts for alveolar ridge augmentation: a systematic review (2010). Int. J of Oral & Maxillofacial Implants 25(3), 525-31. 36. Yoshimoto, M., Magalhães, J. C. A., Salles, M. B., Junior., S. A., Zaffalon, G. T., Suzuki, L. C. et al. Protocolo de regressão de parestesia após cirurgia de lateralização de nervo alveolar inferior (2011). Rev Assoc Paul Cir Dent, 65(1), 22-6. MAXILLARIS JULHO 2013 51
Download